Narben und ihre Therapie
Die Dermatologie unterscheidet bei Wundheilungsstörungen zwischen hypertrophen Narben, Keloiden und atrophen Narben.
In der Histologie zeigen hypertrophe Narben – deren Durchmesser die ursprüngliche Läsion nicht überschreitet – überwiegend parallel zur Epidermis orientierte Typ-III-Kollagenfaserbündel, zahlreiche Myofibroblasten, große extrazelluläre Kollagenfilamente und reichlich saure Mukopolysaccharide.
Keloide hingegen – die über die Grenzen der ursprünglichen Begrenzung der Narbe hinausreichen – bestehen vor allem aus desorganisierten Bündeln von Kollagen I und III.
50 % aller Keloidbildner haben eine positive Familienanamnese; genetische Charakteristika wurden gefunden, sehr häufig finden sich Keloide bei dunkleren Hauttypen (III und mehr). Hormonelle und immunologische Prädispositionen scheinen ebenfalls relevant zu sein.
Atrophe Narben sind durch eine Reduktion und Schrumpfung der beteiligten Strukturen charakterisiert.
Pathogenese der Aknenarben
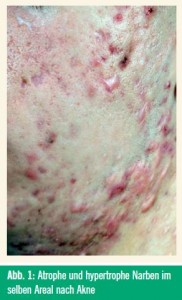
Rund 70 % aller Patienten mit inflammatorischer Akne entwickeln pathologische, entstellende Narben, wobei die Majorität atrophe Narben sind. Gelegentlich treten aber auch atrophe und hypertrophe Narben im selben Areal auf (siehe Abb. 1).
Die Wundheilung bei Aknenarben wurde kürzlich beschrieben. Sie verläuft in Phasen, wobei die entzündliche Reaktion bei Patienten mit Narben intensiver und langsamer verläuft als bei Nicht-Narbenbildnern. Es zeigen sich starke Korrelationen zwischen Schwere der Entzündung und Ausmaß der Narbenbildung.
Bei der folgenden Bildung von Granulationsgewebe kommt es zum Einwandern von Monozyten, die schließlich als Makrophagen verschiedene Wachstumsfaktoren freisetzen, welche die Proliferation von Fibroblasten stimulieren. Bei frischen Narben überwiegt zunächst Kollagen III, später kommt es zum Shift zu Kollagen I.
In der Folge kommt es zum Remodelling der Matrix. Fibroblasten und Keratinozyten produzieren Enzyme, die sodann die Matrixmetalloproteinasen (MMP) und deren Inhibitoren beeinflussen.
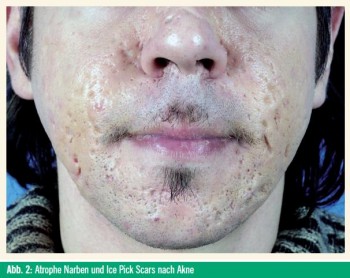
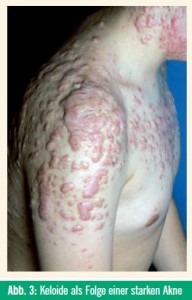
Eine Imbalance zwischen den kollagendegradierenden MMP und deren Inhibitoren entscheidet, ob sich hypertrophe oder atrophe Narben bilden. Eine inadäquate Antwort führt zu reduzierter Deposition von Kollagen und damit zu atrophen Narben (Abb. 2), eine überschießende Reaktion führt zu hypertrophen Narben bzw. zu Keloiden (Abb. 3).
Therapie hypertropher Narben und Keloide
Hier stehen mehrere Therapieoptionen zur Verfügung, jedoch konnte eine tatsächliche Wirkung nur bei Silikonfolien und intraläsionalem Kortison nachgewiesen werden. Insbesondere bei Keloiden empfiehlt es sich, verschiedene Therapien zu kombinieren.
Silikonhaltige Produkte
Silikonhaltige Gelfolien, Cremen und Gele werden in der Therapie hypertropher Narben und Keloide seit den 1980er- Jahren verwendet. Bei der Behandlung hypertropher Narben sind Silikongelfolien das Mittel erster Wahl.
Der Wirkmechanismus ist noch nicht ganz geklärt und beruht vermutlich auf Hydratation, Okklusion, Temperaturanstieg, mechanischem Schutz, erhöhtem Sauerstoffpartialdruck im Gewebe sowie einer Beeinflussung des Immunsystems. Für optimale Ergebnisse wird mit der Behandlung durch silikonhaltige Produkte frühestens 2 Wochen nach der Wundheilung begonnen und diese sollte zumindest für 2 Monate erfolgen. Cremen und Gele werden 2x täglich aufgetragen und wirken hauptsächlich präventiv; Gelfolien werden ebenso therapeutisch angewandt und 12–24 Stunden pro Tag appliziert.
Intraläsionales Kortison
Die intraläsionale Injektion von Kortison gilt als Goldstandard zur Therapie von Keloiden, bei hypertrophen Narben ist sie Mittel der zweiten Wahl.
Die Wirkung beruht einerseits auf den antiinflammatorischen Eigenschaften des Kortisons – daher beste Ergebnisse bei frischen Keloiden –, andererseits führt Kortison zur Vasokonstriktion mit konsekutiver Minderversorgung mit Sauerstoff und Nährstoffen, womit die Produktion von Kollagen und Glukosaminoglykanen behindert wird. Zusätzlich hemmt Kortison direkt die Proliferation der Fibroblasten und Keratinozyten.
Normalerweise sind 2–3 Injektionen mit 10–40 mg/mL Triamcinolonacetonid (Volon® A) ausreichend. Stellt sich nach 6 Injektionen keine Besserung ein, sollte eine andere Therapie gewählt werden.
Mögliche Nebenwirkungen sind Atrophie, Teleangiektasien und Pigmentstörungen. Schmerzlindernd während der Injektion wirken milde Kryosprays oder Lokalanästhetika (Creme oder Injektion).
Kryotherapie
Die Kontakt- oder Sprühkryotherapie mit flüssigem Stickstoff stellt ebenfalls eine einfache und effiziente Methode zur Behandlung hypertropher Narben und Keloide dar, beschränkt sich aber eher auf kleinere Areale. Die lokale Applikation von flüssigem Stickstoff führt wiederum zu einem Gefäßschaden mit Ausbildung von Mikrothromben und Gewebsnekrose. Bewährt haben sich 2–3 Zyklen zu 10–20 Sekunden. Unerwünschte Nebenwirkungen sind jedoch Schmerzen, Blasenbildung, Hautatrophie sowie die Gefahr von bleibenden Hyper- und Hypopigmentierungen.
Eine neuere Methode ist die intraläsionale Kryotherapie über eine eingebrachte Nadel, welche im Vergleich zur externen Behandlung eine bessere Effizienz gezeigt haben soll.
Kompressionstherapie
Insbesondere zur Prophylaxe hypertropher Narben nach Verbrennungen oder Keloiden nach operativen Eingriffen an Prädilektionsstellen (z. B. aurikuläre Keloide) ist die Kompression mit 15–40 mmHg eine gut etablierte Methode. Die Anwendung beschränkt sich jedoch auf Areale, an denen ein entsprechender Druck dauerhaft applizierbar ist. Da der Druck 23 Stunden täglich für zumindest 6 Monate bestehen soll, ist die Compliance der Patienten nicht immer gegeben.
Weitere Therapieoptionen
Neuere Studien zeigen gute Resultate nach intraläsionaler Injektion der Chemotherapeutika 5-Fluorouracil (5-FU) und Bleomycin. Für die Praxis ist jedoch die Gefahr systemischer Nebenwirkungen ein limitierender Faktor.
Für die altbewährte Lokaltherapie mit dem Narbengel Contractubex® (Wirkstoffkombination aus Zwiebelextrakt, Heparin und Allantoin) zeigten Studien kontroversielle Daten, es kann jedoch als flankierende Therapie zur Prophylaxe hypertropher Narben und Keloide verwendet werden. Neueste Studien zeigen viel sprechende Daten mit Interferon, Imiquimod, rekombinantem TGF-_3 und Mannose-6-Phosphat.
Prophylaxe bei operativen Eingriffen
Zur Prävention von hypertrophen Narben und Keloiden ist das prä-, peri- und postoperative Vorgehen entscheidend. Die optimale Schnittführung entsprechend der Hautspaltlinien, die atraumatische Behandlung der Wundränder, die Wahl des optimalen Hautnahtmaterials (ohne Risiko einer Granulombildung) sowie die Minimierung von Spannung auf der Narbe beeinflussen die Narbenbildung grundlegend. Weiters sollte bei Risikopatienten, insbesondere bei Operationen an Prädilektionsstellen (Dekolletee, Schultern, Nacken, Oberarme, Ohrläppchen und Wangen), prophylaktisch gehandelt werden. Bei leicht erhöhtem Risiko ist die topische Anwendung von Silikongelfolien etwa 2 Wochen nach dem Eingriff empfehlenswert, bei hohem Risiko empfiehlt sich eine perioperative, intraläsionale Injektion mit Kortison.
Therapie atropher Narben
Tretinoinsalben
Tretinoinsalben bewähren sich als Prophylaxe, können aber auch therapeutisch nach dreimonatiger Anwendungsdauer eine leichte Reduktion der Narbentiefe bewirken. Für tiefe atrophe Narben ist diese Therapie jedoch unzureichend.
Unterspritzung mit Fillern
Die Unterspritzung mit Fillern eignet sich nur in Einzelfällen und bei solitären atrophen Narben. Im Gegensatz zu den anderen Therapien werden keine permanenten Effekte erzielt.
Iontophorese
Mit schwachem galvanischen Strom (3–4 mA) werden über einen Zeitraum von 3 Monaten 1–2x/Woche kollagenstimu – lierende Substanzen in das Narbenareal eingeschleust, wobei es zu oft 100-fach erhöhten Konzentrationen in der Haut kommt, was die Behandlung gegenüber gleich konzentrierten Cremen signifikant erhöht. Die Reduktion der Narbentiefe ist permanent.
Die Substanzen dürfen keine W/O-Emulsionssysteme sein, sondern sollten in Gelgrundlagen oder wässrigen Emulsionssystemen gelöst sein. Damit scheiden a priori fettlösliche Substanzen – wie z. B. Vitamin E, das ebenfalls kollagenstimulierend wirkt – aus. Zur Verfügung stehen aber z. B. Differin® Gel, Rozex® Gel, auch magistrale Rezepturen, die Tretinoin in 0,05%iger Konzentration oder Ascorbinsäure bis 7 % in speziellen Gelgrundlagen enthalten. Die Haut ist unmittelbar nach der Behandlung leicht gerötet, sonst gibt es im Allgemeinen keine wesentlichen Nebenwirkungen. Zusätzlich zur Iontophorese können die Patienten tretinoinhaltige Cremen anwenden.
Chemopeelings
Der Einsatz diverser Chemopeeling-Substanzen ermöglicht eine sehr individuelle Therapie auch größerer Narbenareale. Auch Hyperpigmentierungen infolge abgelaufener Entzündungen können auf diese Weise behandelt werden.
Die Hauttypen IV und V stellen allerdings wegen der Gefahr von nachfolgenden Pigmentstörungen eine Kontraindikation für Chemopeelings dar. Vor den Peelings müssen Kontraindikationen abgeklärt, die Patienten mittels Informationsblatt über den Eingriff und den Abheilungsprozess sowie über die möglichen Nebenwirkungen bzw. Folgen exakt aufgeklärt und dies mit Revers bestätigt werden.
Als Substanzen stehen Glykolsäure und Jessner-Lösung, die als oberflächlich wirkende Substanzen in etwa vierwöchigen Abständen im Durchschnitt 3–5x angewendet werden, zur Verfügung. Die gleiche Indikation und Anwendungsfrequenz gilt für 30%ige Salicylsäure, die für atrophe Aknenarben ebenfalls optimal geeignet ist.
Trichloressigsäure (TCA) ist die Substanz, die die meisten Varianten im Peelingverfahren ermöglicht. Je nach Konzentration (üblicherweise 10–50 %) reicht die Eindringtiefe von oberflächlich bis tief. Die Wirkung, aber auch die Nebenwirkungen korrelieren mit der jeweiligen Peelingkonzentration und damit mit der Eindringtiefe. Besonders tiefe Peelings haben das Risiko der hypertrophen Narbenbildung, bereits mitteltiefe Peelings können zu Pigmentverschiebungen führen.
Eine Sonderstellung mit meist ausgezeichneten Erfolgen ist die CROSS-Technik („Chemical Reconstruction of Skin Scars“). Diese erfordert allerdings viel Erfahrung: Im Rahmen eines mitteltiefen TCA-Peels wird in die Trichter von tief atrophen „Ice Pick Scars“ exakt eine 60–90%ige Konzentration von TCA eingebracht und damit die Haut auf das umliegende Niveau angehoben.
Resümee
Die nicht-invasiven Methoden der dermatologischen Kosmetik bewirken signifikante und permanente Verbesserungen des entstellenden Hautbildes.
Durch Wiederholung von Behandlungszyklen – z. B. Chemopeelings, Iontophorese, Narbenunterspritzungen – können diese Wirkungen weiterhin gesteigert werden. Dennoch muss die Erwartungshaltung der Patienten realistisch sein – eine vollständige Restitutio ad integrum ist, je nach Schweregrad der Narben, selten. Literatur bei den Verfasserinnen