INITIATIVE BLUTGEFÄSSE VERSTEHEN: Vorhofflimmern und Schlaganfall
Vorhofflimmern: Hirn in Gefahr!
Vorhofflimmern betrifft selten Personen, die jünger als 50 Jahre sind. Die Inzidenz nimmt mit dem Alter deutlich zu. Mehr als 10% aller Personen, die älter als 80 Jahre sind, leiden an paroxysmalem oder permanentem Vorhofflimmern (VHF).
In Österreich erleiden ca. 24.000 Menschen jährlich einen Schlaganfall, Vorhofflimmern ist mit 24% eine der häufigsten Ursachen. Beim VHF ist die Blutströmung im linken Vorhof reduziert, was zur Bildung von Gerinnseln (Thromben) führt. Wenn ein Thrombus ausgeschwemmt wird, gelangt er mit einer Wahrscheinlichkeit von 90% in die hirnzuführenden Gefäße und verursacht einen Gefäßverschluss. Die ausgeschwemmten Thromben haben oft ein großes Volumen und verschließen eine große Hirnarterie. Schlaganfälle bei VHF sind schwerer als bei anderen Ursachen, wie Ergebnisse des Österreichischen Schlaganfall-Registers zeigen: Die Drei-Monats-Mortalität liegt bei 11,5% im Vergleich zu 5,6% bei anderen Schlaganfallursachen. drei Monaten nach dem Schlaganfall sind 33,5% der Patienten schwer behindert und gehunfähig im Vergleich zu 24,7% der Patienten mit Schlaganfall anderer Ursachen.
Das individuelle Schlaganfallrisiko ist genau berechenbar
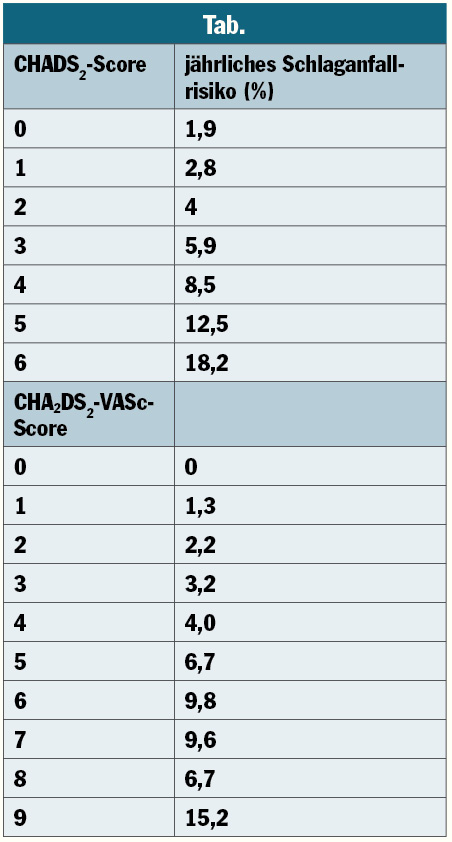
Gegenüber Menschen ohne VHF haben Menschen mit VHF im Durchschnitt ein fünffach erhöhtes Schlaganfallrisiko, wenn keine Behandlung erfolgt. Unter Berücksichtigung von Alter, Geschlecht, Begleiterkrankungen (Hypertonie, Diabetes mellitus, Herzinsuffizienz) kann für jede Person mit VHF das individuelle, jährliche Risiko eines Schlaganfalls errechnet werden. Es schwankt zwischen 1,9 und 18,2% pro Jahr. Für die Berechnung stehen zwei Skalen zur Verfügung, CHADS2 (Congestive heart failure, Hypertension, Age, Diabetes mellitus, Stroke) und CHA2DS2-VASc (Congestive heart failure/left ventricular dysfunction, Hypertension, Age, Diabetes mellitus, Stroke, VAscular disease, Sex). Beide Risikoskalen sind in Verwendung. Der CHADS2-Score hat seine Anwendung bei der Bewilligung der Kostenrefundierung für die neuen Antikoagulantien durch die Krankenkassen. International hat der CHA2DS2-VASc-Score den älteren CHADS2-Score bei Therapieempfehlungen und in rezenten Studien abgelöst.
Die Verwendung der Skalen ist für die Beratung der Personen mit VHF von großer praktischer Bedeutung, um Nutzen und Risiko einer Therapie veranschaulichen zu können. Die Verwendung der Skalen ist einfach: Beim CHADS2 wird je ein Punkt vergeben für das Vorliegen einer linksventrikulären Dysfunktion (Herzinsuffizienz), Hypertonie, Alter > 75 Jahre, Diabetes mellitus. Zwei Punkte werden für ein bereits stattgehabtes zerebrovaskuläres, ischämisches Ereignis (TIA/Schlaganfall) gegeben. Beim CHA2DS2-VASc-Score wird ebenfalls je ein Punkt für das Vorliegen einer linksventrikulären Dysfunktion (Herzinsuffizienz), Hypertonie und Diabetes mellitus gegeben. Zusätzlich wird jeweils ein Punkt für das weibliche Geschlecht und das Vorliegen einer arteriellen Gefäßkrankheit (z.B. KHK, PAVK etc.) gegeben. Beim Alter erfolgt eine weitere Differenzierung: ein Punkt für die Altergruppe 65–75 Jahre, zwei Punkte für ein Alter über 75 Jahre. Ebenfalls zwei Punkte werden für ein bereits stattgehabtes zerebrovaskuläres, ischämisches Ereignis vergeben.
Nimmt man als Beispiel eine 76-jährige Frau mit VHF, KHK, linksventrikulärer Dysfunktion und Hypertonie, dann liegt das individuelle jährliche Schlaganfallrisiko bei 5,9% nach CHADS2 (je ein Punkt für linksventrikuläre Dysfunktion, Hypertonie und Alter) und bei 9,8% nach CHA2DS2-VASc (sechs Punkte: je ein Punkt für KHK, Hypertonie, linksventrikuläre Funktionsstörung, weibliches Geschlecht und zwei Punkte für ein Alter > 75 Jahre). Hier ist auch wichtig, dass das Risiko über die Jahren nicht abnimmt, sondern – aufgrund des zunehmenden Alters – zunimmt. Das Fünf-Jahres-Risiko für einen Schlaganfall wird im angegebenen Fall zwischen 30 und 50% liegen. Es ist in der Praxis wichtig, auf dieses Risiko hinzuweisen, um auch die Akzeptanz für die Verwendung einer oralen Antikoagulation zu erhalten.
Möglichkeiten zur Reduktion des Insultrisikos bei VHF
Nehmen wir an, eine Person mit VHF hat ein errechnetes jährliches Schlaganfall-Risiko von 10%, ein Fünf-Jahres-Risiko von 50%. Dann könnte gegenwärtig dieser Person folgende Therapie zur Reduktion des Schlaganfallrisikos angeboten werden:
- Acetylsalicylsäure (ASS) reduziert in einer Dosis von 325 mg/Tag das Risiko um 22%, das heißt, das Ein-Jahres-Risiko auf 8% und das Fünf-Jahres-Risiko auf 40%.
- Die orale Antikoagulation mit Vitamin-K-Antagonisten (VKA) reduziert das Schlaganfallrisiko – je nach Qualität der Einstellung – um 64–80%. Das Ein-Jahres-Risiko kann auf 3%, das Fünf-Jahres-Risiko auf 15% gesenkt werden.
- Die in Österreich bereits zugelassenen, neuen oralen Antikoagulantien, Dabigatran (Pradaxa®) und Rivaroxaban (Xarelto®) sind, je nach Dosis (bei Dabigatran) und nach Auswertung der Studie (on treatment vs. intention-to-treat bei Rivaroxaban), den Vitamin-K-Antagonisten entweder gleichwertig oder überlegen: In der höheren Dosis kann Dabigatran (zweimal 150 mg) das Schlaganfallrisiko gegenüber den Vitamin-K-Antagonisten um relativ 36%, Rivaroxaban in der „On-Treatment-Analyse“ um 21% senken. Man kann also annehmen, dass das Ein-Jahres-Risiko der Person auf ca. 2%, das Fünf-Jahres-Risiko auf ca. 10% reduziert werden kann.
Schlaganfälle bei VHF können somit in einem ganz entscheidenden Ausmaß verhindert werden. Dazu kommt noch ein weiterer Nutzen: Bei Vitamin-K-Antagonisten wurde gezeigt, dass im Fall eines ischämischen Schlaganfalls trotz Therapie die Ausprägung des Schlaganfalls geringer ist. Mit anderen Worten: Auch wenn unter der laufenden oralen Antikoagulation ein ischämischer Schlaganfall auftritt, dann sind Morbidität und Mortalität niedriger als ohne diese Therapie.
Trotz wirksamer Prävention blieb die Zahl der Schlaganfälle bei VHF hoch. Die Gründe für die große Zahl der Schlaganfälle trotz wirksamer Therapie sind vielfältig: VHF bleibt oft unerkannt. Mindestens 30% der Betroffenen haben auch bei persistierendem VHF keine Beschwerden wie Palpitationen, Dyspnoe oder Synkopen. Kurze Episoden mit paroxysmalem VHF gehen oft über Jahre einem persistierenden VHF voraus und bleiben – oft aufgrund der Kürze der Dauer – unerkannt. Das Schlaganfallrisiko ist aber bei paroxsymalem, persistierendem oder permanentem VHF gleich hoch. In einer kanadischen Studie wurde die Art der Vortherapie bei Aufnahme nach TIA/Schlaganfall bei VHF untersucht: 29% der Personen hatten keine antithrombotische Therapie, 31% der Personen hatten einen Thrombozytenaggregationshemmer als Vorbehandlung, 29% der Personen waren zwar oral antikoaguliert, aber subtherapeutisch, und nur 10% der Personen hatten eine orale Antikoagulation im Zielbereich.
Ziele für die Zukunft: Vorhofflimmern früher und häufiger zu erkennen und wirksame Maßnahmen einer Prävention zu ergreifen.
Keine wirksame Prävention ohne Nebenwirkungen
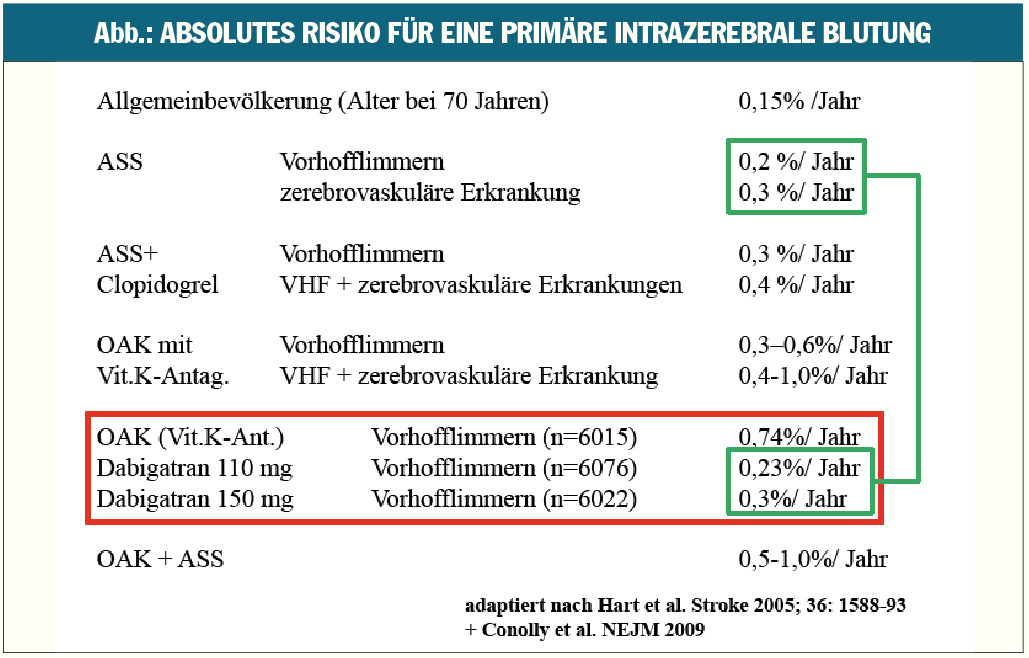
Die Abbildung zeigt das Risiko einer intrazerebralen Blutung bei Einnahme von ASS, der Kombination von ASS und Clopidogrel, der oralen Antikoagulation mit Vitamin-K-Antagonisten wie Marcoumar/Sintrom und bei Einnahme von Dabigatran (Pradaxa®), dem neu zugelassenen Thrombininhibitor. Wenig bekannt – und unterschätzt – ist das Risiko von ASS für eine intrazerebrale Blutung. Während Vitamin-K-Antagonisten das Risiko signifikant erhöhen, liegt das Risiko für diese schwere Komplikation bei den neuen Antikoagulantien in vergleichbarem Ausmaß wie bei ASS. Alle Studien mit den neuen Antikoagulantien, den bereits zugelassenen, wie Dabigatran und Rivaroxaban, aber auch mit dem vor der Zulassung stehenden Apixaban zeigen eine signifikante Reduktion des Risikos einer intrazerebralen Blutung im Vergleich zu den Vitamin-K-Antagonisten. Allerdings unterscheidet sich das Risiko für eine gastrointestinale Blutung zwischen den neuen Antikoagulantien und den Vitamin-K-Antagonisten nicht.
Ziele nach Einführung der neuen Antikoagulantien
In naher Zukunft werden in Österreich neben dem bereits zugelassenen Thrombininhibitor Dabigatran (Pradaxa®) und dem ebenfalls bereits zugelassenen Faktor-Xa-Inhibitor Rivaroxaban (Xarelto®) noch weitere Faktor-Xa-Inhibitoren (Apixaban u.a.) verfügbar sein. Sie haben gegenüber den Vitamin-K-Antagonisten eine Reihe von Vorteilen: keine Interaktionen mit der Nahrung, wenig Interaktionen mit anderen Medikamenten, keine Dosisanpassung erforderlich, feste Dosierung und klare Dosis-Wirkung-Relation, keine Routinekontrolle erforderlich, kurze Halbwertszeit und eine gute therapeutische Breite. Sie sind Vitamin-K-Antagonisten im Hinblick auf die Wirksamkeit, die Verhinderung des Schlaganfalls zumindest gleichwertig bzw. überlegen und haben ein geringeres Risiko für schwere Blutungskomplikationen. Nachteile sind: Das Fehlen einer Gerinnungskontrolle in der Routine kann als Nachteil bedeuten, dass die Adhärenz nicht überprüfbar ist. Dabigatran wird zu 85% renal eliminiert. Bei eingeschränkter Nierenfunktion akkumuliert die Substanz und ist bei einer Kreatinin-Clearance unter 30 ml/min nicht zugelassen. Es gibt derzeit kein spezifisches Antidot für die neuen Antikoagulantien. Die rezente internationale Literatur zeigt, dass bei Dabigatran auf die Nierenfunktion in besonderem Maße zu achten ist. Es wurden schwere Blutungskomplikationen gemeldet, wenn – auch kurzzeitig – die Nierenfunktion beeinträchtigt ist.
Herausforderung für die Zukunft wird sein, die Zahl der Schlaganfälle, die durch das VHF bedingt sind, zu reduzieren. Die neuen Antikoagulantien sollten helfen, dass mehr Personen mit VHF als früher eine wirksame Prävention erhalten. In Österreich existiert ein international anerkanntes Schlaganfall-Register. Es eignet sich auch, um die Qualität der Prävention in Österreich zu untersuchen. Mit Hilfe des Registers kann untersucht werden: Bei wie vielen Personen mit Schlaganfall bestand ein VHF? Bei wie vielen Personen war es bekannt oder noch nicht bekannt? Könnten nationale Ziele wie in anderen Ländern (z.B. in Kanada) vereinbart werden, wie die Reduktion der Schlaganfälle bei VHF von Jahr zu Jahr? Wenn ja, dann wäre es möglich, mit Hilfe des Schlaganfall-Registers die Zielerreichung zu untersuchen.