Psychische Erkrankungen und Diabetes mellitus – Positionspapier der Österreichischen Diabetes Gesellschaft

Ziel dieses Positionspapieres ist sowohl die Sensibilisierung aller involvierten medizinischen Fachkollegen sowie sonstiger mit dem Thema befasster Berufsgruppen und Organisationen als auch die Intensivierung und Umsetzung der komplexen therapeutischen Interventionen bei Patienten mit der Koinzidenz Diabetes mellitus und psychische Erkrankung. Erwartete günstige Auswirkungen wären die Reduktion von kardiovaskulären Spätfolgen durch Kenntnis und Therapie der Risikofaktoren sowie eine verbesserte Lebensqualität der betroffenen Patienten.
Diabetes und psychische Erkrankung
Menschen mit der Koinzidenz einer somatischen und schweren psychischen Erkrankung weisen eine signifikant kürzere Lebenserwartung und eine 2- bis 3-fach erhöhte Mortalitätsrate im Vergleich zu psychisch gesunden, nur somatisch erkrankten Patienten auf. Die Häufigkeit psychischer Erkrankungen ist bei Diabetes mellitus höher, als dies in der nichtdiabetischen Population der Fall ist, und ist für Diabetes mellitus Typ 1 und Diabetes mellitus Typ 2 unterschiedlich.
Das Risiko für das Erkranken an einer Depression ist für Patienten mit Diabetes mellitus Typ 2 etwa doppelt so hoch verglichen mit einer nichtdiabetischen Kontrollgruppe. In einer Metaanalyse wird die Häufigkeit der Depression bei Patienten mit Diabetes mellitus Typ 2 mit 17,6 % angegeben, im Vergleich zur Prävalenzrate bei nichtdiabetischen Patienten mit 9,8 %. Frauen sind häufiger betroffen als Männer (23,8 % versus 12,8 %).
Ein Screening auf das Vorliegen einer Depression soll immer dann erfolgen, wenn sich die Diabeteseinstellung sehr schwierig gestaltet und der Arzt den Eindruck hat, dass wenig oder keine Therapieadhärenz besteht. Patienten mit Depression sind mit den Anforderungen, die der Diabetes mellitus an sie stellt, häufig überfordert.
Für das Screening der Depression hat sich der Zwei-Fragen-Test bewährt:
- Gab es in den letzten vier Wochen eine Zeitspanne, während der Sie sich nahezu jeden Tag niedergeschlagen, traurig und hoffnungslos fühlten?
- Gab es in den letzten vier Wochen eine Zeitspanne, während der Sie das Interesse an Tätigkeiten verloren haben, die Ihnen sonst Freude machten?
Werden beide Fragen bejaht und wird ein Zeitraum von mindestens zwei Wochen durchgängig angegeben, sollte weiter untersucht werden, ob eine behandlungsbedürftige Depression vorliegt.
Die häufig diskutierte Annahme der erhöhten Prävalenz von Anorexie und Bulimie konnte bei Diabetes mellitus Typ 1 bis dato in Studien nicht bestätigt werden. Allerdings scheint gestörtes Essverhalten in Kombination mit Diabetes mellitus Typ 1 häufiger vorzukommen als in der nichtdiabetischen Population.
Für Patienten mit Diabetes mellitus Typ 2 liegen in der Literatur Hinweise vor, die auf ein vermehrtes Auftreten von Bulimie, Binge Eating Disorder und anderen Essstörungen wie Night Eating Disorder schließen lassen. Allerdings ist die Datenlage inkonsistent. Angststörungen äußern sich bei diabetischen Patienten häufig in ganz spezifischen Ängsten, z. B. vor Hypoglykämien, Spätschäden oder vor der Injektionsnadel bei insulinpflichtigem Diabetes mellitus.
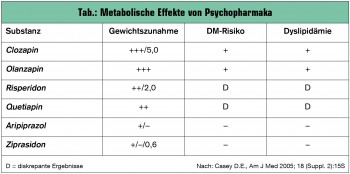
Die erhöhte Prävalenz von Diabetes mellitus bei Patienten mit Erkrankungen des schizophrenen Formenkreises ist Ausdruck eines multifaktoriellen Geschehens, wobei die Komponenten Genetik, Umweltfaktoren und Lebensstil sowie krankheitsspezifische Effekte inklusive Nebenwirkungen von bestimmten Psychopharmaka als Ursachen in Frage kommen (Tab.). Die Prävalenz von Diabetes mellitus liegt bei Patienten mit schizophrenen Störungen mit 13 % relativ hoch. Rezente wissenschaftliche Daten weisen auf einen gemeinsamen Vulnerabilitätsfaktor für Diabetes mellitus, metabolisches Syndrom und Schizophrenie hin, wobei eine abnorme Bildung von Zytokinen und Adipokinen diskutiert wird.
Schlechtere Stoffwechseleinstellung und mehr Spätschäden
Der Einfluss psychischer Erkrankungen auf die Qualität der Stoffwechselkontrolle bzw. auf kardiovaskuläre Risikofaktoren bei Diabetes mellitus ist in der Regel ungünstig, signifikant und beeinflusst die Entwicklung von mikro- und makroangiopathischen Spätschäden.
Rezent publizierte Daten der ACCORD-Studie (Action to Control Cardiovascular Risk in Diabetes) zeigen, dass bei diabetischen Patienten mit Depression die Mortalität in Abhängigkeit vom Schweregrad der Depression signifikant um das 1,8- bis 2,2-Fache erhöht ist.
Therapie
Die Herstellung einer tragfähigen Arzt-Patienten-Beziehung ist wichtig, um bei dieser Patientengruppe rechtzeitig wirkungsvolle therapeutische Maßnahmen setzen zu können.
Eine Diabetesschulung, die die besonderen Gegebenheiten bei psychisch kranken Patienten berücksichtigt, ist ein wesentlicher Baustein für die Behandlung dieser Patienten. Ein ideales Modell würde aus einer Kombination von strukturierter Diabetesschulung und Psychotherapie bestehen. Darüber hinaus empfiehlt sich bei Erfordernis die Verordnung von Psychopharmaka.
Abrahamian H., Kautzky-Willer A., Riessland-Seifert A., Fasching P., Hofmann P., Toplak H.: Psychische Erkrankungen und Diabetes mellitus.
Die Vollversion des Positionspapiers ist auf der Internetseite der Österreichischen Diabetes Gesellschaft abrufbar.