Kampf dem Hautkrebs
Aktinische Keratosen
Zur Behandlung von aktinischen Keratosen (AK) steht heute neben den bekannten destruktiv-chirurgischen Verfahren auch eine Reihe moderner topischer Therapien zur Verfügung, die es ermöglichen, auch die umliegenden, so genannten paraläsionalen Areale bei exzellenten kosmetischen Ergebnissen mit zu behandeln, wie Prim. Univ.-Prof. Dr. Franz Trautinger, St. Pölten, erläuterte.
AK treten als Folge des chronischen Lichtschadens auf und gelten als Vorstufen des Plattenepithelkarzinoms. Das Risiko zur Entwicklung invasiver Plattenepithelkarzinome wird je nach Risikofaktoren mit < 1–20% angegeben. Bevorzugte Lokalisationen sind die so genannten Lichtterrassen des Körpers, wo die Strahlung in einem steilen Winkel auf der Haut auftritt. Männer sind häufiger von AK betroffen als Frauen – vermutlich wegen einer höheren chronischen Sonnenexposition und weniger konsequentem Sonnenschutz.
Als weiterer Risikofaktor neben dem höheren Lebensalter und dem Ausmaß des chronischen Lichtschadens ist die Immunsuppression, vor allem bei organtransplantierten Patienten, zu beachten. Vermeidung von Sonnenexposition sowie adäquater Sonnenschutz (Bekleidung und Sonnenschutzmittel) sind unabhängig vom Alter und der Vorgeschichte empfohlene und in Studien belegte Maßnahmen der Prophylaxe.
Feldbehandlung: Da karzinogene Mutationen nicht nur in den Läsionen selbst, sondern auch in den Keratinozyten der umgebenden Haut nachzuweisen sind, spricht man von einer so genannten Feldkanzerisierung. Da auch die umliegende Haut ein höheres Risiko für Rezidivläsionen hat, wird sie mit den modernen topischen Therapien im Sinne einer „Feldtherapie“ mit behandelt.
Grundsätzlich sollte den „Feldtherapien“ der Vorzug gegeben werden, im Einzelfall sind jedoch auch die bekannten destruktiv-chirurgischen Methoden wie Kryotherapie und Curettage angezeigt, weil sie sich zur schnellen, unkomplizierten Entfernung einzelner Läsionen, unabhängig von der Compliance eignen. Topische Therapieoptionen sind 5-Fluorouracil (Actikerall®, Efudix®), Diclofenac/Hyaluronsäure (Solaraze®), Imiquimod (Aldara® 5%, Zyclara® 3,75%), Ingenolmebutat (Picato®) sowie die photodynamische Therapie. Sie alle sind zur Feldtherapie zugelassen, unterscheiden sich jedoch hinsichtlich Wirksamkeit, Verträglichkeit, behandelbarer Feldgröße, Ausmaß der Entzündungsreaktion sowie Anwendungsdauer – und damit auch in den Anforderungen an die Compliance des Patienten. Durch die Vielzahl an unterschiedlichen Therapieoptionen ergibt sich die Möglichkeit, Patienten eine ihren Bedürfnissen (und den Erfahrungen des behandelnden Arztes) angepasste Therapie anbieten zu können, betont Trautinger.
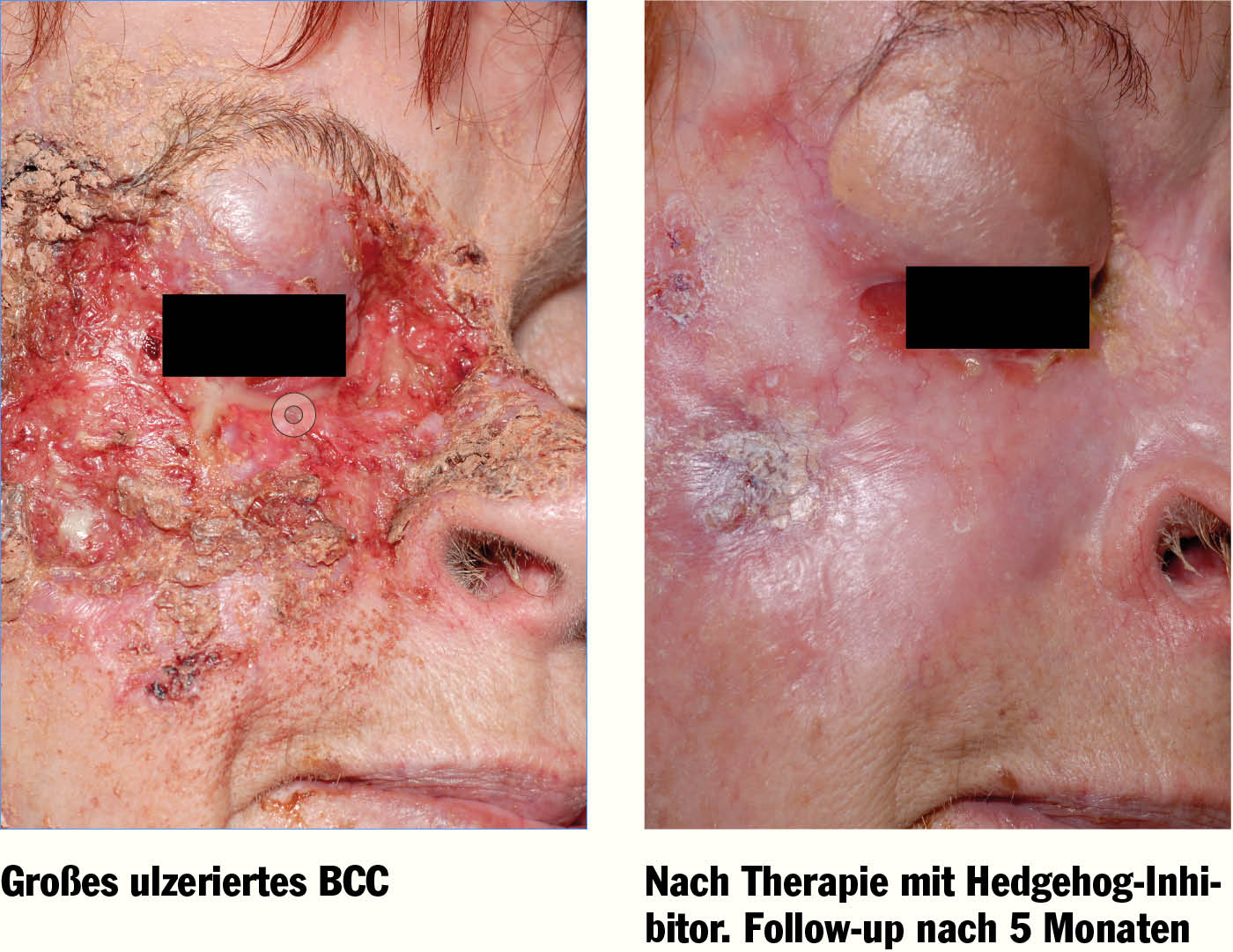
Fortgeschrittenes Basalzellkarzinom
Das Basalzellkarzinom (BCC) ist der am häufigsten diagnostizierte Tumor bei Menschen mit hellem Hauttyp und tritt vor allem an sonnenexponierten Stellen, vorwiegend im Gesichtsbereich auf. Goldstandard ist die komplette chirurgische Entfernung (5-Jahres-Heilungsrate von 95%). Dieser sind jedoch bei großen sowie an sensiblen Stellen (rund um Augen, Ohren, Nase) lokalisierten Tumoren und aufgrund des destruierenden Wachstums mitunter Grenzen gesetzt. Die therapeutischen Möglichkeiten bei Patienten mit weit fortgeschrittenem Basalzellkarzinom sind sehr eingeschränkt. Ein entscheidender Durchbruch ist durch die Identifizierung des Hedgehog Pathways als zentraler Schalter in der Pathogenese und Progression des BCC gelungen, wie Univ.-Prof. Dr. Rainer Kunstfeld, Universitätsklinik für Dermatologie, Wien, erläutert. Mittlerweile wurden gezielte Substanzen entwickelt, die diesen überaktivierten Signalweg blockieren sollen.
Als erste zielgerichtete Substanz wurde im Juli 2013 der Hedgehog-Inhibitor Vismodegib (Erivedge®) zur Behandlung von Patienten mit metastasiertem BCC (mBCC) und für jene mit lokal fortgeschrittenem BCC (laBCC), die für eine Operation oder Strahlentherapie nicht in Frage kommen, zugelassen. Die Zulassung basiert auf den beeindruckenden Daten der ERIVANCE BCC-Studie, in der ein medianes progressionsfreies Überleben von 9,5 Monaten verzeichnet werden sowie Gesamtansprechraten von 43% (laBCC) bzw. 30% (mBCC) und eine komplette Response bei 21% der Patienten erzielt werden konnte. Zu den häufigsten Nebenwirklungen unter Vismodegib zählten Muskelspasmen, Alopezie, Geschmacksstörungen bis zur Entwicklung einer Ageusie.
Derzeit wird die Substanz im Rahmen einer einarmigen, offenen, multizentrischen Langzeit-Beobachtungsstudie, STEVIE (SafeTy Events in VIsmodEgib) an ca. 1.200 erwachsenen Patienten mit histologisch bestätigtem, laBCC oder mBCC untersucht, sekundäre Endpunkte umfassen Parameter zur Wirksamkeit. Eine erste Interimsanalyse mit der Auswertung von 300 Patienten wurde bereits am ASCO 2013 präsentiert und zeigt eine hohe Tumorkon-trollrate (17,5% CR, 39,8% PR).
Das AKH Wien hat bereits mehr als 60 Patienten in diese Studie eingebracht. Beim überwiegenden Teil der Patienten konnte eine rasche Regression von nichtoperablen BCC beobachtet werden, wie Kunstfeld betont und anhand der eigenen Patientenbeschreibungen eindrucksvoll zeigte. Als besonders beeindruckend beschreibt er vor allem die rasche Rückbildung großer BCC innerhalb der ersten Behandlungswochen.
Weitere Substanzen zur Blockade des Hedgehog-Signalwegs, z.B. Sonidegib, sind derzeit in Entwicklung bzw. bereits in klinischer Erprobung.
Neue Entwicklungen in der Therapie des Melanoms
Endlich Bewegung ist in den letzten Jahren auch in die Therapie des fortgeschrittenen Melanoms gekommen. Durch die Zulassung des immunmodulatorisch wirksamen Anti-CTLA-4-Antikörpers Ipilimumab (Yervoy®) sowie der BRAF-Inhibitoren Vemurafenib (Zelboraf®) und Dabrafenib (Tafinlar®) stehen Patienten mit metastasiertem Melanom erstmals Therapien zur Verfügung, mit denen eine Verlängerung der Überlebenszeit erreicht wird bzw. zu erwarten ist. Derzeit steht eine Vielzahl weiterer Substanzen (Immuntherapie sowie Kinase-Inhibitoren) in Entwicklung und viele klinische Studien – einerseits zu Kombinationsschemata, andererseits zu neuen Substanzen – sind im Laufen.
Fortschritte erwartet Univ.-Prof. Dr. Van Anh Nguyen, Universitätsklinik für Dermatologie, Innsbruck, vor allem durch Kombinationstherapien. Sie verwies zunächst auf die beeindruckenden Fortschritte auf dem Gebiet der Immuntherapie: Der Anti-CTLA-4-Antikörper Ipilimumab war die erste Substanz, durch die ein Überlebensvorteil bei Patienten mit metastasiertem Melanom gezeigt werden konnte. Ein viel versprechender neuer Ansatz ist in diesem Zusammenhang die Blockade von PD-1 (Programmed Death-1), einem hemmenden Rezeptor, der auf aktivierten T-Zellen exprimiert wird. Durch die Kombination von Anti-PD-1-Antikörpern mit Anti-CTLA-4-Antikörpern kann das Ansprechen im Vergleich zur Monotherapie noch weiter verbessert werden, so Anh Nguyen.
Auch bei den Kinase-Inhibitoren sind durch die Kombination von BRAF- und MEK-Inhibitoren noch weitere Fortschritte zu erwarten: Die beiden zugelassenen BRAF-Inhibitoren Vemurafenib und Dabrafenib konnten bei Patienten mit BRAF-V600 mutiertem Melanom hohe klinische Wirksamkeit mit einer beeindruckend raschen Rückbildung von Metastasen zeigen. Die Wirkungsdauer ist aufgrund von Resistenzentwicklung allerdings zeitlich begrenzt.
Die Kombination von BRAF- und MEK-Inhibitoren führt durch die doppelte Signalweghemmung zu höheren Remissionsraten und einer längeren Remissionsdauer als die Monotherapie mit BRAF-Inhibitoren.
STI in Österreich