Allergie auf Fleisch − und warum Zecken etwas damit zu tun haben
Zugegeben, die Allergologen wussten durchaus, dass bei atopischen Kindern mit Milchallergie manchmal auch eine Rindfleischallergie besteht oder bei Katzenallergikern eine Schweinfleischunverträglichkeit. Aber solche Reaktionen waren selten und mild. Angebliche Fleischallergien, insbesondere bei Erwachsenen, wurden daher oft nicht ernst genommen. 2008 erschien in den USA ein Bericht über schwere anaphylaktische Reaktionen nach Gabe von Cetuximab, einem chimären (Mensch/Maus) monoklonalen Antikörper zur Behandlung des Kolorektalkarzinoms, der schließlich zur Entdeckung einer völlig neuartigen Form der Fleischallergie geführt hat. Als Ursache dieser Reaktionen wurden präexistente IgE-Antikörper gegen Alpha-Galaktose (α-Gal) erkannt. α-Gal ist eine ubiquitäre Zuckerstruktur an Glykoproteinen und Glykolipiden aller Säugetiere − mit Ausnahme der Altweltaffen inklusive Mensch. Letztere haben infolge einer Mutation im Galaktosyltransferase-Gen vor 28 Millionen Jahren die Fähigkeit zur Synthese verloren. Für uns Menschen ist α-Gal daher hochimmunogen. Dass IgE-Antikörper gegen α-Gal auch Ursache einer Fleischallergie sein können, wurde 2009 erstmals publiziert und wird seither weltweit intensiv beforscht. Dieses sog. „α-Gal-Syndrom“ hat nämlich viele Besonderheiten, die es von „konventionellen“ Allergien unterscheiden.
Inwiefern sind α-Gal-Allergien „anders“?
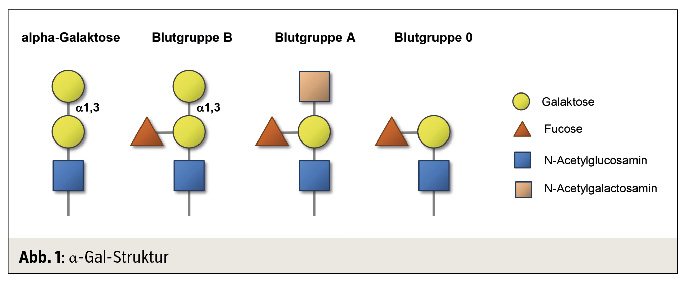
Anders als die meisten Typ-1-Allergene ist α-Gal kein Protein, sondern eine Zuckerstruktur, die übrigens dem Blutgruppenantigen B chemisch ähnlich ist (Abb. 1). Zwar waren IgE-bindende Kohlenhydrate den Allergologen durchaus bekannt, diese waren aber klinisch irrelevant und lediglich Störfaktoren in der In-vitro-Diagnostik. Dass Kohlenhydrate tatsächlich klinisch potente Allergene sein können, war neu.
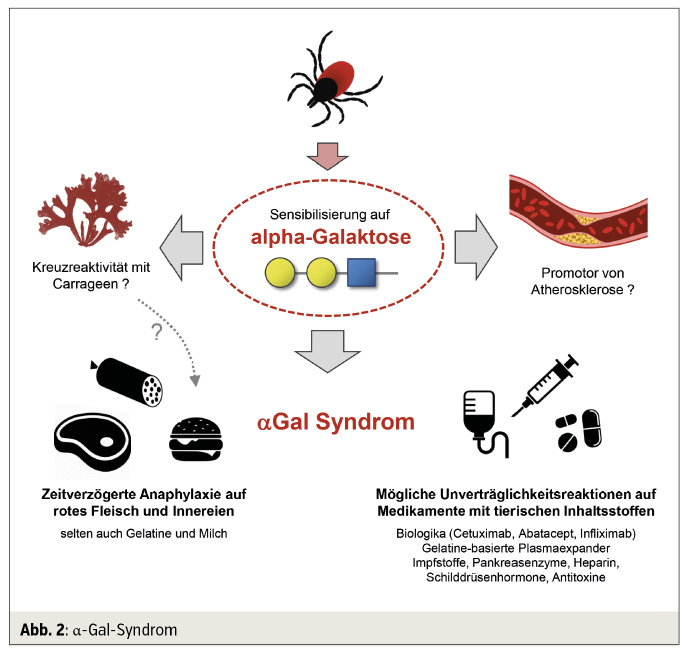
Anders ist auch, dass sich IgE-Antikörper gegen α-Gal zwar gut in vitro nachweisen lassen, dass aber der klassische Pricktest als diagnostisches Routineverfahren nur sehr schlecht funktioniert. Andersartig ist aber vor allem die Klinik selbst – nicht so sehr die spezifischen Symptome, sondern deren zeitlicher Verlauf. α-Gal-bedingte Reaktionen treten nämlich typischerweise zeitverzögert 3–8 Stunden nach dem Essen auf, nicht selten mitten in der Nacht, für eine Typ-1-Allergie jedenfalls untypisch spät. Dies ist ein wesentlicher Grund, warum rotes Fleisch zuvor nicht ausreichend als Allergieauslöser in Betracht gezogen wurde. Heute weiß man, dass diese Zeitverzögerung dadurch bedingt ist, dass α-Gal primär in Form von Glykolipiden erst im Rahmen der Fettresorption in den Körper gelangt (Abb. 2).
Und noch dazu eine sehr seltsame Ursache …
Ungewöhnlich ist auch, wie es überhaupt zu einer α-Gal-Allergie kommt. Es sind nämlich vornehmlich Zeckenbisse, die zu dieser Allergie führen. Zecken können nachweislich α-Gal synthetisieren und lösen beim Saugakt über den Speichel die Sensibilisierung aus. Die frühen US-Studien fanden einen Zusammenhang speziell mit dem nordamerikanischen Lone Star Tick, es wurde aber früh klar, dass auch andere Zeckenarten relevant sind. Mittlerweile sind α-Gal-Allergien aus allen Erdteilen beschrieben. Interessanterweise fallen Hautläsionen nach Zeckenbissen bei Sensibilisierten oft überdurchschnittlich stark aus und persistieren lange. In vielen Fällen lässt sich der Beginn der Fleischunverträglichkeit mit einem ganz konkreten Bissereignis in Verbindung bringen. Fleisch selbst kann die Sensibilisierung anscheinend nicht auslösen. Auch diverse Parasiten, die ebenfalls α-Gal produzieren, sind eine unwahrscheinliche Sensibilisierungsursache.
Wer ist betroffen?
Das α-Gal-Syndrom betrifft primär ältere Erwachsene, tritt aber prinzipiell auch bei Kindern auf (bis 10 %). Überdurchschnittlich hohe Sensibilisierungsraten wurden bei Personen mit starker Zeckenexposition gefunden, z. B. bei Wald- und Forstarbeitern.
Ein diagnostisches Dilemma ist, dass IgE gegen α-Gal bei 15–35 % der Allgemeinbevölkerung nachgewiesen werden kann, dass aber nur 1–8 % davon ein α-Gal-Syndrom entwickeln. Die Gründe dafür sind noch unklar. Die Antikörperspiegel selbst sind wenig prädiktiv. Oft scheinen Kofaktoren (Anstrengung, Analgetika) für das Auftreten von Symptomen kritisch zu sein. Auch Menge und Art des Fleisches sind wichtig. Besonders potente Auslöser sind Innereien und fettes Fleisch.
Warum nicht nur Fleisch zu beachten ist
Neben Fleisch und Innereien spielen in seltenen Fällen auch Gelatine und Milch eine Rolle. Noch unbewiesen ist, ob auch das aus Rotalgen gewonnene und als Nahrungsmittelzusatzstoff eingesetzte Polysaccharid Carrageen ein Problem sein könnte, weil dieses hauptsächlich aus α-1,3/α-1,4-verknüpfter Galaktose besteht. Zu beachten ist auch, dass viele Medikamente mit tierischen Bestandteilen relevante Mengen an α-Gal enthalten können. Neben dem eingangs erwähnten Cetuximab sind Fälle allergischer Reaktionen auf gelatinebasierte Plasmaexpander und Impfstoffe bekannt, während es für eine Relevanz von Pankreasenzymen, Schilddrüsenhormonen und Heparin bisher wenig Hinweise gibt. Auch viele aus Pferden gewonnene Antitoxine enthalten α-Gal, was das häufige Auftreten anaphylaktischer Reaktionen bei Erstgabe erklären könnte.
α-Gal und Atherosklerose
Spekuliert wird letztlich auch über einen möglichen Zusammenhang mit Athero-sklerose. IgE-beladene Mastzellen in den atherosklerotischen Plaques könnten bei fortgesetztem Kontakt mit α-Gal-haltigen Serumlipiden chronisch stimuliert werden und durch die lokale Inflammation die Gefäßschädigung weiter begünstigen. Solche Prozesse könnten auch bei Fehlen einer manifesten Fleischunverträglichkeit ablaufen und prinzipiell für alle α-Gal-Sensibilisierten relevant sein. Wohl handelt es sich hier um theoretische Überlegungen, epidemiologisch ließ sich aber in ersten Studien eine Assoziation zwischen schwerer Atherosklerose und α-Gal-Sensibilisierung herstellen.
Wissenswertes für die Praxis
- Mögliche Auslöser von anaphylaktischen Reaktionen können Insektenstiche, Nahrungsmittel, Medikamente, im Grunde jegliche Substanzen sein.
- Als Vorbereitung auf einen anaphylaktischen Vorfall in der Praxis sollten die Behandlungsschritte immer wieder geklärt und regelmäßig trainiert werden.
- Beim α-Gal-Syndrom sind speziell die zeitverzögerte Symptomatik sowie die mögliche Relevanz von Medikamenten mit tierischen Inhaltsstoffen zu bedenken.