Cholestatische Lebererkrankungen
Das zunehmende Verständnis der Pathophysiologie cholestatischer Lebererkrankungen führte zur Entwicklung neuer Therapieansätze, die bereits heute in der klinischen Praxis Anwendung finden. Die häufigste cholestatische Lebererkrankung des Erwachsenenalters ist die primär biliäre Cholangitis (PBC, früher „primär biliäre Zirrhose“). Erkrankungen aus dem Formenkreis der sklerosierenden Cholangitiden wie die primär oder sekundär sklerosierende Cholangitis (PSC, SSC) stellen wichtige Differenzialdiagnosen der Cholestase dar. Ihre Behandlung ist komplex und nach wie vor mit Unklarheiten verbunden. Häufiges Symptom der Cholestase im Allgemeinen ist ein oft sehr quälender Juckreiz. Die Sicca-Symptomatik und Fatigue sind ein spezielles Charakteristikum der PBC.
Standardtherapie der PBC
Der Verlauf der PBC ist chronisch und erfordert eine lebenslange Therapie. Das Therapieziel ist das Fortschreiten der Erkrankung mit Auftreten einer portalen Hypertension und einer Leberzirrhose sowie deren Komplikationen zu verhindern. Die Lebensqualität der Patienten wird durch begleitende Symptome wie Müdigkeit oder Pruritus häufig beeinträchtigt. Die Standardtherapie erfolgt mit Ursodeoxycholsäure (UDCA) in einer Dosierung von 13–15 mg pro kg Körpergewicht. UDCA verbessert die Leberwerte, verlangsamt die Entwicklung einer Fibrose und reduziert die Möglichkeit einer Dekompensation mit Aszites und Ikterus. Der Einsatz von UDCA bereits bei frühen Krankheitsstadien bewirkt den maximalen therapeutischen Effekt. Die Verträglichkeit dieser auch beim Menschen physiologisch vorkommenden Gallensäure ist generell gut. Gelegentlich treten Gewichtszunahme, Haarausfall oder Diarrhö auf.
UDCA-Non-Response und Zweitlinientherapie der PBC
Ein Drittel aller Patienten spricht nur unzureichend auf UDCA an. Von den verschiedensten Definitionen der Non-Response auf UDCA wird häufig eine erhöhte alkalische Phosphatase (AP) > 1,67-Faches der oberen Norm nach einem Jahr UDCA-Therapie herangezogen. Dies ist mit dem Fortschreiten der Erkrankung und einer erhöhten Sterblichkeit bzw. der Notwendigkeit einer Lebertransplantation assoziiert. Non-Respondern sollte daher eine Zweitlinientherapie zusätzlich zu UDCA angeboten werden.
Die einzige derzeit zugelassene Zweitlinientherapie ist Obeticholsäure. Diese Säure ist ein Ligand für den Kernrezeptor FXR, der eine zentrale Rolle im Gallensäure- und Fettstoffwechsel einnimmt und auch Inflammation und Fibrose beeinflusst. Die initiale Dosis beträgt 5 mg täglich und kann bei gegebener Verträglichkeit abhängig vom Ansprechen nach 6 Monaten auf 10 mg gesteigert werden. Die Therapie mit Obeticholsäure sollte insbesondere bei Patienten mit Child-A-Zirrhose und gleichzeitig bestehender portaler Hypertension sowie bei Child-B- und -C-Zirrhose engmaschig überwacht werden, da gerade bei diesen Patienten Leberversagen beschrieben wurde. Insbesondere sei bei diesen Patienten auf die reduzierte Anfangsdosis von 5 mg pro Woche hingewiesen. Die Mehrzahl der Patienten entwickelt als Nebenwirkung Pruritus unter Obeticholsäure.
Eine derzeit nicht zugelassene Alternative zu Obeticholsäure sind Fibrate. Diese sind Liganden für die Kernrezeptoren PPARα und PPARγ und haben diverse Effekte im Lebermetabolismus, in der Inflammation und Fibrogenese. Mittlerweile liegen Daten aus einer randomisierten, placebokontrollierten Phase-III-Studie bei UDCA-Non-Respondern vor. Die Zugabe von Bezafibrat zu UDCA konnte bei fast 70 % aller Patienten eine Normalisierung der AP bewirken, während dies bei den mit UDCA und Placebo behandelten Patienten nur bei 2 % auftrat. Ein weiterer Effekt war eine deutliche Besserung des Pruritus. Die Wirkung auf den Juckreiz wurde auch in einer eigenen, prospektiv angelegten Studie untersucht. So konnte Bezafibrat den Juckreiz bei Patienten mit PBC und auch PSC in den 3 Wochen der Untersuchung deutlich vermindern. Als Nebenwirkungen der Therapie mit Bezafibrat traten Myalgien und Anstiege des Kreatinins sowie der Transaminasen auf. Insgesamt scheinen Fibrate jedoch sicher und effektiv zu sein, und sie vermindern im Gegensatz zur Obeticholsäure den Juckreiz. Sollten Patienten auf diese Kombinationstherapien nicht adäquat ansprechen, besteht die Möglichkeit, alle 3 Substanzen miteinander zu kombinieren. Es ist sinnvoll, dass Patienten mit einem unzureichenden Ansprechen auf UDCA oder mit anderen Risikofaktoren für eine raschere Krankheitsprogression (wie junges Alter, fortgeschrittenes Stadium oder Pruritus bei der Erstdiagnose, männliches Geschlecht) an Ambulanzen oder Zentren mit einschlägiger Erfahrung vorgestellt werden. Insbesondere ab einem Bilirubin von 3 mg/dl sollten Patienten an einem Transplantationszentrum behandelt werden.
Symptome
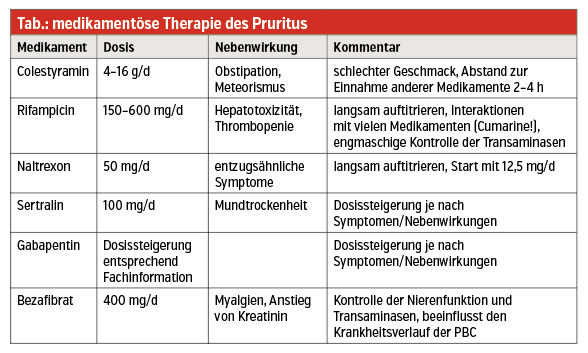
Pruritus: Das wohl häufigste und auch belastendste Symptom für Patienten mit PBC ist der Juckreiz. Bei leichten Formen kommen rückfettende, rehydratisierende und kühlende Cremen zur Anwendung. Eine optimale Hautpflege sollte die Basis jeglicher Therapie sein. UDCA bewirkt keine Besserung des Juckreizes. Die medikamentöse Erstlinientherapie des Pruritus ist Colestyramin (Tab.). Die Wirksamkeit ist oft eher beschränkt, der Geschmack für viele Patienten unerträglich, und vor allem der notwendige zeitliche Abstand von 2–4 Stunden zur Einnahme anderer Medikamente macht diese Substanz nur bedingt alltagstauglich. Als zweite Wahl wird in den Leitlinien aktuell Rifampicin empfohlen (Tab.). Aufgrund der potenziellen Hepatotoxizität ist der Einsatz aber nur unter Kontrolle der Leberwerte möglich. Andere Alternativen wie Naltrexon, Gabapentin oder Sertralin können eingesetzt werden (Tab.). Zur Behandlung des Pruritus sei nochmals auf den sehr guten Effekt der Fibrate hingewiesen, die allerdings noch nicht in die Leitlinien aufgenommen sind.
Fatigue und Sicca-Symptomatik: Fatigue ist ein weiteres Symptom der PBC. Copingstrategien wie eine sehr stringente Tagesplanung mit ausreichenden Pausen bei einem regelmäßigen Tagesrhythmus können hilfreich sein. Eine Sicca-Symptomatik wird häufig erst auf Nachfragen angegeben. Bei Xerophthalmie helfen Tränenersatzpräparate, bei Xerostomie zuckerfreier Kaugummi oder Lutschpastillen.
Resümee
In den letzten Jahren wurden die Therapiemöglichkeiten der PBC deutlich erweitert, sodass der Großteil der Patienten auch bei unvollständigem Ansprechen auf UDCA mit einer Zweitlinientherapie effektiv behandelt werden kann. Für die PSC und SSC ist derzeit keine gesicherte medikamentöse Therapie vorhanden. Wir können aber in naher Zukunft verschiedenste, derzeit in klinischen Studien untersuchte Präparate erwarten.
Literatur bei den Verfassern
Die Langversion dieses Artikels wurde in UNIVERSUM INNERE MEDIZIN 04/2021 erstveröffentlicht.