Chronisch entzündliche Darmerkrankungen therapieren
Die genaue Zahl der Patienten, die in Österreich an CED erkrankt sind, ist nicht genau bekannt. Schätzungen reichen von 40.000 bis 80.000 Patienten.
Die Hauptformen der CED sind der Morbus Crohn und die Colitis ulcerosa. Beiden Krankheiten ist gemein, dass sie meist im jungen Erwachsenenalter beginnen. Der Morbus Crohn kann überall im Magen-Darm-Trakt vorkommen, am häufigsten im Ileozökalbereich (Übergang Dünndarm–Dickdarm). Je nach Lokalisation unterscheidet man einen Befall im Dünndarm, im Dickdarm oder sowohl als auch. Zusätzlich kommt es bei bis zu 40 % der betroffenen Patienten im Laufe der Erkrankung zur Ausbildung von perianalen Fisteln. Der Morbus Crohn ist durch eine transmurale Entzündung, die alle Wandschichten betrifft, gekennzeichnet. Dies ist auch die Basis für mögliche intestinale Komplikationen wie Stenosen und innere Fisteln/Abszesse. Die Colitis ulcerosa ist im Gegensatz dazu auf den Dickdarm beschränkt. Je nach Ausdehnung unterscheidet man eine Proctitis, eine linksseitige Colitis (die Entzündung überschreitet nicht die linke Flexur) und eine extensive Colitis. Bei der Colitis ulcerosa ist die Entzündung auf Mukosa und Submukosa beschränkt.
SymptomeCED sind oft mit Durchfall, heftigem Stuhldrang, Inkontinenz, Bauchschmerzen und Gewichtsverlust und insbesondere bei Colitis ulcerosa mit Blutbeimengungen im Stuhl verbunden. Die klinische Manifestation kann sehr variabel sein und auch zu einem Befall von Organen außerhalb des Verdauungstraktes (extraintestinale Manifestationen) führen, inklusive Haut, Gelenke, Augen, Herz-Kreislauf-System, Gallenwege, blutbildendes System und Knochen. Dazu zählen unter anderem Erythema nodosum, Pyoderma gangrae-nosum, periphere Arthritis, ankylosierende Spondylitis, Uveitis, Thromboembolien, primär sklerosierende Cholangitis, Anämie und Osteoporose. Folge all dieser Symptome kann eine beträchtliche Einschränkung der Lebensqualität sein.
Diagnostik
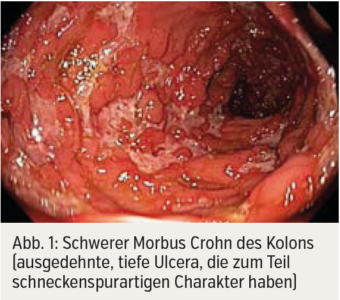
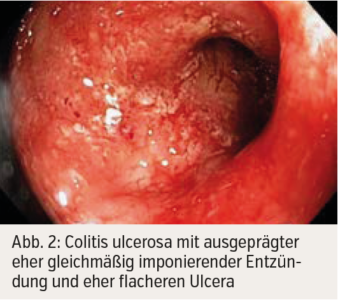
Wesentlich ist zunächst, an die Möglichkeit des Vorliegens einer CED zu denken; besonders dann, wenn Alarmsymptome wie Blut beim Stuhl vorliegen, die abdominellen Beschwerden immer wieder auftreten oder zumindest bereits 4 Wochen bestehen. Die weiterführende Diagnostik erfolgt zunächst mittels nichtinvasiver Laborbestimmungen (insbesondere Blutbild, C-reaktives Protein, Eisenstatus, Stuhlkulturen) und fäkalem Calprotectin, das ein sehr sensitiver und für den Darm spezifischer Entzündungsparameter ist. Die dann zur Diagnose einer CED führenden Untersuchungen sind insbesondere die Ileokolonoskopie mit Biopsien, die CT- oder MRI-Enterografie, der Abdomenultraschall und die Gastroskopie. Während die Endoskopien eine Beurteilung der Schleimhaut und die Möglichkeit der Biopsien zur histologischen Diagnostik bieten, stellen die bildgebenden Untersuchungen die Darmwand und mögliche Komplikationen wie Stenosen mit eventueller prästenotischer Dilatation und Fisteln/Abszesse dar. Endoskopisch sind bei aktivem Morbus Crohn Ulcera zu erkennen, eventuell von relativ unauffällig wirkender Schleimhaut umgeben (Abb. 1). Im Unterschied dazu besteht bei der Colitis ulcerosa eine gleichmäßige Entzündung, die auch Ulcera beinhalten kann (Abb. 2).
Pathogenese
Die Ursache der Erkrankung ist nach wie vor ungeklärt. Trotz genetischer Faktoren ist die wesentliche Ursache der Erkrankung wohl in den mit westlicher Lebensweise vergesellschafteten Umweltfaktoren zu suchen. Der am besten belegte Umweltfaktor ist das Rauchen. Morbus-Crohn-Patienten, die rauchen, haben einen schlechteren Krankheitsverlauf. Nach Beenden des Rauchens kann der weitere Verlauf jenem der Nichtraucher entsprechen. Patienten mit Morbus Crohn sollten daher auf diesen Zusammenhang hingewiesen und ihnen zum Beenden des Rauchens geraten werden. Im Gegensatz dazu ist für Colitis ulcerosa ein eher protektiver Effekt des Rauchens beschrieben. Eine wesentliche Rolle dürfte auch dem Mikrobiom, dessen Zusammensetzung bei CED verändert ist, zukommen. Diese Veränderungen könnten durch den Einfluss von Nahrung und anderen Umweltfaktoren erfolgen, aber auch Folge der Entzündung sein. Therapien der Colitis ulcerosa mittels Stuhltransplantation haben einen gewissen Erfolg gezeigt, sollten derzeit aber nur im Rahmen von Studien erfolgen.
Therapie
Die Erkrankungen sind unheilbar und sämtliche Therapien nicht ursächlich, sondern auf die Reduktion der den Erkrankungen zugrundeliegenden Entzündung des Verdauungstraktes gezielt. Das Therapieziel ist ein gutes Befinden mit guter Lebens-qualität ohne den Einsatz von Cortison (cortisonfreie Remission). und die Abheilung von Schleimhautläsionen (mukosale Abheilung), die gut durch das fäkale Calprotectin abgeschätzt werden kann. Generell sollte eine effektive Therapie zügig und möglichst früh gestartet werden, um den weiteren Verlauf der Erkrankung günstig zu beeinflussen („window of opportunity“) und Komplikationen zu verhindern.
Die zur medikamentösen Therapie der Colitis ulcerosa zur Verfügung stehenden Medikamente sind Mesalazin (5-Aminosalicylsäure = 5-ASA), Glukokortikoide, Immunsuppressiva (Purinanaloga, Methotrexat), TNF-alpha-Blocker, Vedolizumab und das seit August zugelassene Tofacitinib. Mesalazin ist für die milde bis moderate Colitis ulcerosa geeignet und kann oral (Tabletten oder Granulat) und rektal (Suppositorien, Schaum, Klysmen) verabreicht werden. Eine Kombination oral + rektal ist bei Bedarf effektiver. Die orale 5-ASA-Dosis ist bei aktiver Erkrankung 4 g/d, zur Remissionserhaltung 2 g/d. Alternativ kann Escherichia coli Nissle zur Remissionserhaltung gegeben werden. Reicht 5-ASA nicht aus, können Glukokortikoide eingesetzt werden, zum Beispiel in Form von Prednisolon ≥ 50 mg/d mit stufenweiser Reduktion über mehrere Wochen, oder bei milderen Fällen MMX-Budesonid. Nie sollten Glukokortikoide ständig oder immer wieder eingesetzt werden.
Besteht also eine Cortisonabhängigkeit (Wiederauftreten von Beschwerden/Entzündung kurz nach Beenden von Cortison oder bereits bei Dosisreduktion), ist die Indikation für eine immunsuppressive Therapie gegeben. Diese kann einerseits in Form von Purinanaloga (Azathioprin, 6-Mercaptopurin) oder Methotrexat erfolgen. Die Dosis von Azathioprin sollte bei 2–2,5 mg / kg KG / d und jene von 6-Mercaptopurin bei 1–1,5 mg / kg KG / d liegen. Man beginnt in beiden Fällen mit einer niedrigen Dosis und kontrolliert die Laborwerte (insbesondere die Leukozytenzahl) 1 Woche nach Therapiebeginn, um Nebenwirkungen wie Leukopenien zu erkennen. Auch langfristig sind Laborkontrollen alle 2–3 Monate erforderlich.
Eine schwere Colitis ulcerosa mit zahlreichen blutigen Durchfällen und weiteren Zeichen einer schweren Erkrankung bedarf einer stationären Aufnahme.
Die wirksamsten Medikamente sind die Biologika, dazu zählen die TNF-alpha-Blocker und Vedolizumab und das vor kurzem zugelassene Tofacitinib (Januskinase-Hemmer). Zu den für die Colitis ulcerosa zugelassenen TNF-alpha-Blockern zählen Infliximab, Adalimumab und Golimumab. Diese werden als Infusion (Infliximab: 5 mg / kg KG zu Woche 0, 2 und 6 und dann alle 8 Wochen) oder als subkutane Injektion (Adalimumab: 160 mg / 80 mg zu Woche 0 beziehungsweise 2 und dann 40 mg alle 2 Wochen; Golimumab: 200 mg / 100 mg zu Woche 0 beziehungsweise 2 und dann 50 mg [Körpergewicht < 80 kg] oder 100 mg [KG ≥ 80 kg]) verabreicht. Vedolizumab (α4β7-Integrin-Antikörper) ist ebenfalls ein Biologikum und wird als Infusion (300 mg zu Woche 0, 2 und 6 und dann alle 8 Wochen) gegeben. Direkte Vergleiche zwischen den genannten Biologika existieren kaum. Man kann von einer ähnlichen Wirksamkeit ausgehen. Von Infliximab sind bereits Biosimilars am Markt. Neu ist, wie erwähnt, Tofacitinib (zugelassen, aber noch nicht erstattet), das mit 10 mg 1-0-1 peroral für zumindest 8 Wochen und danach mit 10 mg oder 5 mg 1-0-1 dosiert wird.
Für Morbus Crohn sind die zur Verfügung stehenden Medikamente ähnlich. Wesentliche Unterschiede sind:
- Mesalazin hat eine wesentlich geringere Wirksamkeit als bei der Colitis ulcerosa.
- Neben Prednisolon kann auch bei Morbus Crohn im Ileozökalbereich Budes-onid eingesetzt werden.
- Golimumab ist für den Morbus Crohn nicht zugelassen.
- Als weiteres Biologikum steht Ustekinumab (Interleukin-12- und Interleukin-23-Antikörper) zur Verfügung, das als initiale Infusion (etwa 6 mg / kg KG) begonnen und als subkutane Injektionen (90 mg) meist alle 8 Wochen fortgesetzt wird.
Auch die wirksamsten Medikamente führen nicht immer zum gewünschten Erfolg. Als grobe Regel gilt, dass bei ⅓ ein ausgezeich-neter Zustand, bei ⅓ eine Verbesserung und bei ⅓ keine ausreichende Wirksamkeit mittelfristig zu erzielen ist. Bei Bedarf kann auch eine doppelte Immunsuppression durch die zusätzliche Gabe eines Purinanalogon durchgeführt werden.
Operation
Trotz der verbesserten medikamentösen Möglichkeiten können Operationen erforderlich werden. Bei Morbus Crohn kann infolge einer Komplikation eine Resektion des betroffenen Darmabschnitts erforderlich werden. Die häufigste Operation ist eine Ileozökalresektion. Die beiden häufigsten Komplikationen, die eine Operation erforderlich machen, sind eine hochgradige Stenose und eine innere Fistel / ein Abszess. Alternativ kann zu einer Operation im Falle einer kurzstreckigen Stenose im Rahmen einer Kolos-kopie eine Ballondilatation durchgeführt werden. Immer ist eine Operation bei Morbus Crohn die Beseitigung einer Komplikation, aber keine Heilung. Im Fall der Colitis ulcerosa kann bei therapierefraktärer schwerer bis fulminanter Erkrankung oder bei Auftreten eines Karzinoms beziehungsweise fortgeschrittener Vorstufen eine Kolektomie notwendig werden.
KontrollenBei Kontrollen geht es darum, das ausreichende Ansprechen auf eine Therapie und mögliche Komplikationen der Erkrankung und Nebenwirkungen von Medikamenten zu erfassen. Zu den relevantesten Nebenwirkungen der immunsuppressiv wirksamen Medikamente zählen Infektionen und manche Tumoren. Unterstützt sollte die klinische Kontrolle auch von laborchemischen Bestimmungen werden, um eventuelle Arzneimittelnebenwirkungen und die entzündliche Aktivität zu erkennen. Besondere Bedeutung hat in diesem Zusammenhang das fäkale Calprotectin erlangt. Da die Colitis ulcerosa und der Morbus Crohn im Fall einer längerstreckigen Entzündung im Dickdarm in Abhängigkeit von Dauer, Ausdehnung und Intensität der Entzündung mit einem erhöhten Dickdarmkarzinom vergesellschaftet sind, sollten alle paar Jahre Koloskopien zur frühzeitigen Erkennung von entsprechenden Veränderungen durchgeführt werden.
Versorgung
Die Versorgung von Patienten mit CED erfolgt idealerweise in einem Netzwerk bestehend aus einem auf CED spezialisiertem Zentrum und dem niedergelassenen Bereich. Während ein Zentrum alle erforderlichen kooperierenden Bereiche (Gastroenterologie mit Endos-kopie und CED-Schwester, Chirurgie, Radiologie, Pathologie, Labor inklusive diverser Spezialuntersuchungen, Psychosomatik, Dermatologie, Rheumatologie, Labor …) zur Verfügung hat und auch die Indikation zu immunsuppressiven Therapien stellen sollte, kommt dem niedergelassenen Bereich eine zen-trale Rolle in einer zügigen Diagnosestellung und in der Verlaufskontrolle zu.
NSAR sollten bei Patienten mit CED grundsätzlich gemieden werden, da sie zu einer Verschlechterung der CED führen können.
- Dem niedergelassenen Bereich kommt eine zentrale Rolle in der Diagnosestellung zu. Wichtig ist, daran zu denken, dass eine CED vorliegen könnte, und die ersten diagnostischen Schritte in die Wege zu leiten.
- Das Therapieziel ist nicht nur das gute klinische Befinden im Augenblick, sondern auch die mukosale Heilung (Abheilung von Schleimhautläsionen).
- Die derzeit wirksamsten verfügbaren Medikamente sind die Biologika.
- Bei den Kontrollen sind immer folgende Punkte zu beachten:
a) Wie ist das klinische Befinden des Patienten?
b) Wie hoch ist die objektiv fassbare entzündliche Aktivität?
c) Gibt es einen Hinweis auf eine Komplikation der Erkrankung?
d) Gibt es einen Hinweis auf eine Medikamenten- nebenwirkung? - Bei Colitis ulcerosa und ausgedehnter Entzündung im Colon bei Morbus Crohn sollen regelmäßige Überwachungskoloskopien zur frühzeitigen Erkennung eines Kolonkarzinoms beziehungsweise einer Vorstufe durchgeführt werden.