Die BPD mit einer Prävalenz von bis zu 3 % in der Allgemeinbevölkerung und bis zu 36 % in klinischen psychiatrischen Populationen beginnt in der Adoleszenz und ist durch emotionale Dysregulation und schwerwiegende Störungen in zwischenmenschlichen Beziehungen gekennzeichnet, die häufig mit impulsivem oder aggressivem Verhalten verbunden sind.
Wenngleich die Betroffenen über zahlreiche kreative Talente und innere Ressourcen verfügen, können diese aufgrund der Instabilität des Selbstbildes jedoch nicht kontinuierlich und kohärent in konstruktive Umsetzung gebracht werden.
Psychiatrische Komorbiditäten
Die Erkrankung wird zudem in der Regel durch andere psychiatrische Komorbiditäten wie depressive Phasen, Suchterkrankungen, Angststörungen, posttraumatische Belastungsstörungen, ADHS, somatoforme Störungen und Essstörungen verkompliziert. Es kommen Suizidversuche, chronische Suizidalität oder selbstverletzendes Verhalten hinzu, wodurch sich aus der früh beginnenden und langandauernden Erkrankung ein vielschichtiges, komplexes und im Verlauf in der Symptomatik stark wechselndes Bild mit unterschiedlichen Symptomgewichtungen ergeben kann.
Inanspruchnahme von Behandlungsangeboten
Aus diesem komplexen Krankheitsbild resultiert über die Zeit eine intensive Inanspruchnahme verschiedener Gesundheitsdienstleistungen wie akutpsychiatrische Dienste, kurzfristige Kriseninterventionen, stationäre Behandlung, intensive psychiatrische Pflege, teilstationäre Angebote, Sozialarbeit und insbesondere ambulante Psychotherapie. Dazu kommen Behandlungen im gesamten Feld der psychosomatischen Medizin wie auch internistische und chirurgische Notbehandlungen nach Intoxikationen und selbstschädigendem oder suizidalem Verhalten.
Die BPD stellt eine hohe Belastung für Patient:innen und deren Angehörige dar, aber auch für die beteiligten medizinischen und psychotherapeutischen Fachkräfte. Die Behandlung von BPD stellt auch eine Herausforderung für die öffentliche Gesundheit dar, da sie für hohe direkte (Krankenstände, Arbeitsunfähigkeit, Ausbildungsabbrüche etc.) und indirekte Kosten (Notaufnahmen, Entgiftungen, chirurgische Versorgung etc.) aufkommen muss, nicht zuletzt aufgrund erhöhter Sterblichkeit durch Suizid mit einem erheblichen Verlust an produktiven Lebensjahren für die Gesellschaft.
Adhärenz durch Erkrankung erschwert
Aufgrund einer besonderen Spezifität der Borderline-Persönlichkeitsstörung, vornehmlich der emotionalen Instabilität, die mit einer Neigung zu Beziehungsabbrüchen und Spaltungstendenzen einhergeht, ist das behandelnde Umfeld laufend damit konfrontiert, dass die Adhärenz in Bezug auf den Therapieplan, der ein Management von verschiedenen Gesundheitsberufen erfordert, durch die Erkrankung selbst erschwert wird. In gewisser Weise kann dies als indirekter Ausdruck allgemeiner selbstschädigender Tendenzen verstanden werden, der die Inanspruchnahme von Behandlungen und somit den eigentlichen Nutzen der Behandlungsangebote schmälert. Folgen davon sind häufige Wechsel von behandelnden Personen und fragmentierte Befunde, deren Zusammenschau und Koordination zusätzlich durch die Kommunikation zwischen Behandler:innen und Patient:innen erschwert wird.
Die ohnehin bestehenden Inkohärenzen im Behandlungssystem und ein häufig weiterhin fehlendes Schnittstellenmanagement zwischen stationärem und ambulantem Bereich tragen zur Brüchigkeit eines Behandlungsplans bei, der in der Regel eine konzertierte Zusammenarbeit zwischen Ärzt:innen, Psychotherapeut:innen, Sozialarbeiter:innen und anderen Berufen erfordert. Die für eine erfolgreiche Behandlung nötigen Zeitressourcen für Gesprächsführung und Psychoedukation mit BPD-Patient:innen und deren Angehörigen, aber auch Vernetzung, Supervision und Fortbildung von Helfer:innen sind institutionell häufig nicht gegeben und werden von den Krankenkassen nicht erstattet oder in der Arbeitsplatzkultur auch nicht gewürdigt. Dies führt nicht selten zur Ohnmacht bei den Behandler:innen und mitunter zur Stigmatisierung von Patient:innen mit Borderline-Erkrankung als „schwer therapierbar“, „kompliziert“, „ressourcenfordernd“.
Als Folge existieren nur defensive Therapieangebote, in denen die Anzahl der jeweils verfügbaren Behandlungsplätze stark begrenzt werden muss oder anderweitig reglementiert wird, sodass jährlich nur wenige BPD-Patient:innen in Österreich letztlich in der Lage sind, von einer professionellen, multimodalen, nach internationalem Wissensstand qualitätsgesicherten Behandlung Gebrauch machen zu können.
Gemeinsames Netzwerk
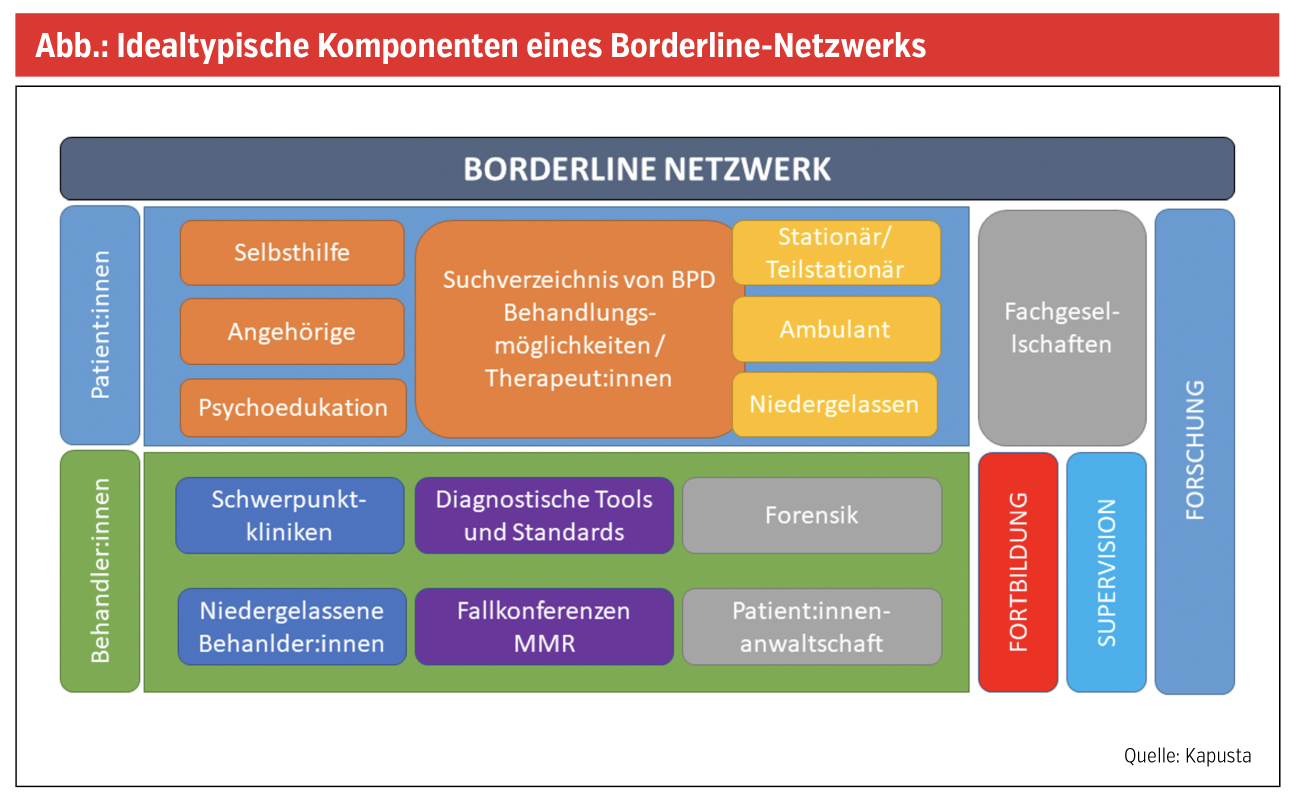
In Österreich besteht ein dringender Bedarf an einer koordinierten, gemeinschaftlichen Anstrengung, die Behandlungsbedürftigkeit und Komplexität der Borderline-Erkrankung anzuerkennen und entsprechende Maßnahmen zu treffen, um die Behandlungspraxis von Patient:innen mit BPD zu verbessern, zu vereinheitlichen und die Behandler:innen mit Ressourcen auszustatten, um der herausfordernden Behandlung nach aktuellem Wissensstand gerecht werden zu können. Von der Klinik für Psychoanalyse und Psychotherapie der Medizinischen Universität Wien wurde daher 2021 die Gründung eines Borderline-Netzwerks initiiert, die zur Zusammenkunft mit 35 verschiedenen, mit der BPD-Behandlung vertrauten Institutionen und Gesundheitsberufen geführt hat. Die Abbildung zeigt die idealtypischen Komponenten eines solchen Netzwerks.
Das Borderline-Netzwerk versteht sich als eine offene Fachgemeinschaft, die sich der Entwicklung eines österreichischen Common Sense auf der Basis von Standards und wissenschaftlichen Ergebnissen widmet und an Kooperation interessierte Kolleg:innen und Institutionen willkommen heißt.