Depressionen bei Älteren von Hausärzten gut behandelbar
Das Häufige
Bei älteren Menschen, die einen Arzt aufsuchen, ist Depression eine häufige Erkrankung (17–30%). Die Inzidenz von Depressionen unter Einbeziehung milder Verläufe wird auf etwa 12–13% geschätzt. Die Inzidenz schwerer Depressionen nimmt mit dem Alter ab. Die Prävalenz schwerer Depressionen bei über 64-Jährigen beträgt 2–3% bei Männern und 3–5% bei Frauen.
Das Vage
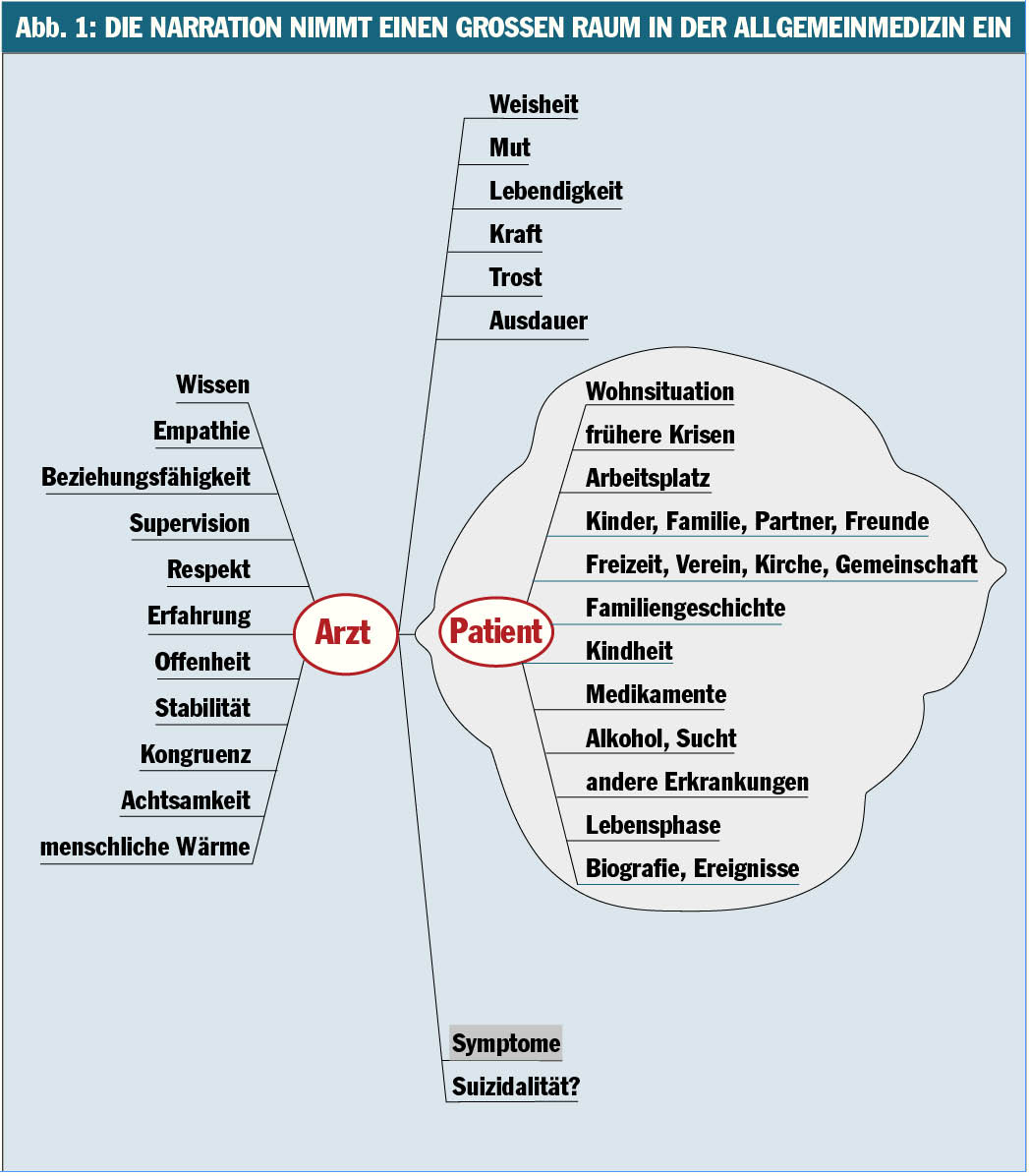
Selten schildert ein Leidender seine Beschwerden „depressionskriteriengerecht“. Fast immer werden somatische Beschwerden vorrangig präsentiert, das gilt vor allem für ältere Personen. Die Diagnose „Depression“ entsteht prozesshaft und erfasst nur den vordergründigen, funktionalen Teil eines komplexen Geschehens. Die Aufgabe des Arztes besteht darin, Symptome, Befindlichkeiten und Annahmen zu deuten, aus einem Wissen um den sozialen Raum. Hilfreich ist ein empathisches Beziehungsgeflecht zum Patienten. Die Narration („narrative-based medicine“) nimmt in der allgemeinmedizinischen Praxis großen Raum ein (Abb. 1).
Eigene Untersuchung (2007)
115 Personen (85 Frauen/30 Männer, Durchschnittsalter 65 Jahre), bei denen die Beschwerden in die Diagnose „Depression“ mündeten, schilderten folgende Symptome als Konsultationsanlass: Somatische Beschwerden: Schmerzen (Kreuz, Nacken, Kopf, Brust, Bauch, Schulter), Herzbeschwerden, Sehstörungen, Blutdruckschwankungen, Tinnitus, Husten.
Psychische Beschwerden: Schlafstörungen, Kraftlosigkeit, Niedergeschlagenheit, Müdigkeit, zittriges Gefühl, große Sorgen, Wertlosigkeit, schlechtes Gewissen, „Alles ist zu viel“, „Irgendetwas stimmt nicht“, Männer: Ärger, Unruhe, Grübeln, Streit, grantig, nervös, Schimpfen.
Beispiel
78-j. Bäuerin: „Ich bin schon so alt, kann nicht mehr arbeiten, habe keine Kraft mehr, das macht mich oft so traurig.“ Diagnosen: COPD, TEP li. Hüfte 2011, Osteoporose, CMP mit leicht eingeschränkter Linksventrikelfunktion, permanentes Vorhofflimmern-AOK seit 2001, N. mammae sin. 11/2000, arterielle Hypertonie. Sie nimmt sieben Medikamente ein: Simvastatin, Bisoprolol, Alendronsäure + Kalzium/Vit. D, Lisinopril/HCT, L-Thyroxin, Phenprocoumon, Fenoterol/Ipratropium. Besteht eine Depression? Indikation für ein Antidepressivum?
Diagnostik
Fragebögen und Algorithmen werden im Praxisalltag wohl selten verwendet, da sie zeitaufwändig sind. Dennoch sollte man sie kennen und zum Erfahrungswissen hinzufügen. Sie sind gut validiert und hilfreich bei Unsicherheit. So eignet sich für die Feststellung von Depressionen bei älteren Personen besonders gut der GDS-Test (Geriatric Depression Scale nach Sheikh und Yesavage 1986) (Tab. 1).
Im Fallbeispiel erreichte die Patientin neun Punkte, es bestand also keine Indikation für eine antidepressive Therapie.
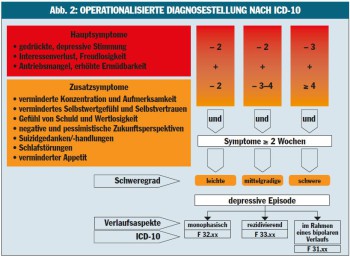
Die operationalisierte Diagnosestellung nach ICD-10 (Abb. 2) bietet einen guten Überblick, zudem erleichtert die Tabelle die Einteilung nach Schweregrad.
Als Screeningtest in der allgemeinmedizinischen Praxis (Wartezimmer!) eignet sich der WHO-well-being-5-Fragebogen (in allen Sprachen abrufbar).
Beurteilungsskalen sind: Montgomery-Åsberg Depression Rating Scale (MADRS) und Hamilton Depression Rating Scale (HDRS).
Zusatzdiagnostik
Großes Blutbild, Kreatinin, Elektrolyte (K, Na, Ca), GPT, TSH basal, Vitamin B12, Folsäure, BZ, Blutsenkung, evtl. 25-OH-Vitamin D. Ein EKG sollte vor dem Einsatz von Antidepressiva erstellt werden, da Antidepressiva eine unter Umständen gefährliche QTc-Zeit-Verlängerung auslösen können.
40% aller Patienten mit somatischen Krankheiten entwickeln eine Depression, Angststörung oder Anpassungsstörung. Dies ist vor allem bei älteren Patienten zu beachten: Schlaganfall, M. Parkinson, KHK, Myokardinfarkt (vice versa begünstigt Depression MI), Demenz (vor allem am Beginn der Erkrankung), obstruktives Schlafapnoe-Syndrom, Diabetes mellitus II, B1-, B2-, B6– oder B12-Vitaminmangel, Folsäuremangel, Neoplasien, SD-Erkrankungen (Hyper-/Hypothyreose), Nebenschilddrüsenerkrankungen (Hyper-/Hypoparathyreoidismus).
Medikamente, die eine Depression auslösen können, spielen bei Betagten eine große Rolle, was immer zu überprüfen ist. Zu den wichtigsten gehören: Antikonvulsiva (Carbamazepin, Valproinsäure), Antihypertonika (Beta-Blocker, Thiazide), Antiparkinsonmittel (L-Dopa, Dopaminagonisten), Benzodiazepine, Zytostatika.
Differenzialdiagnosen
Die bipolare affektive Störung bleibt oft lange unerkannt, da die betroffenen Patienten manische Phasen nicht als krankhaft erleben; manchmal wird sie erst im Alter diagnostiziert. Erkrankte sind besonders suizidgefährdet. Die posttraumatische Belastungsstörung wird unterschätzt, wir begegnen in der Praxis Frauen mit erlittener Gewalt (NB: Erlittene Gewalt ist der wichtigste Prädiktor für chronische Schmerzen) und auch durch Krieg traumatisierten Personen. Bei Angststörungen sehen wir fließende Übergänge zur Depression (gemischt Angst/Depression). Die generalisierte Angststörung (GAD) kommt im Alter ausgeprägter zum Vorschein, wenn soziale Puffer fehlen. Personen mit somatoformen Störungen sind in der Hausarztpraxis wohl täglich anzutreffen und erfordern in der Begegnung ein hohes Maß an Empathie, Konzentration und Sorgfalt. Persönlichkeitsstörungen kommen im Alter manchmal prägnant zum Vorschein, da Betroffene oft im Berufsleben erfolgreich waren. Die Trauerreaktion geht manchmal in eine Depression über. Alkoholkranke können eine Depression „imitieren“.
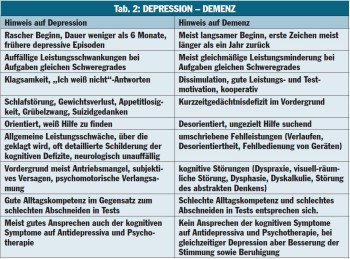
Die Differenzialdiagnose zur Demenz kann schwierig sein (Tab. 2). Das wohl wichtigste Unterscheidungsmerkmal ist das kooperative Bemühen von Dementen im Gegensatz zum klagenden Verhalten von Depressiven. Depression und beginnende Demenz sind oft schwer zu unterscheiden, beide Störungen können gemeinsam vorliegen, im Zweifel kann ein antidepressiver Behandlungsversuch unternommen werden. Bei klar diagnostizierter Demenz sind Antidepressiva nicht indiziert.
Antidepressiva
80% der Antidepressiva werden von Allgemeinmedizinern verschrieben, daher muss jeder Allgemeinmediziner mit einer Auswahl „handeln“ können. Therapieprinzip: start slow – go slow (es gibt Hinweise, dass höhere Dosen bei Älteren nur Nachteile bringen). Die Therapiedauer sollte ausreichend lang sein – mindestens drei Monate. Bei rezidivierender Depression ist eine Langzeitprophylaxe notwendig. Bei Non-Response sollte man in eine andere AD-Gruppe „switchen“ (z.B. von SSRI in SNRI). Es macht wenig Sinn, von einem SSRI auf ein anderes SSRI umzustellen.
Benzodiazepine haben keine antidepressive Wirkung, bei Älteren überwiegen die Nachteile (Sturzgefahr!).
Sind Antidepressiva wirksam? Aufsehen erregte eine Metaanalyse für die FDA von Kirsch 2008 PLOS (Public Library of Science): „… the overall effect of new generation of antidepressant medication was below the recommended criteria for clinical significance“. Allerdings gab es Kritik hinsichtlich der Methode der Metaanalyse. Als Gegenbeispiel kann eine Studie von Gibbons (Chicago 2012) gelten: Es wurden 20 Studien zu Fluoxetin sowie 21 zu Venlafaxin untersucht, mit 9.200 an Depression Erkrankten: Im Schnitt mussten etwa fünf Patienten mit Antidepressiva behandelt werden, damit einer auf die Therapie ansprach. Die Ansprechrate (eine 50%ige Reduktion der Werte auf der HAM-D-Skala) hing dabei nicht sonderlich von der Schwere der Depression ab, allerdings vom Alter: Die Therapieerfolge bei geriatrischen Patienten waren bescheiden.
SSRI sind bei geriatrischen Patienten die Therapie der Wahl, da sie einfach in der Anwendung sind, wenige Nebenwirkungen haben und auch bei Angststörungen und Zwangsstörungen indiziert sind. Relevante Nebenwirkungen sind: Durchfälle, Thrombozytenaggregationshemmung (Cave bei OAK!), Agitation, Hyponatriämie (Kontrollen!), Gewichtszunahme, sexuelle Funktionsstörungen.
Antidepressiva, die im Alter weniger geeignet sind: trizyklische AD (cholinerge NW), Bupropion (RR-Anstieg, cave bei Epilepsie), Agomelatin (lebertoxisch), No-Go: Kombination Melitracen (trizykl. AD) mit Flupentixol (altes Neuroleptikum): Spätdyskinesien!
Manchmal ist eine Augmentation mit anderen Mitteln angebracht, z.B. mit Quetiapin bei psychotischen Inhalten.
Das abwendbar Gefährliche – SSRI-Wechselwirkungen: Dosisabhängige QTc-Verlängerung: vor allem in Kombination mit Antipsychotika, Antihistaminika und Antibiotika (Clarithromycin, Chinolone) und bei Hypokaliämien. Dasselbe gilt auch für trizyklische AD. Bei QTc über 500 msec ist das Medikament abzusetzen!
Escitalopram, Citalopram, Venlafaxin und Mirtazapin haben das geringste WW-Potenzial unter den Antidepressiva.
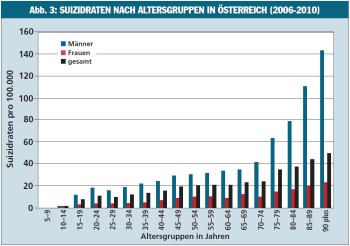
Das abwendbar Gefährliche – Suizidalität: Im hohen Alter steigt die Suizidrate beträchtlich (siehe Abb. 3). Mehr als 50% dieser Menschen suchen einen Monat vorher einen Arzt auf, können aber nicht darüber sprechen. Am Tag des Suizids sind 18% beim Hausarzt. Suizidgedanken werden fast nie spontan geschildert und sollten bei Depressiven immer hinterfragt werden. Das behutsame, ruhige, aber klare Ansprechen von Suizidalität wird von Betroffenen immer als erleichternd erlebt. Selbst bei vermuteter „leichter Depression“ sind Suizidgedanken häufiger als angenommen (eigene Beobachtung). Risikofaktoren sind schwere Depression, psychomotorische Agitiertheit, psychotische Wahnvorstellungen, bipolare Störung (15% Suizid!), ein früherer Suizidversuch (bes. mit gewaltsamen Mitteln), konkreter Plan zum Suizid, Abschiedsbrief, Substanzmissbrauch (Alkohol), Gewaltfantasien, Selbstverachtung, Einengung, Verfügbarkeit von Mitteln (Waffen), Einsamkeit. Bei festgestellter Suizidalität ist die Einbindung unserer bewährten Netzwerke erforderlich (Facharzt, stationäre Psychiatrie).
Psychotherapie und Beziehung
Auch im Alter ist Psychotherapie eine gute und wirksame Option, jedoch zu selten verfügbar. Das Vier-Schritte-Modell von Iris Veit ist ein bewährtes Schema und leicht anzuwenden (Tab. 3). Jede gelungene Arzt-Patienten-Interaktion hat einen psychotherapeutischen Effekt. Es versteht sich von selbst, dass die Einbeziehung der Familie unverzichtbar ist. Ärztliches Handeln ist immer in ein Beziehungsfeld eingewoben. Dies nicht zu berücksichtigen führt zur Verstrickungen in dysfunktionale Beziehungsmuster und vernachlässigt die wesentliche Fähigkeit, Unbewusstes und Vorbewusstes zu erkennen. Eine gute Beziehung ist die Basis für Wissensvermittlung und Motivation und unterstützt die Wirkung jedes Medikaments und die Wirkung jeder ärztlichen Handlung, wie wir aus der Placeboforschung wissen. Wirksame Elemente einer guten Beziehung sind:
Empathie: Benennen und Klären von Gefühlen: Ärger, Jammer, Enttäuschung, Schmerz, Verletzung.
Wertschätzung: Beispiel: „Was Sie alles im Leben geleistet haben …!“
Ressourcen: „Was tut Ihnen gut? Wie sind Sie, wenn es Ihnen gutgeht? Was brauchen Sie?“
Kongruenz: Selbstwahrnehmung des Arztes (meine Ungeduld, Aggression hat mit der Lebenssituation des Patienten zu tun), Mitteilung von inneren Bildern.
Lichttherapie
Lichttherapie ist eine ausgezeichnete, nahezu nebenwirkungslose Therapieoption, sie wirkt auch bei nichtsaisonaler Depression (Lieverse R et al. in Arch Gen Psychiatry 2011).
Zusammenfassung
Die Depression bei Älteren kann von Hausärzten gut und wirksam behandelt werden. Voraussetzung dazu sind eine genaue Diagnose, ein Wissen um die therapeutischen Möglichkeiten und um die Pharmakologie. Das wesentliche Agens ist eine empathische, gestaltende Beziehung. Dazu gehört die obligate Frage nach Suizidalität.
Literatur beim Verfasser