Der atopische Marsch: Was eine Disposition ausmacht
Die atopische Dermatitis (Synonym: Neurodermitis, atopisches Ekzem) ist eine häufige, chronische, nichtkontagiöse, stark juckende Hautekzemform. 1‒3 % aller Erwachsenen und 5‒20 % aller Kinder leiden an einer atopischen Dermatitis, mit einer steigenden Inzidenz in den letzten Jahrzehnten.
Hautbarrierestörung bei atopischer Dermatitis …
Die Familienanamnese spielt eine große Rolle, denn bei positiver Atopieanamnese beider Elternteile besteht ein 75%iges Risiko für das Kind, an einer Neurodermitis zu erkranken. Zudem liegen komplexe anlage- und umweltbedingte Faktoren vor, bei denen die Verminderung der epidermalen Integrität und die dadurch bedingte Hautbarrierestörung eine zentrale Rolle darstellen. Ursächlich sind hierfür häufig Mutationen im Filaggrin-Gen. Weitere genetische Veränderungen betreffen andere Barriereproteine und -lipide. Die Veränderungen in der Hautintegrität führen zu Lücken in der Hautbarriere, was zu erhöhtem transepidermalem Wasserverlust, einer erhöhten Hauttrockenheit und leichteren Hautirritabilität führt. Zur Barrierestörung kommt eine Dysfunktion des Immunsystems, die eine TH2-vermittelte Entzündungsreaktion in der Haut fördert.
Typischerweise beginnt die Erkrankung im Säuglingsalter mit Hautrötungen, Bläschen- und Krustenbildung, was im Verlauf in beugebetonte Ekzeme mit Hautvergröberung und Schuppenbildung übergeht. Bei allen Formen steht der quälende Juckreiz im Zentrum. Der Verlauf ist schubhaft, mit einer Verschlechterung in der kalten Jahreszeit.
… ermöglicht das Eindringen von Allergenen in die Haut …
Allergene haben die Möglichkeit, über die Haut mit dem Immunsystem in Kontakt zu treten. Bei Atopikern können auch große Moleküle mit höherem Molekulargewicht, die in gesunde Haut nicht eindringen können, die Haut penetrieren und Sensibilisierungen auslösen. Aufgrund der Barrierestörung dringen die Allergene in tiefere Hautschichten ein und treffen dort auf antigenpräsentierende Zellen (dendritische Zellen), die Allergene aufnehmen und dem Immunsystem als Fremdkörper präsentieren. Durch das gestörte Immunsystem mit einer Neigung zur TH2-Immunantwort kommt es zur Bildung von IgE-Typ-Antikörpern mit nachfolgender allergischer Mastzellaktivierung.
- Erkrankungen aus dem atopischen Formenkreis sind: atopische Dermatitis, Rhinokonjunktivitis allergica und Asthma bronchiale.
- Der Barrieredefekt bei atopischer Dermatitis erlaubt das erleichterte Eindringen von Allergenen (Aeroallergenen oder Kontaktallergenen) über die Haut.
- Bei Verdacht auf eine Allergie wird eine allergologische Abklärung mittels Hauttestung empfohlen (z. B. Prick-, Epikutantest, Atopie-Patch-Test).
… und führt zu Allergien und allergischen Erkrankungen.
Vor allem bei Kleinkindern können sich Nahrungsmittelallergien (z. B. Milcheiweißallergie) durch Hautkontakt mit Lebensmitteln entwickeln, die einerseits zu allergischen Soforttypreaktionen (Kontakturtikaria, Anaphylaxie) und andererseits zu Exazerbationen der Neurodermitis führen können. Die Hautbarriere wird dadurch weiter angegriffen, und es kommt zu einem Teufelskreis, bei dem es stets zu mehr Sensibilisierungen und weiterer Verschlechterung der atopischen Dermatitis kommt.
Mit der Zeit kommen auch Sensibilisierungen gegen Allergene in der Luft (Pollen, Tierhaare, Hausstaub etc.) hinzu, die zu weiteren Komorbiditäten ‒ wie Rhinokonjunktivitis allergica (Heuschnupfen) oder Asthma bronchiale (allergisches Asthma) ‒ oder auch zur Verschlechterung der Ekzeme („Flare-up“-Reaktion) bei Pollenflug und Hausstaubbelastung führen können.
Dieser, auch „atopischer Marsch“ („atopic march“) genannte Verlauf beschreibt einen natürlichen Progress der Allergien vom Säuglings- bis zum Erwachsenenalter. Es beginnt mit einer trockenen Haut bei Geburt und geht über Ekzeme im Säuglingsalter, Nahrungsmittelallergien in den ersten Lebensjahren und Heuschnupfen im Schulkindalter bis hin zu einem respiratorischen Etagenwechsel (Asthma bronchiale) im Jugend- bzw. Erwachsenenalter.
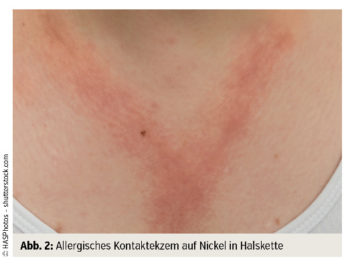
Zudem zeigt sich bei Atopikern auch eine höhere Sensibilisierungsrate gegenüber Kontaktallergenen. Typisch hierzu ist z. B. eine Kontaktallergie gegen Nickel-(II)-sulfat, die zu einer Unverträglichkeit von Modeschmuck oder Hosenknopf führen kann. Aber auch eine Typ-IV-Sensibilisierung gegen Duftstoff-Mischungen oder Inhaltsstoffe von Cremen spielen bei Atopikern eine große Rolle und können zu einer Verschlechterung der Ekzeme führen.
Diagnostik ist wichtig!
Eine umfassende allergologische Diagnostik ist bei allen atopischen Erkrankungen wichtig, damit Triggerfaktoren identifiziert werden, um den Teufelskreis aus allergischer Entzündung, Barrierestörung und Sensibilisierungen zu unterbrechen. Die Abklärung richtet sich stets nach Anamnese und vermuteter Allergie.
Bei Verdacht auf Lebensmittelallergie oder auf aerogenbedingte Allergie gibt es die Möglichkeit eines Pricktests. Hierbei werden Allergene auf die Haut aufgebracht und mit einer Lanzette in tiefere Hautschichten eingebracht. Bei Auftreten einer Quaddel liegt eine Sensibilisierung vor. Beim Atopie-Patch-Test werden Allergene auf die Haut aufgebracht und eingerieben. Durch die gestörte Hautbarriere bei Atopikern werden Allergene aufgenommen, und es entsteht eine urtikarielle Hautreaktion zum Nachweis einer Soforttypallergie.
Bei vermuteter Kontaktallergie kann eine Epikutantestung über mehrere Tage am Rücken (z. B. mit häufigen Kontaktallergenen) durchgeführt werden.
Ziel ist es, Kontaktallergien zu identifizieren, um diese in Zukunft meiden zu können.
Laborchemisch finden sich häufig erhöhte IgE-Spiegel im Serum und eine Eosinophilie. Die Bestimmung von spezifischem IgE gegen Aero- oder Nahrungsmittelallergene kann helfen, Hauptsensibilisierungen und mögliche Kreuzallergien zu identifizieren.
Prävention
Die Prävention spielt eine große Rolle, denn man geht davon aus, dass eine rechtzeitige Behandlung der Neurodermitis den atopischen Marsch aufhalten kann, um so einer respiratorischen Allergie vorbeugen zu können. Bei schon erworbenen Allergien ist ein konsequentes Meiden des Auslösers von größter Bedeutung. Bei allergischem Heuschnupfen oder Asthma kann eine spezifische Immuntherapie („Hyposensibilisierung“) die Beschwerden lindern.
© shutterstock.com: alexeisido, HASPhotos
 |
KOMMENTAR | Biologika in der DermatologieDr. Christine Bangert |
Biologika sind rekombinante Proteine, die über Nachahmung körpereigener Regulationsmechanismen einen pathogenetisch zentral an der Krankheit beteiligten Botenstoff blockieren, wodurch eine Dysregulation im Immunsystem behoben und eine Verbesserung der jeweiligen Erkrankung erreicht wird. Diese zielgerichtete Behandlungsstrategie wird in der Dermatologie seit etwa 20 Jahren genutzt. Die ersten Produkte wurden damals zur Behandlung der Psoriasis zugelassen − seitdem wurden eine Vielzahl an weiteren Biologika gegen Zytokine des psoriatischen Signalwegs (TNF-α, IL-17, IL-23) entwickelt. Mittlerweile ist bei der Psoriasis die vollständige Erscheinungsfreiheit der Patienten ein realistisches Behandlungsziel.
Seit 2014 ist auch zur Therapie der chronischen Urtikaria ein Biologikum verfügbar: Omalizumab blockiert Immunglobulin E, welches einen natürlichen Mastzellaktivator darstellt und pathogenetisch bei der Urtikaria eine wichtige Rolle spielt.
Klinische Studien zeigten, dass Omalizumab bei einem Drittel der Patienten zu Beschwerdefreiheit innerhalb von 4 Wochen führt und es bei weiteren 30 % der Patienten über einen Zeitraum von 6 Monaten zu einer kontinuierlichen Verbesserung kommt.
Auch zur Therapie der atopischen Dermatitis (AD) ist seit 2017 ein Biologikum zugelassen. Dupilumab, ein monoklonaler Antikörper gegen die gemeinsame Rezeptoruntereinheit der TH2-Zytokine IL-4 und IL-13, ist für erwachsene Patienten mit moderater bis schwerer AD und seit 2020 auch für Kinder ab 6 Jahren verfügbar. Die Therapie vermindert durch die TH2-Blockade nicht nur die Entzündungsreaktion der Haut, sondern reduziert auch den für diese Erkrankung typischen Juckreiz innerhalb weniger Wochen.
Die Verabreichung der Antikörper ist einfach: Die Medikamente werden in regelmäßigen Abständen meist subkutan injiziert und können daher häufig durch den Patienten selbst verabreicht werden.
Obwohl meist sehr gut verträglich, erhöhen manche Biologika das Infektionsrisiko, weswegen regelmäßige Therapie- und Laborkontrollen stattfinden sollten. Lebendimpfungen sollten unter der Therapie mit Biologika nicht verabreicht werden.