Eisenmangelanämie in Schwangerschaft und Wochenbett
Ursachen und Häufigkeit
Rund 30 % aller Frauen weltweit sind anämisch, in der Schwangerschaft sogar bis zu 40 %, wobei die häufigste Ursache für die Anämie Eisenmangel darstellt. Es bestehen deutliche internationale Unterschiede bezüglich der Prävalenz – in Österreich liegt die Häufigkeit bei 13 %, ähnlich wie in den Nachbarländern Deutschland und der Schweiz. In Ländern wie Indien oder dem Jemen ist mehr als die Hälfte der weiblichen Bevölkerung von einer Anämie betroffen.
In der Schwangerschaft liegt eine physiologische Dilutionsanämie vor, da es zu einer Zunahme des Plasmavolumens um bis zu 40 % kommt, aber zu einer Zunahme der Erythrozytenzahl im Rahmen der Erythropoese um nur 30 %. Zusätzlich besteht erhöhter Eisenbedarf durch die Bildung der Plazenta sowie des fetalen Blutes.
Diagnostik und Therapie des Eisenmangels
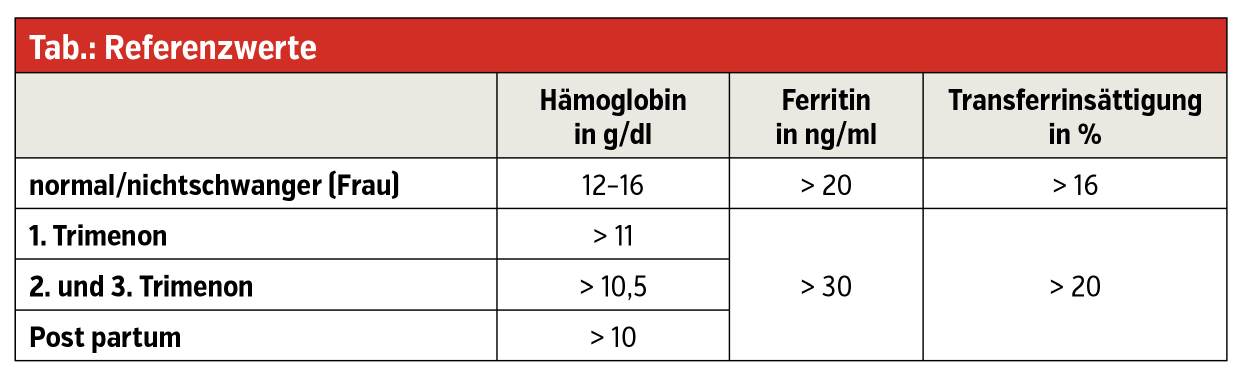
Der Hämoglobin-Normalwert einer nichtschwangeren oder stillenden Frau liegt zwischen 12–16 g/dl. In der Schwangerschaft unterscheiden sich die Referenzwerte je nach Schwangerschaftswoche (SSW): Im 1. Trimester liegt eine Anämie bei einem Hämoglobin < 11 g/dl vor, im 2. und 3. Trimester bei < 10,5 g/dl und post partum, also nach der Entbindung, bei < 10 g/dl.
Blutbildkontrollen in der Schwangerschaft erfolgen routinemäßig einmal vor der 16. SSW und zwischen der 25.–28. SSW.
Ist der Hämoglobinwert adäquat, besteht kein weiterer Handlungsbedarf. Bei inadäquaten Werten sowie gesenktem MCV („mean corpuscular volume“) und MCH („mean corpuscular hemoglobin“), muss keine weitere Diagnostik erfolgen, und es kann von einer Eisenmangelanämie ausgegangen werden. Die Therapie sollte primär oral in Form von 100 mg zweiwertigem Eisen pro Tag, wie z. B. Eisen(II)-sulfat, Eisen(II)-fumarat etc., erfolgen. Eine Re-evaluierung des Therapieerfolges in Form einer Blutbildkontrolle wird nach 2–3 Wochen empfohlen. Eine höhere Dosierung als 100 mg pro Tag ergibt keinen Sinn, da es sonst aufgrund der Bildung von Hepcidin in der Leber zu einer verringerten Eisenaufnahme kommt.
Die Bestimmung eines Eisenstatus wird im Rahmen der Blutbildkontrolle im 3. Trimenon empfohlen, wenn schon zuvor in der Schwangerschaft ein Eisenmangel diagnostiziert wurde. Auch hier gelten schwangerschaftsadaptierte Werte: Verringert ist ein Eisenstatus bereits bei einem Ferritin (= Speichereisen) < 30 ng/ml und bei einer Transferrinsättigung von < 20 %.
Eine parenterale Eisensubstitution bietet eine 100%ige Bioverfügbarkeit im Vergleich zur oralen Gabe von Eisen mit einer maximalen Bioverfügbarkeit von 15 %und kann insbesondere dann notwendig sein, wenn eine Unverträglichkeit für orales Eisen oder eine verminderte Resorption z. B. nach einem Magenbypass vorliegt oder wenn der Geburtstermin der Patientin in weniger als 9 Wochen ist. Zuvor sollte aber immer ein Eisenstatus durchgeführt werden, um vor der Verabreichung des hochdosierten Eisens andere Ursachen der Anämie, wie z. B. eine Beta-Thalassämie, auszuschließen. Im ersten Trimenon ist eine i. v. Therapie kontraindiziert.
Komplikationen und Folgen
Eine mütterliche Anämie erhöht das Risiko für peripartale Komplikationen, wie z. B. von Wehenschwäche und Transfusionsbedarf bis hin zu Sepsis, Schock und Tod. Auch nach der Geburt kann eine mütterliche Anämie aufgrund der zusätzlichen mütterlichen Erschöpfung zu Problemen in der Mutter-Kind-Beziehung führen.
Nicht außer Acht zu lassen sind für das Kind auch die Folgen der mütterlichen Anämie. Neben einem erhöhten Risiko für Frühgeburtlichkeit sowie einem niedrigeren Geburtsgewicht kann es auch zur Beeinträchtigung der kognitiven Entwicklung kommen. In einer Studie von Wiegersma et al. aus dem Jahr 2019 wurde zusätzlich ein Zusammenhang zwischen pränataler mütterlicher Anämie und neuronalen kindlichen Entwicklungsstörungen gefunden – mit einem erhöhten Risiko für ADHS (Aufmerksamkeitsdefizit-/Hyperaktivitätsstörung), Autismus-Spektrum-Störungen sowie Lernschwierigkeiten.
Schnittstelle: Allgemeinmedizin und Frauenheilkunde
Die Therapie des Eisenmangels erfolgt in vielen Fällen in der allgemeinmedizinischen Ordination. Immer noch herrscht aus Sorge wegen einer seltenen Nebenwirkung wie einer anaphylaktischen Reaktion Skepsis gegenüber parenteralen Eisenpräparaten. Diese traten in den 1960er-Jahren nach Verwendung von hochmolekularem Eisendextran gehäuft auf – die Präparate sind aber bereits viele Jahre nicht mehr in Verwendung. Die modernen Präparate wurden umfassend getestet, und es besteht ein minimales Risiko für Infusionsreaktionen, weshalb sie auch in der Schwangerschaft sicher eingesetzt werden können und sollten. In Österreich stehen die Wirkstoffe Carboxymaltose, Eisensucrose und -derisomaltose zur Verfügung.
Besonders wichtig ist eine Eisensubstitution bei kurzen Schwangerschaftsintervallen, bei vorbekannter Anämie sowie bei Mehrlingsschwangerschaften. Ein vorausschauendes Management ist ebenfalls bei Patientinnen, die Konserven ablehnen (z. B. Zeugen Jehovas), oder bei Vorliegen einer seltenen Blutgruppe zu empfehlen.























































































