Erst Harnwegsinfekt, dann Beinrötung: Infektion oder Allergie?
Eine 72-jährige Patientin, bei der bisher keine ernsthaften Vorerkrankungen bekannt sind, erkrankt an einem unkomplizierten Harnwegsinfekt. Es wird eine fünftägige Therapie mit der Kombination Trimethoprim/Sulfamethoxazol eingeleitet. Darunter bilden sich die Beschwerden relativ rasch zurück.
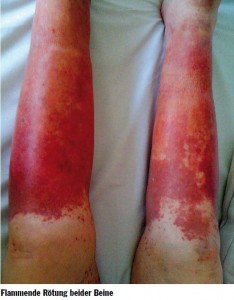
Einige Tage später entwickeln sich fleckige, konfluierende Rötungen im Bereich beider Beine, die etwas erhaben erscheinen und zu ausgedehnten Plaques mit flammender Röte konfluieren. Fieber besteht nicht und auch die Entzündungsparameter sind nicht wesentlich erhöht. Da die Patientin angibt, die Beine regelmäßig mit Franzbanntwein einzureiben, wird neben einer Infektion i.S. eines Erysipels auch an ein allergisches Ekzem gedacht; doch der fehlende Juckreiz spricht eher dagegen.
Purpura spricht für Vaskulitis
Im proximalen Randbereich der flächigen Rötung finden sich kleine umschriebene erhabene, fleckige Rötungen im Sinne einer Purpura. Dieser Befund spricht für das Vorliegen einer Vaskulitis, genauer gesagt eine kutane leukozytoklastische Vaskulitis. Nach Gabe von Kortison beginnend mit 100 mg in rasch ausschleichender Dosierung bildet sich die Rötung innerhalb von zwei Wochen fast vollständig zurück.
Auslöser sind Immunkomplexe
Die leukozytoklastische Vaskulitis ist eine Vaskulitis der kleinen Gefäße, nämlich der Kapillaren und vor allem der Venolen. Ausgelöst wird das Krankheitsbild durch im Blut zirkulierende Immunkomplexe, die sich an die Gefäßwand anlagern und hier das Komplementsystem aktivieren. Dadurch wird die Gefäßpermeabilität erhöht und es setzt eine granulozytäre Chemotaxis ein. Die angelockten, vorwiegend eosinophilen und neutrophilen Granulozyten entleeren ihre Lysosomen und verstärken somit den Entzündungsprozess mit konsekutiver Gewebsschädigung.
Vielerlei Auslöser
Das Spektrum der auslösenden Ursachen bei einer solchen Vaskulitis ist breit. Es reicht von Autoimmunerkrankungen wie rheumatoider Arthritis bzw. Lupus erythomatodes über bakterielle und virale Infektionen bis hin zu Medikamenten. Die häufigsten Vaskulitis auslösenden Substanzen sind Penicilline, Sulfonamide, Thiazide, Allopurinol, Phenytoin und nicht-steroidale Antirheumatika. Aber auch maligne Grunderkrankungen können in Form eines paraneoplastischen Syndroms zu dieser Hautkomplikation führen. Bei fehlender Ursache spricht man von einer idiopathischen Vaskulitis.
Typischer Hautbefund:Tastbare Purpura
Die charakteristische Hautveränderung bei der leukozytoklastischen Vaskulitis ist die tastbare Purpura. Dabei handelt es sich um erhabene erythematöse nicht wegdrückbare Papeln, die zu größeren Plaques konfluieren können. Darüber hinaus können Nekrosen und Ulcerationen auftreten.
Besonders betroffen sind die durch hydrostatische Hämostase prädisponierten unteren Extremitäten sowie die Glutealregion bei bettlägerigen Patienten. Dagegen sind Gesicht, Handteller und Schleimhäute nur selten betroffen. Die Hautveränderungen können über einige Wochen persistieren und dann mit vorübergehender Hyperpigmentation, aber auch unter Narbenbildung abheilen. Wird eine Hautbiopsie entnommen, so finden sich typischerweise entzündliche Infiltrate in der Dermis mit Granulozyten aber auch Lymphozyten, darüber hinaus aus Nekrosen an den Blutgefäßen mit sekundärer Fibrinablagerung und Blutungen in das perivaskuläre Gewebe. Durch Spezialfärbungen können evtl. auch Immunkomplexe an den Gefäßwänden nachgewiesen werden.
Symptomatische Therapie
Soweit eine krankheitsauslösende Ursache vorliegt, sollte diese beseitigt werden. Dazu gehört z.B. das Absetzen eines Medikaments oder die antibiotische Therapie bei Infektionen. Ansonsten empfiehlt sich bei leichteren Formen ein Antihistaminikum oder Colchizin, bei schwereren Verlaufsformen sind systemische Glukokortikoide evtl. auch Azathioprin oder Cyclophosphamid indiziert.
Fabula docet
Bei einer plötzlich einsetzenden flammenden Rötung im Bereich beider Unterschenkel sollte immer an eine leukozytoklastische Vaskulitis gedacht werden, die durch Infektionen, Medikamente oder Autoimmunerkrankungen ausgelöst werden kann. Schon mittels klinischem Befund gelingt in den meisten Fällen die eindeutige Abgrenzung gegenüber einem Erysipel oder einem allergischen Kontaktekzem.