Hepatitis C: Moderne Therapiekonzepte machen Heilung möglich
Michael Gschwantler: Am Gebiet der chronischen Hepatitis C hat in den letzten Jahren eine „therapeutische Revolution“ stattgefunden, für die es in der Medizingeschichte wenige Parallelen gibt. Heute stehen uns Medikamente zur Verfügung, mit denen praktisch jeder Betroffene geheilt werden kann – und dies ohne relevante Nebenwirkungen.
Durch viele Jahre hindurch bestand die Standardtherapie der chronischen Hepatitis C aus einer Kombination aus pegyliertem Interferon, das einmal wöchentlich subkutan verabreicht werden musste, und Ribavirin. Diese interferonbasierte Therapie hatte allerdings mehrere Nachteile und Limitationen: Die virologischen Heilungsraten betrugen je nach HCV-Genotyp nur zwischen etwa 40 % und 80 % und waren insbesondere beim Genotyp 1 mit 40–50 % unbefriedigend. Die Therapiedauer betrug je nach HCV-Genotyp und viralem Ansprechen 6–18 Monate. Die Therapie war mit zahlreichen, teils gravierenden Nebenwirkungen belastet, und aufgrund dieser potenziellen Nebenwirkungen bestanden bei zahlreichen Patienten, insbesondere bei jenen mit dekompensierter Leberzirrhose, Kontraindikationen gegen die Therapie.
Während der vergangenen Jahre wurden neue Medikamente entwickelt, die zusammenfassend als „direct-acting antivirals“ (DAA) bezeichnet werden. Am Beginn der therapeutischen Revolution stand die Erkenntnis, dass das Hepatitis-C-Virus für seine Replikation nicht nur humane Zellen benötigt, sondern auch drei Enzyme, die in seinem eigenen Genom kodiert sind: eine Protease, eine Polymerase sowie ein Enzym namens NS5A. In weiterer Folge gelang es, Substanzen zu synthetisieren, die spezifisch einzelne dieser Enzyme hemmen und dementsprechend als Protease-Inhibitoren, Polymerase-Inhibitoren bzw. NS5A-Inhibitoren bezeichnet werden.
In zahlreichen Phase-II- und Phase-III-Studien sowie in „Real World“-Studien konnte gezeigt werden, dass durch Kombination von zwei oder drei dieser modernen DAA aus unterschiedlichen Wirkstoffklassen bei praktisch allen Patienten mit chronischer Hepatitis C eine virologische Heilung ohne relevante Nebenwirkungen erzielt werden kann. Die Therapiedauer beträgt im Allgemeinen zwischen 8 und 16 Wochen.
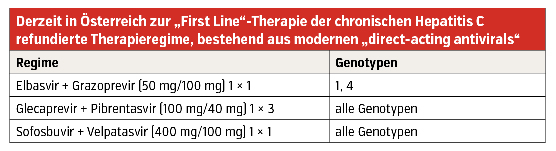
Derzeit werden in Österreich von den Krankenkassen als „First Line“-Therapie der chronischen Hepatitis C folgende drei Therapieregime refundiert:
- Glecaprevir + Pibrentasvir,
- Sofosbuvir + Velpatasvir sowie
- Elbasvir + Grazoprevir.
Alle drei Therapieregime zeichnen sich durch hervorragende virologische Heilungsraten (von nahezu 100 %) und eine exzellente Verträglichkeit aus.
Bei der Auswahl des besten Therapieschemas für einen individuellen Patienten müssen folgende Punkte berücksichtigt werden:
Pangenotypisch, das heißt gegen alle HCV-Genotypen wirksam, sind nur die Kombinationen Glecaprevir + Pibrentasvir und Sofosbuvir + Velpatasvir. Die Kombination Elbasvir + Grazoprevir kann nur gegen die Genotypen 1 und 4 eingesetzt werden, wobei bei den Genotypen 1a und 4 (in vielen Fällen) die zusätzliche Gabe von Ribavirin empfohlen wird.
- Bei allen DAA-Regimen müssen „drug-drug interactions“ bedacht werden. Es ist daher wichtig, die Komedikation der Patienten genau zu erfragen und auf mögliche Interaktionen zu überprüfen. Dies ist im Internet auf hep-druginteractions.org auf leichte Weise möglich. Zusätzlich muss den Patienten eingeschärft werden, während der antiviralen Therapie keine zusätzlichen Medikamente ohne vorhergehende Rücksprache einzunehmen.
- Bei Patienten mit dekompensierter Leberzirrhose sind Proteasehemmer aufgrund eines erhöhten Toxizitätsrisikos kontraindiziert. Für sie kommt demnach von den in Österreich refundierbaren 3 Therapieregimen nur die Kombination Sofosbuvir + Velpatasvir in Frage.
Auch unter Berücksichtigung der genannten Punkte ist es bei vielen Patienten letztlich eine Frage des Geschmacks, welches antivirale Regime man bevorzugt.
Die Herausforderungen liegen im Identifizieren und Screenen der Risikogruppen sowie darin, auch Patientengruppen mit niedriger Compliance zu erreichen und in Therapie zu halten.
Um das WHO-Ziel, bis 2030 eine Reduktion der Neuinfektionen um 90 % zu erreichen, ist es entscheidend, alle Risikogruppen auf das Vorliegen einer HCV-Infektion zu screenen!
Besonders hoch ist die Prävalenz der chronischen Hepatitis C bei Patienten mit vergangenem oder aktuellem intravenösem Drogenkonsum („people who inject drugs“, PWID). Viele sind aufgrund der Suchterkrankung entweder nicht zu motivieren, in ein hepatologisches Zentrum in einem Schwerpunktkrankenhaus zu gehen, oder nicht in der Lage, die Termintreue aufzubringen, die für eine erfolgreiche antivirale Therapie über ein solches Zentrum notwendig wäre.
Gescreent werden sollten alle Risikogruppen. Ein erhöhtes Risiko besteht bei: Personen mit aktuellem oder vergangenem intravenösem Drogenkonsum, erhöhten Leberwerten, Empfängern von Blutkonserven vor 1991; Piercings oder Tattoos, die nicht unter sterilen Bedingungen durchgeführt wurden; bei gemeinsamem Haushalt mit einem HCV-positiven Patienten; nach Migration aus Ländern mit hoher HCV-Prävalenz sowie bei homosexuellen Männern.
Patienten ohne Drogenanamnese mit guter Compliance können meist problemlos im „Standardsetting“ über eine in einem Schwerpunktkrankenhaus lokalisierte Leberambulanz behandelt werden, wobei ihnen jeweils das Rezept für eine Monatspackung der antiviralen Therapie ausgehändigt wird, welche sie daheim selbstständig einnehmen.
Für die Patientengruppe der PWID mit sogenannter „borderline compliance“ – häufig liegen psychiatrische Komorbiditäten und ein problematischer psychosozialer Status vor (arbeitslos, oft wohnungslos, kaum stabile Beziehungen, häufig Hafterfahrung) – müssen jedoch andere niederschwelligere Settings etabliert werden. Da diese Patientengruppe – und dies ist der entscheidende Punkt – aber meist eine gute Compliance aufweist, was ihre orale Opioid-Substitutionstherapie angeht, die sie täglich unter Aufsicht in einer Apotheke oder einer niedrigschwelligen Einrichtung einnehmen, wurde von unserer Arbeitsgruppe im Wiener Raum ein Therapiesetting entwickelt, das die Einnahme der antiviralen Therapie und der Substitutionstherapie koppelt: Wilhelminenspital Wien, Suchthilfe Wien GmbH und Verein Dialog haben sich zu einem großen hepatologischen Zentrum zusammengeschlossen. Patienten erhalten ihre antivirale Therapie täglich gemeinsam mit der Opioid-Substitutionstherapie in ihrer gewohnten Apotheke unter Aufsicht eines Apothekers oder in der Suchthilfe Wien (unter Aufsicht eines Arztes oder einer Pflegeperson). Diese Koppelung der Einnahme der antiviralen Therapie an die Substitutionstherapie im Rahmen des Konzeptes der „directly-observed therapy“ hat sich bisher sehr bewährt.