Ziel der palliativen Geriatrie ist es, den Menschen bis zu ihrem Tod ein gutes, ihren körperlichen und psychischen Bedürfnissen entsprechendes Leben zu ermöglichen und die Angehörigen in dieser Zeit zu unterstützen. Gelingen kann das nur durch Zusammenführen der Prinzipien der Geriatrie mit jenen von Palliative Care einerseits, anderseits durch die enge interprofessionelle Zusammenarbeit. Palliative Geriatrie befasst sich mit herausfordernden Themen wie Ernährung am Lebensende, Schmerzen bei Demenz und Autonomie am Lebensende.
Schmerzwahrnehmung und Demenz
Demenzkranke bekommen deutlich weniger Schmerzmittel verordnet als Patient:innen ohne Demenz. Nach einer Schenkelhalsfraktur erhalten zum Beispiel alte Menschen ohne Demenz 3-mal soviel Morphinpräparate wie alte Menschen mit Demenz. Ursachen sind neben dem Underreporting of Pain vor allem die erschwerte Schmerzerfassung bei Demenzerkrankten. Problematisch sind dabei auch die unterschiedlichen Schmerzschwellen und veränderte Schmerztoleranz.
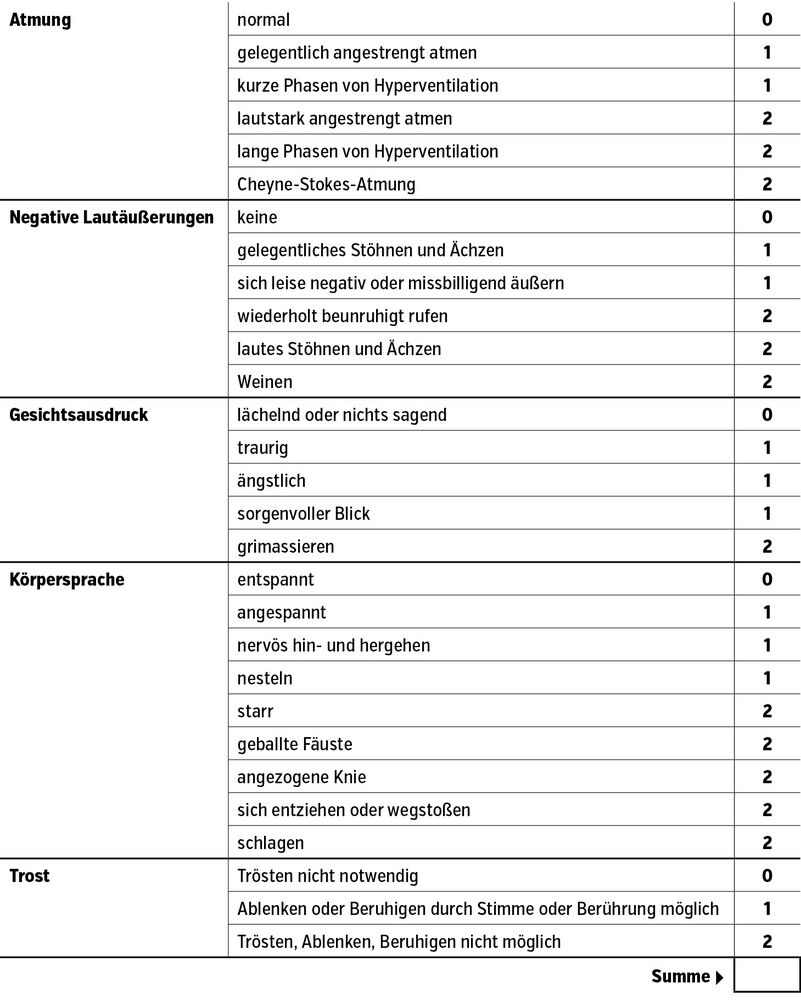
Mit fortgeschrittener Demenz geht das begriffliche Schmerzkonzept verloren, oft können Schmerzen durch einen Sprachzerfall bedingt nicht beschrieben werden. In diesen Fällen ist ein spezielles Schmerzassessment wie zum Beispiel die BESD-Skala (Beurteilung von Schmerzen bei Demenz) notwendig (Tab.). Die aus dem Amerikanischen übersetzte Skala stellt die Beobachtung der Patient:innen in den Mittelpunkt, und bereits ab 2 Punkten sind Schmerzen wahrscheinlich.
Ernährung
Ernährung am Lebensende ist ein zentraler Punkt in der Palliativen Geriatrie. Patient:innen am Lebensende haben oft schwere Schluckstörungen, leiden unter Übelkeit und Erbrechen, währenddessen aber der Erwartungsdruck der Angehörigen hoch sein kann und durch Aufforderungen wie „Ich kann meine:n Angehörige:n doch nicht verdursten und verhungern lassen!“ unterstrichen wird. Eine Texturmodifikation kann helfen, das Schlucken zu erleichtern, ohne dass Aspirationen vollständig verhindert werden können. Wichtig ist, dass in der letzten Lebensphase bei der Therapie der Dysphagie das Bewahren und Steigern des subjektiven Wohlbefindens in besonderem Maße handlungsleitend sein sollte. Ein wichtiger Aspekt bei Menschen mit fortgeschrittener Demenz ist, dass die Ernährung und Flüssigkeitszufuhr über eine PEG/PRG (oder nasogastrale Sonde) keinen positiven Effekt auf Überlebenszeit und Ausmaß der Mangelernährung/Dehydratation hat, das Risiko für das Auftreten von Aspirationspneumonien sogar relevant erhöht ist. Somit wird die Anlage einer PEG/PRG bei Menschen mit fortgeschrittenen, schweren demenziellen Syndromen nicht empfohlen.
Selbstbestimmung
Der Imperativ der Moderne – die Selbstbestimmung als Teil des Autonomieprinzips – gilt heute bis zum letzten Atemzug. Im hohen Alter nehmen Verletzlichkeit und Abhängigkeit zu, dennoch kann Selbstbestimmung im Sinne von „relationaler Autonomie“ gelebt werden. Die Selbstbestimmung eines Menschen anzuerkennen bedeutet, ihn in seiner Würde zu achten. Palliative Geriatrie setzt sich dafür ein, dass hochbetagte Menschen bis zuletzt ein möglichst selbstbestimmtes Leben führen können. Möglich wird das unteranderem durch eine rechtzeitige und vorausschauende Planung. Zuhören und Ernstnehmen gehen genauso zu den wesentlichen Aufgaben der Palliativen Geriatrie wie Advance Care Planning.
Praxismemo
- Bei Personen mit fortgeschrittener Demenz ist ein spezielles Schmerzassessment notwendig.
- Menschen am Lebensende haben oft Schluckstörungen und leiden unter Übelkeit und Erbrechen.
- Die Selbstbestimmung eines Menschen anzuerkennen bedeutet, ihn in seiner Würde zu achten.