Neues in der Klassifikation und Therapie der Insomnien
Zur detaillierten Klassifikation der Insomnien sind derzeit drei nosologische Systeme gebräuchlich: International Classification of Diseases (ICD-10), Diagnostic and Statistical Manual of Mental Disorders, 5th Edition (DSM-5), und International Classification of Sleep Disorders, 3rd Edition (ICSD-3). Die Internationale Klassifikation der Erkrankungen (ICD-10) unterscheidet „nichtorganische“ Insomnien (basierend auf psychischen und Verhaltensstörungen) von „organischen“ Insomnien (basierend auf Krankheiten des Nervensystems). Die Insomnie tritt mindestens dreimal pro Woche auf und besteht länger als ein Monat. Die DSM-5-Klassifikation unterscheidet eine primäre (die Insomnie als eigenständige Erkrankung) von einer sekundären Insomnie (die Insomnie als Symptom einer anderen zugrunde liegenden Erkrankung). Die Beschwerden treten mindestens dreimal pro Woche auf und dauern länger als drei Monate.
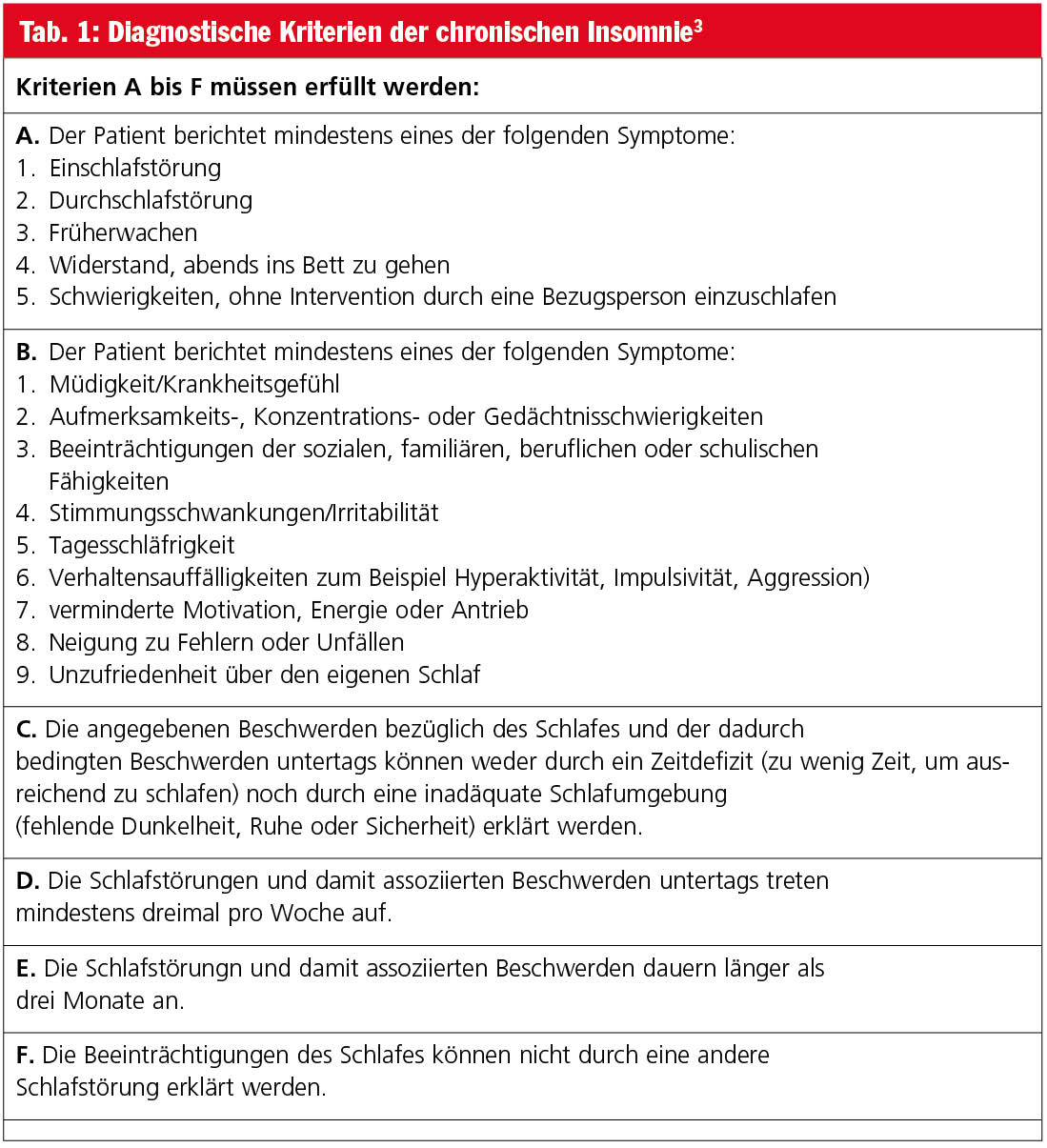
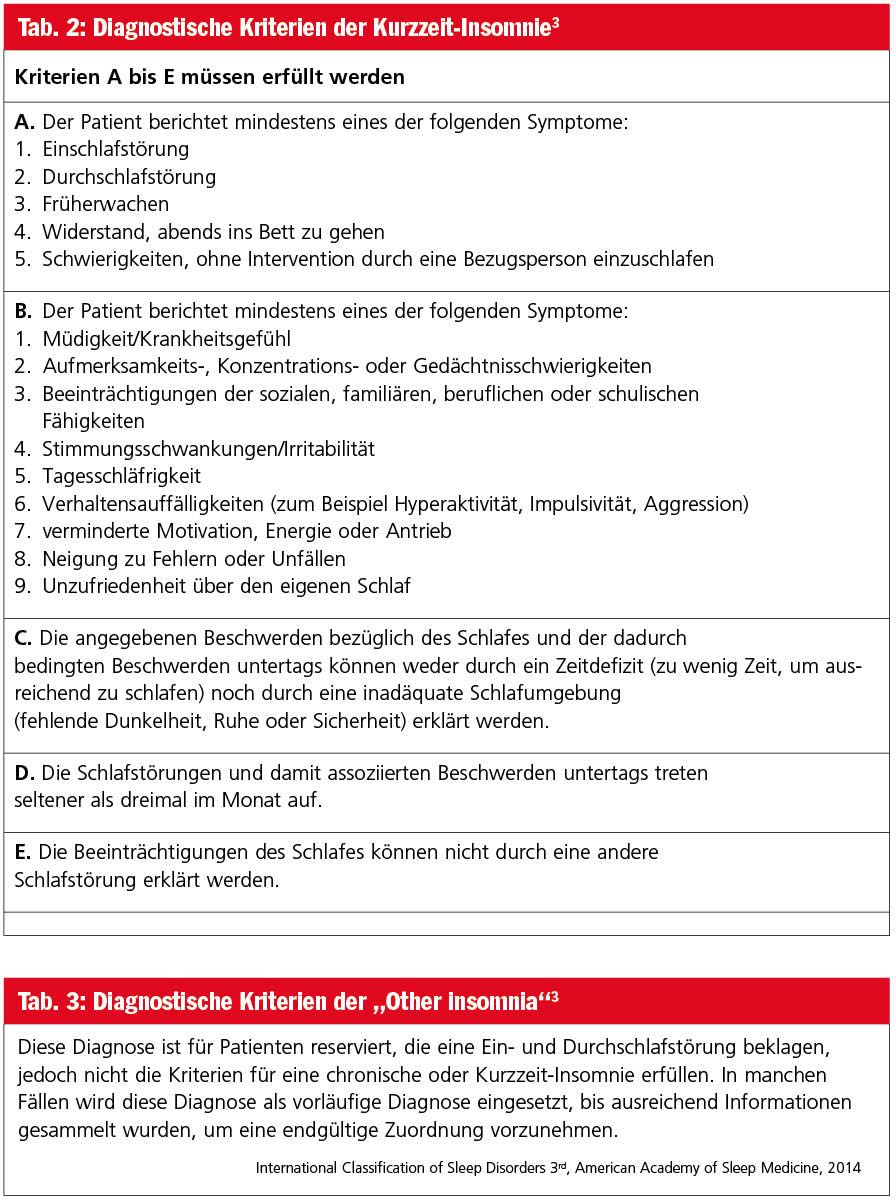
In der Schlafmedizin erfolgt die Einteilung der Insomnien jedoch nach der Internationalen Klassifikation der Schlafstörungen (ICSD-3) nach der revidierten Auflage des Jahres 2014. Die Insomnien können dabei in drei verschiedene Gruppen eingeteilt werden. Es werden Kurzzeit-Insomnien und chronische Insomnien voneinander unterschieden. Als dritte Kategorie wird eine Gruppe von Insomnien aufgeführt, die weder den Kriterien einer Kurzzeit-Insomnie entspricht noch einer chronischen Insomnie zugeordnet werden kann („other insomnia disorders“). Weiters werden als isolierte Phänomene eine exzessive „Bettzeit“ beziehungsweise „Kurzschläfer“ angeführt. Wenn eine deutlich längere Bettzeit vorliegt, als zum Schlafen benötigt wird, können einzelne Insomnie-Symptome wie eine verlängerte Einschlaflatenz oder eine Durchschlafstörung auftreten, ohne dass dies zu Beschwerden wie zum Beispiel einer erhöhten Tagesmüdigkeit führt. „Kurzschläfer“ mit üblichen Schlafzeiten unter sechs Stunden und ohne Schlaf-wach-Beschwerden gelten als Normvariante.
Bei der chronischen Insomnie muss die Ein- oder Durchschlafstörung über einen Zeitraum von drei Monaten mindestens dreimal pro Woche auftreten. Dieses Zeitkriterium ist auch dann erfüllt, wenn über Jahre hinweg wiederholte Episoden von Schlaf-wach-Schwierigkeiten bestehen, die für sich allein genommen das 3-Monats-Kriterium nicht erfüllen. Die Kurzzeit-Insomnie unterscheidet sich von der chronischen Insomnie nur dadurch, dass eines der Zeitkriterien nicht erfüllt ist. Zusätzlich zur „zeitlichen“ Komponente müssen weitere Diagnosekriterien vorhanden sein (Tab. 1, 2 und 3).
Diagnostik
Neben einer genauen schlafmedizinischen und somatischen Anamnese ist bei jedem Patienteneine ausführliche Zusatzdiagnostik (klinische Untersuchung, klinisch-neurologische Untersuchung, Labor, gegebenenfalls zerebrale Bildgebung et cetera) erforderlich. Zusätzlich sollte nach Möglichkeit noch eine Dokumentation durch Schlaffragebögen und Schlaftagebücher (PSQI [Pittsburgh-Schlafqualitätsindex], ESS [Epworth Sleepiness Scale], „Abend- und Morgenprotokolle“) ergänzt werden. Für Schlafstörungen bei Parkinson-Erkrankungen gibt es spezielle Fragebögen.1
Je nach Anamnese ist eine weitere internistische, neurologische oder psychiatrische Abklärung indiziert. Zum Ausschluss einer schlafbezogenen Atmungsstörung sollte eine ambulante kardio-respiratorische Polygrafie durchgeführt werden. Bei zusätzlich vorliegender erhöhter Tagesmüdigkeit oder bei Verdacht auf Vorliegen einer „Schlaffehlwahrnehmung“ oder einer schlafbezogenen Bewegungsstörung ist eine Abklärung mittels Polysomnografie indiziert.
Viele Insomnie-Patienten unterschätzen die tatsächliche Gesamtschlafzeit einer Nacht, sodass die geschätzte Schlafzeit der Patienten meist unter der tatsächlich gemessenen Schlafzeit liegt („Schlaffehlwahrnehmung“).
Eine weitere Zusatzdiagnostik stellt die Durchführung einer Aktigrafie dar. Dabei kann im Vergleich mit einem Schlaftagebuch auch eine Fehleinschätzung der Schlafzeit, Einschlaflatenz und Dauer der nächtlichen Wachphasen dokumentiert werden.
Pharmakologische Therapie
Die medikamentöse Therapie von Insomnien sollte entsprechend der Dauer (Kurzzeit-Insomnie, chronische Insomnie) der vorliegenden Ein- oder Durchschlafstörung, der möglichen Ursache (psychiatrische, neurologische, internistische Diagnosen?), dem Alter der Patienten und den Komorbiditäten gewählt werden. Zur medikamentösen Therapie von Insomnien kommen folgende Medikamente in Frage: Benzodiazepine, Z-Substanzen, sedierende Antidepressiva, Neuroleptika, Antihistaminika, melatoninerge Substanzen oder pflanzliche Präparate. Z-Substanzen (Zolpidem, Zopiclon und Zaleplon) und sedierende Antidepressiva werden häufig zur Langzeitbehandlung von Insomnien eingesetzt, es liegen allerdings nur wenige Daten zu dieser Indikation vor.
Benzodiazepine gehören nach wie vor zu den am häufigsten verordneten Medikamenten zur Behandlung von Insomnien. Sie steigern den Non-REM-Schlaf und reduzieren dosisabhängig den REM-Schlaf. Bei einer Einnahmedauer von über 2 Wochen kann es zu einer Toleranzent-wicklung und zu negativen Auswirkungen auf das Schlafmuster kommen. Benzodiazepine werden nach ihrer Halbwertszeit eingeteilt. Bei Insomnien gilt: Je kürzer die Halbwertszeit, desto wirksamer. Es gibt solche mit kurzer Halbwertszeit (zum Beispiel Triazolam, 3–5 Stunden), solche mit mittlerer Halbwertszeit (zum Beispiel Flunitrazepam, 6–24 Stunden) und solche mit langer Halbwertszeit (zum Beispiel Diazepam, 24–72 Stunden). Die Vorteile der Benzodiazepine liegen in der sehr guten hypnotischen Potenz, ihrer sehr großen therapeutischen Breite und geringen Toxizität. Nachteile liegen im Abhängigkeitspotenzial, vor allem bei den Substanzen mit längerer Halbwertszeit und bei solchen mit wirksamen Metaboliten im Hang-over.
Bezüglich der Wirksamkeit und Verträglichkeit von Z-Substanzen bei Insomnie-Patienten wurden zahlreiche Studien durchgeführt. Eine Überlegenheit von Zolpidem, Zopiclon und Zaleplon gegenüber Benzodiazepinhypnotika konnte bisher nicht nachgewiesen werden. Bezüglich der Langzeiteffektivität von Z-Substanzen liegen bisher nur vereinzelte Studien vor.
Eine medikamentöse Therapie von Insomnien mit sedierenden Antidepressiva (zum Beispiel Amitriptylin, Doxepin, Mirtazapin, Trazodon et cetera) ist eine weit verbreitete klinische Praxis. Amitriptylin gehört der Gruppe der trizyklischen Antidepressiva an (5-HT-Blocker, anticholinerge und antihistaminerge Wirkung, Alpha-1-Blocker) und weist eine relativ lange Halbwertszeit von 20 bis 30 Stunden auf. Es existieren keine placebokontrollierten klinischen Studien, die die Wirksamkeit von Amitriptylin in der Behandlung von Insomnien untersucht haben.
Doxepin wird ebenfalls in niedrigen Dosierungen in der Behandlung von Insomnie-Beschwerden angewendet. Doxepin wurde im Vergleich zu Placebo getestet und zeigte eine Verlängerung der Gesamtschlafzeit sowie eine Verkürzung der Einschlaflatenz. Mirtazapin wurde in einer Studie mit „guten Schläfern“ untersucht. Es konnte eine Zunahme der Gesamtschlafzeit und des Anteils an Slow Wave Sleep (= Schlafstadium N3) festgestellt werden. Trazodon wird häufig in der Behandlung von chronischen Insomnien eingesetzt. Es weist eine kurze Halbwertszeit von 5 bis 8 Stunden auf. Die „antidepressive“ Wirkung tritt ab einer Dosierung von 150 mg auf. Polysomnografie-Studien zeigten eine Zunahme von Schlafstadium N3 (Slow Wave Sleep).
Typische Neuroleptika wurden historisch auch zur Behandlung der Insomnie eingesetzt. Beispiele sind Prothipendyl, Levomepromazin und Chlorprothixen. Nachteile sind ihr erhebliches Nebenwirkungsprofil, zum Beispiel extrapyramidale Früh- und Spätnebenwirkungen. Atypische Neuroleptika, zum Beispiel Quetiapin, haben eine gute schlafanstoßende Wirkung. Sie kommen daher zum Beispiel bei Patienten mit psychiatrischen Diagnosen, bei Patienten mit neurologischen Vorerkrankungen sowie bei therapierefraktären Insomnien in kleiner Dosis gelegentlich zum Einsatz.
Melatonin wird vor allem in der Therapie der Schlaf-wach-Rhythmus-Störungen (zum Beispiel Jetlag, Delayed-Sleep-wake-Phase-Syndrom) eingesetzt. Die bereits vorliegenden klinischen Studien hinsichtlich der Wirksamkeit von Melatonin bei Insomnie ergeben kein eindeutig positives Bild. Zu den neueren Melatonin-Agonisten zählt unter anderem Ramelteon. Dabei handelt es sich um einen selektiven MT1- und MT2-Rezeptor-Agonisten, der durch die FDA bei Einschlafproblemen zugelassen wurde. Ein anderer Melatonin-Agonist (MT1 und MT2) ist Agomelatin, der zusätzlich an einen 5-HT2B-Rezeptor-Antagonisten gekoppelt ist. Agomelatin ist bei Angststörungen und Depression zugelassen, jedoch nicht spezifisch bei Insomnien. Circadin ist eine retardierte Zubereitung von Melatonin (2 mg), die die physiologische Melatonin-Ausscheidung imitieren soll. Dieses Medikament wurde bereits durch die EMEA zugelassen und ist für eine Kurzzeitbehandlung bei Insomnie-Patienten über 55 Jahre zugelassen. Wenig Evidenz besteht für Antihistaminika, wie zum Beispiel Diphenhydramin oder pflanzliche Präparate, wie Baldrian, Hopfen, Kava-Kava, Passionsblume, Melisse und Aromatherapie. Die Wirksamkeit der vielen verschiedenen pflanzlichen Präparate ist aufgrund unterschiedlicher Zusammensetzungen/Inhaltsstoffe schwer beurteilbar, wenngleich sie in manchen Fällen einen guten Effekt in der Behandlung von Insomnien zeigen.
Eine vielversprechende neue Substanz in der Behandlung der Insomnie ist ein Orexin-Rezeptor-Antagonist (Suvorexant). Aufgrund einer relativ langen Halbwertszeit (8 bis 13 Stunden) kann Suvorexant bei Ein- und Durchschlafstörungen angewendet werden. Rezente Studien konnten zeigen, dass die Effektivität von Suvorexant mit der Effektivität von Benzodiazepinen und sedierenden Antidepressiva vergleichbar ist. Suvorexant stellt somit zukünftig möglicherweise eine Alternative in der Behandlung von Insomnien dar, wenngleich es die Anwendung von Benzodiazepinen vorerst nicht ersetzt.2
Literatur:
1 Högl B, Arnulf I, Comella C et al., Scales to assess seep impairment in Parkinson’s disease: Critique and recommendations. Mov. Disord 2010; 25:2704–2716
2 Norman JL, Anderson SL, Novel class of medications, orexin receptor antagonists, in the treatment of insomnia- critical appraisal of suvorexant. Nature and Science of Sleep 2016; 8:239–247
3 International Classification of Sleep Disorders 3rd, American Academy of Sleep Medicine 2014