Nichtspezifischer Kreuzschmerz: Bewegung an erster Stelle
Der nichtspezifische Kreuzschmerz (NSKS), bei dem die genaue somatische Schmerzursache unbekannt ist, macht rund 80 % aller Kreuzschmerzsyndrome aus. Die Prognose ist in der Regel gut, viele Patienten präsentieren sich auch ohne Therapie nach vier Wochen deutlich schmerzgelindert oder sogar beschwerdefrei. Prädiktoren für eine gute Prognose sind unter anderem: jüngeres Alter, sitzende Tätigkeit, geringerer Schmerzmittelgebrauch, positive Erwartungshaltung gegenüber der Behandlung und höherer Bildungsgrad. Studien zeigen allerdings auch, dass bis zu 60 % der Patienten nach sechs Monaten nicht in kompletter Remission sind.
Hinsichtlich ihres zeitlichen Verlaufs werden Kreuzschmerzen in akute (< 4 Wochen), subakute (4–12 Wochen) oder chronische Beschwerden (> 3 Monate) eingeteilt. Wichtiger noch als die Dauer ist bei der Definition des chronischen Schmerzes der Zeitpunkt, an dem der Schmerz seine Warnfunktion verloren hat und zu einer eigenständigen Erkrankung geworden ist.
Werden durch eine sorgfältige Anamnese und die klinische Untersuchung keine Hinweise auf akut behandlungsbedürftige Verläufe („red flags“) beziehungsweise spezifische Ursachen gefunden, sind zunächst auch keine weiteren diagnostischen Maßnahmen indiziert.
Im Gegenteil: Die Durchführung von bildgebenden Verfahren kann bei einigen Patienten zu Verunsicherung führen sowie den Eindruck einer schweren und nichtheilbaren Erkrankung vermitteln – oder etwa ein unklares Ergebnis einer Bildgebung kann unter Umständen zu weiteren und invasiven Verfahren führen. Eine Bildgebung sollte daher nur bei Patienten mit relevanten neurologischen Defiziten sowie bei jenen erfolgen, in deren Anamnese und klinischer Untersuchung sich Hinweise auf eine ernsthafte Erkrankung finden.
Besseres Ansprechen durch Aufklärung
Es gibt Hinweise dafür, dass geeignete Maßnahmen der Aufklärung und Edukation Betroffener positive Effekte in Bezug auf eine beschleunigte Rückkehr zum Arbeitsplatz und eine Vermeidung einer Chronifizierung zeigen können. Die Patienten sollen über die „Gutartigkeit“ der Erkrankung bei fehlenden Anzeichen für eine gefährliche Ursache, über leistungsangepasste Bewegung im Alltag, die Unbedenklichkeit der körperlichen Aktivität und die Bedeutung von regelmäßigen kurzen Erholungsphasen informiert werden.
Dabei unterstützen können gut gemachte Aufklärungsbögen, wie sie beispielsweise in der deutschen „Nationalen Versorgungs-Leitlinie“ zum nichtspezifischen Kreuzschmerz enthalten sind (www.versorgungsleitlinien.de, www.awmf.org).
Nichtmedikamentöse Maßnahmen
Aktive Bewegung und Bewegungstherapie sind die wichtigsten Faktoren für eine schnelle Schmerz- und Funktionsbesserung und sollen empfohlen werden. Bettruhe soll den Patienten nicht empfohlen werden, stattdessen ist eine ehestmögliche Rückkehr zu einer normalen Alltagsaktivität indiziert. Akupunktur, Entspannungsverfahren, Rückenschule, einige physikalische Therapieformen und manuelle Therapie können laut Leitlinie empfohlen werden (Details: siehe Österreichische Leitlinie Kreuzschmerzen, 2018). Eine Verhaltenstherapie soll sowohl bei subakuten als auch bei chronischen Schmerzen Anwendung finden.
Für chronische Schmerzen haben sich die intensiven multimodalen Therapieprogramme am besten bewährt. Wärmeanwendungen und Massagen können, vor allem beim chronischen Schmerz, empfohlen werden.
Stellenwert der Pharmakotherapie
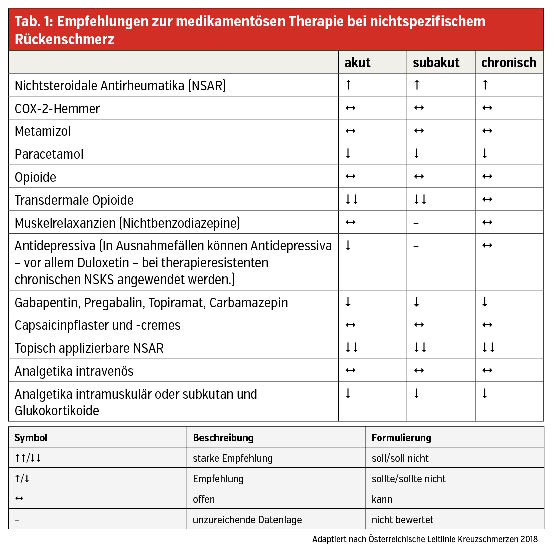
Bei mäßigen und starken Schmerzen ist eine Pharmakotherapie empfohlen, die Medikamente sollen jedoch so kurz und so niedrigdosiert wie möglich gegeben werden. Therapieziele sind einerseits die Schmerzreduktion, andererseits die schnelle Verbesserung funktioneller Defizite. Analgetika tragen nicht nur zu einer Schmerzreduktion und damit zur Lebensqualität der Betroffenen bei, sondern erleichtern auch die Aufnahme beziehungsweise Fortsetzung von aktiven Bewegungsprogrammen. Die Auswahl des Medikamentes richtet sich nach Komorbiditäten. Eine Übersicht der empfohlenen Pharmakotherapien ist in Tabelle 1 zusammengefasst.
Nichtsteroidale Antirheumatika (NSAR) zeigen beim NSKS gute Wirksamkeit – begleitend sollte immer ein Protonenpumpenhemmer dazugeben werden. Bei längerfristiger Gabe ist zudem auf gastrointestinale (GI) und kardiovaskuläre Nebenwirkungen, Blutungen, Nierentoxizität und Hepatotoxizität zu achten.
Patienten mit einem hohen Risiko für GI-Nebenwirkungen (Patienten über 65 Jahre, mit gastrointestinaler Ulcera in der Vorgeschichte, mit hohen Dosen von NSAR über einen längeren Zeitraum hinweg oder zusätzlicher Einnahme von Antikoagulanzien, SSRI bzw. Kortikosteroiden) sollten keine NSAR, sondern Alternativen (zum Beispiel Metamizol, Paracetamol) erhalten.
Eine Wirksamkeitsvariabilität unter den verschiedenen NSAR ist keine Seltenheit, sodass eine NSAR-Rotation bei schlechter Wirksamkeit eines Medikamentes durchaus Sinn ergibt.
Kombinationen: Eine zusätzliche Gabe von Paracetamol hat kaum Vorteile, erhöht jedoch das Risiko für GI-Blutungen. Möglich ist, dass zum Beispiel Ibuprofen die Wirkung von ASS als Thrombozytenaggregationshemmer aufhebt, weshalb manche Leitlinien eine zeitversetzte Einnahme (Abstand von vier bis sechs Stunden – ASS vor Ibuprofen) empfehlen. Diclofenac erhöht zusätzlich das Risiko für arterielle thrombotische Ereignisse.
Selektive COX-2-Hemmer haben einen vergleichbaren therapeutischen Effekt und kommen zum Einsatz, wenn NSAR nicht vertragen werden. Aufgrund des erhöhten Risikos für kardiovaskuläre Ereignisse darf diese Wirkstoffgruppe bei Patienten mit KHK, Schlaganfall, pAVK und Herzinsuffizienz ab NYHA II nicht angewendet werden. Selektive COX-2-Hemmer verursachen im Vergleich zu nichtselektiven COX-Hemmern deutlich weniger GI-Nebenwirkungen.
Metamizol zeigt wesentlich weniger GI-Nebenwirkungen als NSAR. Ein weiterer Vorteil von Metamizol sind spasmolytische Eigenschaften. Die allgemein gefürchtete Nebenwirkung der Agranulozytose ist in Mitteleuropa sehr selten. Weitere mögliche, aber seltene unerwünschte Wirkungen sind Leukopenien, Hypotonien und allergische Reaktionen. Zu beachten ist, dass auch Metamizol die antithrombotische Wirkung von Acetylsalicylsäure (ASS) aufheben kann, weswegen eine zeitlich versetzte Gabe von 60 bis 120 Minuten nach ASS-Einnahme empfohlen wird. Metamizol kommt bei NSKS zum Einsatz, wenn NSAR kontraindiziert sind.
Paracetamol soll bei NSKS generell nicht zum Einsatz kommen und für jene Patienten reserviert bleiben, die andere Analgetika nicht vertragen oder bei denen Paracetamol die sicherste Therapieoption darstellt. Zu beachten ist zudem, dass Paracetamol in höherer Dosierung eine potenziell lebertoxische Nebenwirkung hat. Darüber hinaus potenziert eine prolongierte Einnahme höherer Dosierungen ein gastrointestinales, renales und kardiovaskuläres Risiko.
Opioide können zur Behandlung akuter NSKS bei fehlendem Ansprechen oder Vorliegen von Kontraindikationen gegen nichtopioide Analgetika angewendet werden. Insbesondere bei chronischen Beschwerden können Opioide zu einer deutlichen Schmerzreduktion führen und sich positiv auf die körperliche Funktionsfähigkeit auswirken, wie Studien zeigen. Da jedoch nicht alle Patienten dieses Ansprechen zeigen, soll die Opioidtherapie regelmäßig, spätestens nach vier Wochen beim akuten und zwölf Wochen beim chronischen Schmerz, reevaluiert werden. Eine Therapieverlängerung über den Zeitraum von zwölf Wochen kann bei guter Wirksamkeit empfohlen werden. Spätestens nach sechs Monaten soll ein Therapieauslassversuch gestartet werden.
Transdermal verabreichte Opioide sind nicht die erste Wahl, können jedoch bei einigen Patienten mit chronischem NSKS (etwa bei Schluckstörung) zum Einsatz kommen, wenn diese mit der Handhabung zurechtkommen (Tab. 2).
Als häufigste Nebenwirkungen der Opioidtherapie sind Übelkeit, Müdigkeit, Schwindel, Obstipation und kognitive Einschränkungen zu nennen. Zudem ist eine Atemdepression eine gefährliche und auch gefürchtete Nebenwirkung. Gegen Übelkeit entwickelt sich zumeist innerhalb von circa zehn Tagen eine Toleranz, sodass nach dieser Zeit eine antiemetische Prophylaxe zumeist nicht mehr nötig ist. Gegen Obstipation helfen allgemeine Maßnahmen wie bessere Hydratation oder Medikamente wie Laxativa und Lactulose. Eine subkutane Gabe von Methylnaltrexon kann das Risiko einer Obstipation verringern. Auch andere Medikamente wie Naloxegol, Naldemedin, Alvimopan oder Naloxon werden hierfür eingesetzt.
Weitere Medikamente: Zentrale Muskelrelaxanzien werden vor allem aufgrund häufiger Nebenwirkungen (Schwindel, Sedierung, Benommenheit, Beeinträchtigung der Fahrtauglichkeit, Blutdruckabfall, Bradykardie et cetera) nicht standardmäßig empfohlen.
Antidepressiva sollen aufgrund mangelnder Wirksamkeit ohne Vorliegen einer Depression bei akutem NSKS nicht verwendet werden, dasselbe gilt für Glukokortikoide und Antiepileptika. Eine lokale Capsaicingabe scheint bei akuten und chronischen NSKS positive Effekte zu haben.