Refluxerkrankung verstehen und behandeln „Das stößt mir sauer auf“
 Die gastroösophageale Refluxerkrankung ist vielgestaltig: Sodbrennen, Regurgitation (Hochwürgen von Nahrung), Brustschmerzen, Dysphagie (Schluckbeschwerden), Gewichtsverlust und blutiges Erbrechen sind klassische Refluxsymptome. Aber auch außerhalb des Verdauungstrakts kann sich die Refluxerkrankung manifestieren und dann Heiserkeit, Kehlkopfentzündung oder Lungenprobleme verursachen (durch Aspiration). Auf Grund der genannten Symptome sind differenzialdiagnostisch auch immer kardiale, pulmonale und HNO-Erkrankungen in Betracht zu ziehen.
Die gastroösophageale Refluxerkrankung ist vielgestaltig: Sodbrennen, Regurgitation (Hochwürgen von Nahrung), Brustschmerzen, Dysphagie (Schluckbeschwerden), Gewichtsverlust und blutiges Erbrechen sind klassische Refluxsymptome. Aber auch außerhalb des Verdauungstrakts kann sich die Refluxerkrankung manifestieren und dann Heiserkeit, Kehlkopfentzündung oder Lungenprobleme verursachen (durch Aspiration). Auf Grund der genannten Symptome sind differenzialdiagnostisch auch immer kardiale, pulmonale und HNO-Erkrankungen in Betracht zu ziehen.
Häufigkeit und Komplikationen nehmen zu
Hauptursache der Inzidenzsteigerung sowohl der gastroösophagealen Refluxerkrankung als auch des Adenokarzinoms der Speiseröhre ist der vielfach als „westlich“ bezeichnete Lebensstil – hochkalorische Ernährung, Bewegungsarmut und die damit einhergehende Zunahme von Adipositas sind die wesentlichen Risikofaktoren für beide Erkrankungen. Neuesten Erkenntnissen zufolge ist es dabei nicht nur das reine Übergewicht, das anatomische Veränderungen am Übergang zwischen Speiseröhre und Magen hervorrufen kann (zum Beispiel eine Hiatushernie = Zwerchfellbruch), sondern auch der Einfluss der Fettzellen und deren Metaboliten selbst auf die Entzündungsreaktion.
Was versteht man unter „Refluxventil“?
Normalerweise ist die Speiseröhre gegen den Rückfluss des (sauren) Mageninhalts geschützt. Die Speiseröhre selbst, der angrenzende Magenanteil (die Cardia), das Zwerchfell und die umgebenden anatomischen Strukturen des Bauch- und Brustraums bilden dazu ein Refluxventil, das sich im Zuge des Schluckvorgangs (aber auch bei einer geringen Anzahl physiologisch stattfindender Refluxepisoden) öffnet.
Bei einer Hiatushernie ist dieses Ventil meist dauerhaft geöffnet, wodurch die Refluxbarriere nicht mehr adäquat gewährleistet ist. Neben dem offensichtlichen Auseinanderweichen der beiden Zwerchfellschenkel führt auch die Verlagerung des intraabdominellen Teils der Speiseröhre (bis hin zu Teilen des Magens) in den Brustraum zu einer weiteren Beeinträchtigung der Ventilfunktion. Weil die Speiseröhre damit insgesamt gestaucht wird und somit keine ausreichende Wandspannung mehr generieren kann, wird auch die Peristaltik gestört, die beim Gesunden dazu beiträgt, die Speiseröhre frei von (saurem) Refluat (Magensaft u. a.) zu halten.
- Alarmsymptome bei Refluxerkrankung (Dysphagie, Odynophagie, anhaltendes Erbrechen, Hämatemesis, Meläna, Gewichtsverlust) sollten stets gastroskopisch abgeklärt werden.
- Als Ergänzung zur Gastroskopie können bei Refluxerkrankung auch radiologische und funktionsdiagnostische Untersuchungen sinnvoll sein.
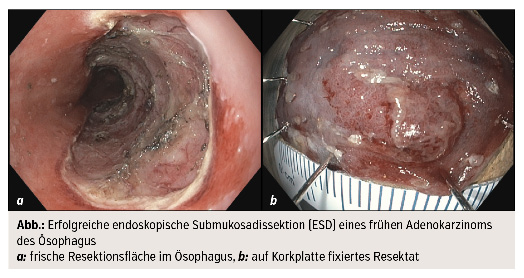
- Durch moderne endoskopische Resektions- und Ablationstechniken lassen sich Komplikationen der Refluxerkrankung wie Barrett-Dysplasien und sogar frühe Adenokarzinome des Ösophagus inzwischen minimalinvasiv und organerhaltend therapieren.
Mehr als Magensäure
Beim Rückfluss von Mageninhalt in die Speiseröhre ist es nicht nur die Magensäure selbst, die Beschwerden und Komplikationen verursacht. Inzwischen weiß man, dass an der Entstehung des „Barrett-Ösophagus“, einer Umformung der Schleimhaut der Speiseröhre infolge jahrelanger Refluxbelastung, auch Gallensalze beteiligt sind, also Stoffe, die bereits aus dem Zwölffingerdarm in den Magen zurückgeflossen sind.
Letztlich kann auch nichtsaurer Reflux Symptome verursachen, da manche PatientInnen auf Grund der Entwicklung einer viszeralen Hypersensitivität der Speiseröhre jede Form des Refluxes als schmerzhaft wahrnehmen können.
Initiales Management bei Sodbrennen
Bei geringfügigen Beschwerden ohne Alarmsymptome kann Sodbrennen bei jungen PatientInnen zunächst symptomatisch behandelt werden (z. B. mit einem Säureblocker). Falls dies zu keiner Besserung führt oder die Beschwerden nach Absetzen der Therapie wieder auftreten, sollte zur weiteren Abklärung eine Gas-troskopie erfolgen.
Liegen Alarmsymptome vor – diese sind: Dysphagie (Schluckbeschwerden), Odynophagie (Schmerzen beim Schlucken), anhaltendes Erbrechen, Hämatemesis (Bluterbrechen), Meläna (schwarzer Stuhl), Gewichtsverlust –, ist die Gastroskopie unbedingt angezeigt (da ein Tumor ausgeschlossen werden muss!). Patienten > 50 Jahre mit Risikofaktoren (männliches Geschlecht, Adipositas, langjährige Refluxbeschwerden, Raucher) sollten auch ohne Vorliegen von Alarmsymptomen mittels Gastroskopie untersucht werden. Hier geht es in erster Linie darum, Personen mit Präkanzerosen wie dem oben erwähnten Barrett-Ösophagus zu finden, die in weiterer Folge von regelmäßigen Kontrollen zur Krebsvorsorge profitieren können.
Die Gastroskopie liefert bei der Refluxerkrankung eine Reihe an wertvollen Informationen: Bestehen Refluxerosionen (oberflächliche Schleimhautwunden)? Besteht ein Verdacht auf Barrett-Ösophagus (Beweis durch Schleimhautbiopsie!)? Gibt es sonstige Komplikationen der Refluxerkrankung wie zum Beispiel eine peptische Stenose (Engstelle infolge vernarbter Entzündung)? Wie sieht das Refluxventil aus? Gibt es Hinweise auf andere Erkrankungen der Speiseröhre (eosinophile Ösophagitis – eine allergisch induzierte Entzündung, Soor – ein Pilzbefall)?
Weiterführende Untersuchungen
Als Ergänzung zur Gastroskopie können bei Refluxerkrankung auch radiologische und funktionsdiagnostische Untersuchungen sinnvoll sein: Ein einfaches Kontrastmittelschluckröntgen zeigt Engstellen oder anatomische Veränderungen, die Videokinematografie beschreibt den gesamten Schluckakt samt dynamischer Weiterbeförderung des Kontrastmittels – damit können auch Motilitätsstörungen erfasst werden. Mit der pH-Metrie lässt sich die Art und Häufigkeit der Refluxepisoden charakterisieren – dazu wird eine Sonde mit pH-Sensoren über die Nase eingebracht und meist 24 bis 48 Stunden belassen. Neueste Geräte sind neben pH-Sensoren auch mit Druckabnehmern ausgerüstet, um zusätzlich zum pH-Wert auch die Impedanz in der Speiseröhre zu ermitteln – dies dient vor allem der Erfassung nichtsaurer Refluxepisoden. Die Manometrie ist ebenfalls eine sondenbasierte Untersuchung, mit der die Druckverhältnisse beim Schluckvorgang ab-gebildet werden können. Mit dieser Untersuchung können Motilitätsstörung der Speiseröhre wie zum Beispiel die Achalasie diagnostiziert werden.
Verlauf und Langzeitmanagement
Neben der medikamentösen Behandlung kann die Lebensstilmodifikation entscheidend zur langfristigen Besserung der Refluxsymptomatik beitragen. Die Vermeidung großer, später Mahlzeiten ist hier ebenso zu nennen wie moderate Bewegung und Gewichtsreduktion. Wenn klinisch indiziert, kann auch eine Dauertherapie mit säuresuppressiven Medikamenten sinnvoll sein – wichtig ist dabei eine regelmäßige Evaluierung unter Einbeziehung des Nutzen-Risiko-Verhältnisses. Die operative Sanierung eines defekten Refluxventils sollte ebenso in Betracht gezogen werden wie regelmäßige endoskopische Kontrollen bei längerem Krankheitsverlauf. Im Falle eines Barrett-Ösophagus richten sich die endoskopischen Kontrollintervalle nach der Ausdehnung der Barrett-Schleimhaut und dem Vorhandensein allfälliger Krebsvorstufen, sogenannter Dysplasien. Durch moderne endoskopische Resektions- und Ablationstechniken lassen sich Barrett-Dysplasien und sogar frühe Adenokarzinome des Ösophagus inzwischen minimalinvasiv und organerhaltend therapieren.