Revaskularisation beim chronischen Koronarsyndrom
Seit den Leitlinien der Europäischen Fachgesellschaft für Kardiologie (ESC) von 2019 wird erstmals der Begriff „chronisches Koronarsyndrom“ (CCS) statt des bisher üblicherweise benutzten Begriffes „stabile koronare Herzkrankheit“ (KHK) verwendet. Die KHK ist ein dynamischer Prozess, der durch Lebensstiländerungen, medikamentöse Therapien und Revaskularisationsmaßnahmen positiv beeinflusst werden kann. Der Grundpfeiler der Behandlung beim CCS ist deshalb die Therapie der Risikofaktoren sowie die Lebensstilmaßnahmen (Tab. 1). Eine adäquate Einstellung der Patient:innen mit diesen Maßnahmen und das Erreichen der Zielwerte bestimmen die kardiovaskuläre Prognose entscheidend.
Therapie
Medikamentöse Therapie
Zur Behandlung der stabilen Angina-Pectoris-(AP-)Symptomatik steht eine Reihe von antianginösen Substanzen zur Verfügung (z.B. Betablocker, Kalziumantagonisten, Nitrate, Nicorandil, Ranolazin), die je nach klinischer Situation auch in Kombination eingesetzt werden sollten. Zu beachten ist aber, dass Nebenwirkungen (v. a. Kopfschmerzen und gastrointestinale Symptomatik) auftreten können und eine jahrzehntelange Tabletteneinnahme gerade von jüngeren Patient:innen häufig abgelehnt wird.
Interventionelle und operative Therapie
Darüber hinaus stehen mit der perkutanen Koronarintervention (PCI) und der aortokoronaren Bypassoperation zwei Revaskularisationsoptionen zur Verfügung, die sozusagen mechanisch die Koronarischämie als Ursache der AP-Symptomatik behandeln können. Der Vorteil der PCI liegt mit dem wenig invasiven Eingriff auf der Hand. Der Vorteil der Bypassoperation ist die komplette Revaskularisation auch bei komplexer Mehrgefäßerkrankung.
Medikamentöse Therapie vs. PCI
Seit 2007 haben mehrere Studien vor allem die PCI im Vergleich zur medikamentösen Therapie allein untersucht. Zusammengefasst muss festgehalten werden, dass zumindest in einem selektionierten CCS-Patientengut die PCI keinen wesentlichen Vorteil in der Reduktion von harten kardiovaskulären Endpunkten hatte – im Vergleich zu einer alleinigen optimalen medikamentösen Therapie. Zumindest konnte aber in allen Studien die AP-Symptomatik der Patient:innen durch die PCI deutlich reduziert werden. Kritisch darf aber festgehalten werden, dass das Patientengut in allen Studien hochselektioniert war und auch eine beträchtliche Cross-over-Rate vorlag, welche die Interpretation der Studien einschränkt. Trotzdem kann sicherlich in einem Niedrigrisikokollektiv zuerst der Effekt einer medikamentösen Therapie abgewartet werden, bevor eine Revaskularisation angedacht wird. Auf der anderen Seite sollte man in einem Hochrisikokollektiv nicht auf Revaskularisationsmaßnahmen verzichten, da diese die kardiovaskuläre Ereignisrate (zumindest in der Metaanalyse) reduzieren können. Unabhängig vom Risiko kann naturgemäß auch die AP-Symptomatik Grund für eine Revaskularisation im Sinne einer symptomatischen Therapie sein.
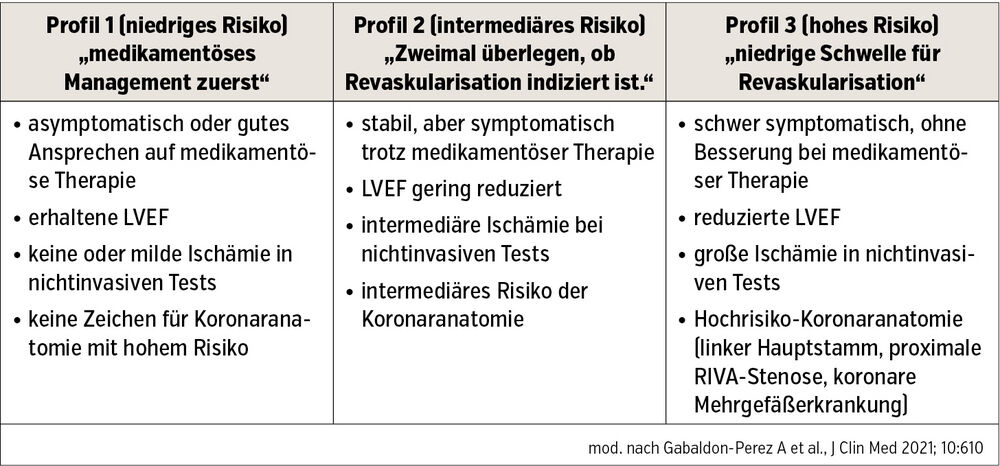
Indikationen zur koronaren Revaskularisation
Neben einer ausgeprägten AP-Symptomatik kann die Lokalisation der Stenosen für eine Revaskularisation ausschlaggebend sein (Tab.2).
Dazu gehören vor allem die Stenose des linken Hauptstamms oder eine proximale Stenose der Ramus interventricularis anterior bzw. Stenosen an allen 3 epikardialen Hauptgefäßen (= koronare Mehrgefäßerkrankung). In diesen Situationen ist die Revaskularisation aus prognostischen Gründen indiziert. Daneben kann eine reduzierte Linksventrikelfunktion (LVEF) oder eine große reversible Ischämie (> 10 %) in der Myokardszintigrafie eine gute Grundlage für die Indikation zur Revaskularisation darstellen. In den letzten Jahren hat sich beim chronischen Koronarsyndrom auch die so genannte Druckdrahtmessung durchgesetzt, die eine physiologische Einschätzung der Stenose möglich macht und ebenfalls eine Indikation zur Revaskularisation darstellt. Neben der physiologischen Evaluierung der Stenosen setzt sich auch die intrakoronare Bildgebung zunehmend durch, in der Marker für vulnerable Plaques sichtbar gemacht werden können und die damit der konventionellen angiografischen Beurteilung der Stenosen überlegen ist.
Praxismemo
- Ein gesunder Lebensstil und das Erreichen der Zielwerte begünstigen die kardiovaskuläre Prognose bei CCS.
- Zur medikamentösen Behandlung steht eine Reihe von antianginösen Substanzen zur Verfügung.
- Die individuelle Revaskularisationsstrategie hängt von Symptomatik und Risikoprofil ab.