Rezidiv der Vulvovaginalcandidose
Eine RVVC ist durch eine Vulvovaginitis in Gegenwart von Pilzhyphen, Pseudohyphen oder Sprosshyphen mit mindestens 4 Episoden/Jahr definiert.
Auslöser sind in 85–90 % der Fälle Candida albicans, gefolgt von C. glabrata, C. tropicalis und anderen Pilzen. Typische klinische Symptome sind Pruritus, Erythem, weißer, topfenähnlicher, geruchsarmer Fluor, weiters Dysurie und Dyspareunie. Bei RVVC kann der für eine sporadische Vulvovaginalcandidose (VVC) charakteristisch angesehene Ausfluss auch gänzlich fehlen.
Epidemiologie
Die VVC ist eine der häufigsten Ursachen für gynäkologische Akuttermine sowie einen Besuch gynäkologischer Notfalleinrichtungen und wird therapeutisch oft unterschätzt. Die Candidose betrifft die meisten Frauen zumindest einmal während des Lebens in einer geschätzten Rate von 70–75 %, 40–50 % der Frauen erfahren eine häufigere Infektion. Etwa 5 % leiden unter häufig wiederkehrenden Episoden, die zumeist insuffizient behandelt werden.
Pathomechanismus
Die pathologische Transformation von Candida albicans induziert eine starke Entzündungsreaktion. Während der Umwandlung der Candida-albicans-Hefe vom harmlosen Kommensalen zum pathogenen Organismus beginnt der Hefepilz, Prostaglandin E und andere Entzündungsmediatoren sowie direkt zellschädigende Substanzen zu produzieren. Prostaglandininduziert werden gleichzeitig Adhäsionsmoleküle an den Pilzhyphen und an den vaginalen Epithelzellen exprimiert.
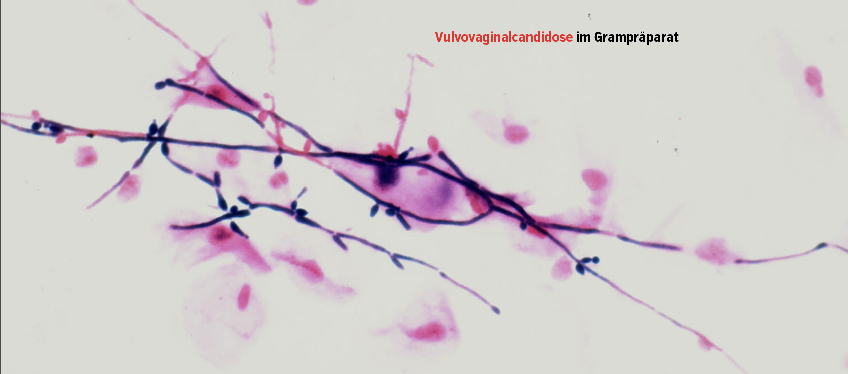
Diagnostik
Von einer Selbstdiagnose und Selbstmedikation, die beide sehr häufig falsch erfolgen, ist dringend abzuraten. Weiters besteht auch bei der ärztlichen klinischen Diagnose nur eine Trefferquote von 30 % bis maximal 50 %. Bei Kulturinterpretationen ist daran zu denken, dass bei 10 % bis 20 % der klinisch unauffälligen Frauen ein positives Kulturergebnis zu erwarten ist.
Als Diagnostika der Wahl sind deshalb das Grampräparat und das Nativpräparat (Zusatz von 10%iger KOH) anzusehen.
Therapie
Bei der RVVC ist nach derzeitigem Stand eine orale antimykotische Therapie über mindestens 6 Monate empfohlen:
- Fluconazol: 150 mg wöchentlich
- Itraconazol: 2-mal 200 mg pro Tag 2-mal pro Woche für 1 Monat; danach Dauertherapie: 2-mal 200 mg pro Tag 1-mal im Monat
Alternative Optionen (Langzeittherapie)
- Fluconazol 150 mg oder 200 mg wöchentlich für 1 Monat, dann alle 2 Wochen 1-mal 1 für 1 bis 2 Monate, dann alle 3 Wochen 1-mal 1 für weitere 1 bis 2 Monate; je nach Klinik und Befunden Dauert-herapie alle 3 Wochen oder 1-mal im Monat (perimenstruell) (Empfehlungen, keine prospektiv randomisierte Studien vorliegend)
Eine klinische Untersuchung und Kontrolle sollten immer mittels Kultur erfolgen. Bei der sporadischen VVC besteht bei topischer oder über kurze Zeit systemischer Therapie ein unkomplizierter Heilungsverlauf.
Leitlinien
Die aktuelle S2k-Leitlinie „Vulvovaginalcandidose“ wurde unter Federführung von Alex Farr von der MedUni Wien mit einer interdisziplinären Beteiligung mehrerer Fachbereiche aus Österreich, Deutschland und der Schweiz erstellt und Ende 2020 vorgestellt. Hierbei wurde auch nochmals auf die Wichtigkeit der ordnungsgemäßen Diagnostik hingewiesen, ebenso wurde ein Ausblick auf neue Therapeutika gegeben. Insbesondere im niedergelassenen Bereich sollte gemäß der Leitlinie die Kultur- und PCR-Diagnostik der RVVC sowie Non-albicans-Infektionen vorbehalten sein. Die Therapie einer asymptomatischen Kolonisation bei nichtschwangeren Frauen sollte vermieden werden, insbesondere auch, um Resistenzen zu vermeiden.
Ausblick
In der einzigen großen Studie zur Fluconazol-Langzeittherapie bei RVVC konnte zwar kurzfristig eine hohe klinische Heilungsrate erreicht werden, jedoch betrug die Zeit bis zur mykologischen Rezidivierung median 8,4 Monate. Es besteht also nach wie vor ein hoher ungedeckter Bedarf an einer nachhaltig wirksamen Therapie. Es scheinen hier auch Resistenzmechanismen eine Rolle zu spielen, die nichts mit der Sensitivität der Mikroorganismen gegenüber dem jeweiligen Antimykotikum zu tun haben, sondern mit der Rolle des Biofilms bei der Chronifizierung. Vor diesem Hintergrund laufen derzeit hinsichtlich einer höheren primären Heilungsrate vielversprechende Studien zu einer Kombination aus einer lokal verabreichten Kombination aus Antimykotikum und Antiinfektivum (Clotrimazol + Diclofenac). Die immer öfter verwendeten Antiseptika, wie etwa Dequaliniumchlorid und andere Präparate, zeigen durchwegs zufriedenstellende Therapieergebnisse, sind allerdings nicht zielgerichtet und daher selten als First-Line-Therapie zu betrachten.