Urologie der Frau: überaktive Blase, Inkontinenz und Blasenentleerungsstörungen
Harninkontinenz
Laut Definition der Internationalen Kontinenzgesellschaft (ICS) ist Harninkontinenz jeder unfreiwillige Harnverlust, der für den Patienten ein soziales oder hygienisches Problem darstellt. Die Harninkontinenz lässt sich in zwei große Gruppen einteilen (Belastungsinkontinenz und Dranginkontinenz), deren Kombination wird als Mischinkontinenz bezeichnet.
Die Belastungsinkontinenz ist ein unfreiwilliger Harnverlust während körperlicher Belastung ohne vorangehenden starken Harndrang. Die Ursache ist eine Beckenboden- und Sphinkterschwäche, die dazu führt, dass das Verschlusssystem bei der Übertragung des bei einer Belastung erhöhten Abdominaldrucks auf die Blase nicht aufrechterhalten werden kann.
Als Dranginkontinenz bezeichnet man den unfreiwilligen Harnverlust begleitet von imperativem Harndrang. Ursachen sind eine Instabilität/Überaktivität des Detrusors bei intaktem Verschlussmechanismus. Dies kann neurogene Ursachen haben (Insuffizienz der zerebralen Kontrolle, Detrusor-Sphinkter-Dyssynergie bei spinalen MS-Herden), durch lokale Blasenstörungen entstehen (Infekte, Tumoren, Steine, Abflussobstruktion) oder idiopathisch sein. Letztere Form nennt man überaktive Blase oder Overactive Bladder.
Blasenentleerungsstörungen
Leitsymptome der weiblichen Blasenentleerungsstörung sind rezidivierende Harnwegsinfekte, erschwerte Miktion (Bauchpresse), Restharngefühl, gegebenenfalls mit Pollakisurie (durch Restharn). Pathophysiologisch beruht die Blasenentleerungsstörung auf einer verminderten Detrusorkontraktilität mit/ohne verminderter Blasensensitivität oder auf einer infravesikalen Obstruktion. Eine übervolle Blase entsteht typischerweise durch ein Missverhältnis zwischen Detrusorkontraktilität und Blasenauslasswiderstand. Wenn der Blasendruck den Harnröhrenverschlussdruck übersteigt, resultiert daraus eine chronische Harnretention mit Inkontinenz (sogenannte Überlaufinkontinenz). Die Symptome sind oft ähnlich einer überaktiven Blase.
Blasenentleerungsstörungen durch infravesikale Obstruktion sind bei der Frau selten. Sie können durch eine Harnröhrenverengung, insbesondere nach Inkontinenzoperationen, oder auch durch eine Blasenhalssklerose bedingt sein. Außerdem kann ein rotatorischer Deszensus zum Quetschhahnphänomen führen.
Bei der funktionellen Obstruktion fehlt die koordinierte Relaxation des Sphinkters/Blasenhalses während der Miktion. Blasenentleerungsstörung bei Detrusorhypokontraktilität sind gekennzeichnet durch einen zu geringen Detrusordruck während der Miktion mit pathologischer Harnflusskurve mit/ohne Restharnbildung. Die Ätiologie der Detrusorhypokontraktilität kann myogen oder neurogen sein und tritt häufig nach ausgedehnten Unterleibsoperationen auf.
Diagnostik
Eine gezielte Anamnese, körperliche Untersuchung, Restharnbestimmung, Miktionstabelle, Quality-of-Life-Bewertung und Urinanalyse werden allgemein als wesentliche Bestandteile der Evaluierung einer Harninkontinenz angesehen. Darüber hinaus werden bildgebende Verfahren in der Diagnostik der Harninkontinenz seit der Darstellung des unteren Harntraktes im Röntgen diskutiert. Allgemein sind die besten diagnostischen Verfahren jene, durch deren Einsatz ein Therapieergebnis signifikant verbessert werden kann.
Eine sonografische Restharnbestimmung wird bereits im Rahmen der Basisdiagnostik der Harninkontinenz empfohlen, vor allem um Blasenentleerungsstörungen, die neurologisch oder mechanisch bedingt sein können, auszuschließen. Sofern eine sonografische Restharnbestimmung in einer allgemeinmedizinischen Ordination möglich ist, sollte diese durchgeführt werden. Weitere diagnostische Maßnahmen werden nach entsprechender Überweisung durch einen Facharzt für Urologie durchgeführt. Dazu gehören eine eventuelle Abklärung des oberen Harntrakts (bei Verdacht auf Schädigung der Nieren oder schweren urogenitalen Prolaps), spezielle sonografische Untersuchungen, welche die Funktion des unteren Harntrakts überprüfen (Transrektalschall, Perinealsonografie, Introitussonografie) oder eine urodynamische Untersuchung (Blasendruckmessung) mit gleichzeitiger Durchleuchtung (Video-urodynamik). Bei der Videourodynamik wird der Druck in Blase und Rektum simultan mit dem Verhalten des externen Sphinkters registriert, gleichzeitig wird auch noch die Blase während Füllung und Entleerung visualisiert.
Therapie
Bei Patientinnen mit Harninkontinenz ist es wichtig, von Beginn an zwischen Drang- und Belastungsinkontinenz zu unterscheiden und herauszufinden, welche Form bei der jeweiligen Patientin vorliegt beziehungsweise im Falle einer Mischinkontinenz die prädominante Variante zu identifizieren. In jedem Fall ist bei Patientinnen mit Harninkontinenz das Führen eines Miktionsprotokolls erforderlich. Mit Hilfe dieses Miktionsprotokolls und einer genauen Anamnese lässt sich meist feststellen, an welcher Form der Inkontinenz die Patientin leidet. Unabhängig von der Form der Inkontinenz sind spezifische Verhaltensmaßnahmen empfohlen. Wichtig ist eine regelmäßige und vor allem moderate Flüssigkeitszufuhr. Des Weiteren sollten Koffein- und Alkoholzufuhr genauso wie ein etwaiger Nikotinkonsum reduziert werden. Die weitere therapeutische Herangehensweise unterscheidet sich bei den unterschiedlichen Formen fundamental.
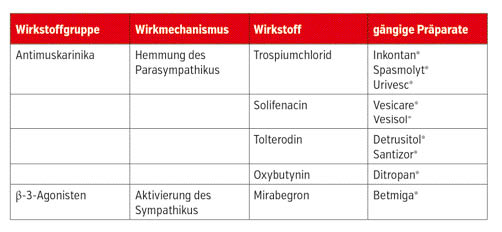
Falls es sich um eine Dranginkontinenz mit Zeichen der Überaktivität handelt, kann nach Ausschöpfen der verhaltenstherapeutischen Maßnahmen eine medikamentöse Therapie begonnen werden. Hier steht eine breite Palette an antimuskarinischen Medikamenten zur Verfügung, die muskarinerge Rezeptoren in der Blasenwand blockieren und somit die parasympathische Kontraktion hemmen. Diese sind allgemein gut verträglich, antimuskarinische Nebenwirkungen wie Mundtrockenheit und Obstipation können jedoch vorkommen. Bei älteren Patienten ist außerdem Vorsicht geboten, da negative Langzeiteffekte im Sinne der Demenzentwicklung beobachtet werden konnten. Eine neuere Produktgruppe sind β-3-Agonisten, welche den sympathischen Schenkel aktivieren und somit die Relaxation der Harnblase erhöhen. Als invasive Maßnahmen bei frustraner medikamentöser Therapie kommen die intradetrusoriale Injektion von Botulinumtoxin sowie die sakrale Neuromodulation, eine invasive Elektrotherapie, in Frage.
Bei Belastungsinkontinenz geht die Therapie in eine völlig andere Richtung. Hier ist zuerst eine professionell angeleitete Beckenbodenrehabilitation empfohlen. Dazu gehören neben einfachen Muskelübungen auch Elektro-, Ultraschall- und Magnetfeldtherapien. Sollten diese keinen Erfolg zeigen, kann mit der Implantation eines suburethralen Bandes geholfen werden. Hierbei handelt es sich um einen kleinen operativen Eingriff, bei dem ein alloplastisches Band unterstützend unter die Harnröhre eingelegt wird.
Bei der Therapie einer Blasenentleerungsstörung steht ein kausaler Ansatz mit Behebung einer etwaigen infravesikalen Obstruktion im Vordergrund. Demnach kann eine Harnröhrenenge bougiert oder operativ erweitert werden, ein ausgeprägter rotatorischer Deszensus sollte interdisziplinär unter Hinzuziehung eines Urologen und eines Gynäkologen therapiert werden. Sollte keine Obstruktion vorliegen und urodynamisch ein hypokontraktiler Detrusor nachgewiesen sein, muss bei symptomatischer Restharnbildung (Infekte, Schmerzen, Inkontinenz) eine Harnableitung erfolgen. Dies wird idealerweise mittels intermittierenden Selbstkatheterismus erreicht. Dauerharnableitungen wie trans-urethrale oder suprapubische Dauerkatheter sind indiziert, wenn intermittierender Katheterismus nicht möglich ist.
Wissenswertes für die Praxis
- Bei Frauen sind Symptome einer Harninkontinenz deutlich häufiger als Restharnbildung und Harnverhaltung.
- Die Harninkontinenz lässt sich grob in Belastungsinkontinenz und Dranginkontinenz einteilen.
- Die Unterscheidung dieser beiden Inkontinenzformen ist für eine erfolgreiche Therapie besonders wichtig.
Literatur beim Verfasser