„Naja, eigentlich schmerzt mein Kopf seit ungefähr 2 Wochen durchgehend, an einzelnen Tagen kommen die Wörter nicht richtig heraus. Ich habe gedacht, dass es wieder von selbst aufhört. Deshalb bin ich nicht früher gekommen, aber die Kopfschmerzen werden immer schlimmer.“ Diese oder ähnliche Aussagen in der Anamnese sollten Sie hellhörig werden lassen. Könnte das nur ein Spannungskopfschmerz sein, oder ist es doch mehr? Muss ich die Patient:innen zur Notaufnahme schicken, oder kann ich es bei Paracetamol und einer Nachkontrolle in 1 Woche belassen? Wenn epileptische Anfälle, Kopfschmerzen in Verbindung mit Übelkeit und Erbrechen sowie psychische Veränderungen auftreten oder neue fokal neurologische Defizite langsam und schleichend zunehmen, sollte unbedingt eine neurologische Abklärung erfolgen. Wichtig dabei ist die Abgrenzung zu Schlaganfällen oder anderen unmittelbar lebensbedrohlichen neurologischen Erkrankungen.
In der Neuroonkologie unterscheidet man zwischen Erkrankungen, die im Gehirn selbst entstehen (primäre Tumoren des ZNS), und Absiedelungen anderer systemischer Tumorerkrankungen (sekundäre Tumoren, bei denen das Primum außerhalb des Nervensystems entsteht). Diese Erkrankungen sind zwar insgesamt seltener, haben aber leider oft schlechte Prognosen und können verheerende Folgen für Patient:innen und ihre Angehörigen mit sich ziehen. Als Therapieziel sollte man die bestmögliche Lebensqualität bei den meist unheilbaren Erkrankungen sichern.
Hirntumoren
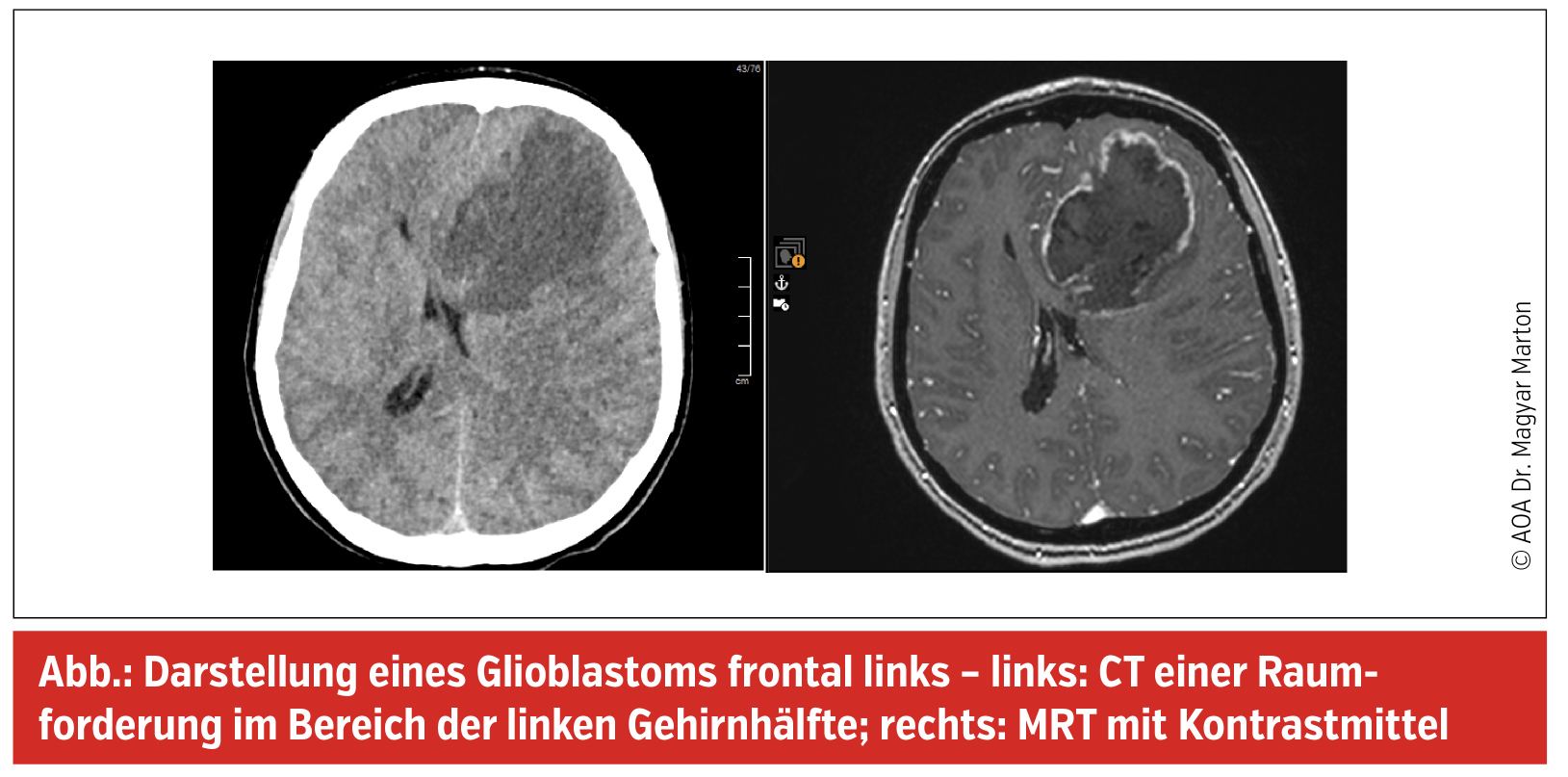
Die meisten primären Tumoren des zentralen Nervensystems gehören zu den sogenannten Gliomen, die vermutlich aus Gliazellen entstehen, den Stützzellen im ZNS. Je nach Ursprungszellart und Grad der Entartung (z. B. Astrozytom, WHO-Grad 1–4) werden verschiedene Tumorentitäten mit jeweils eigenen Charakteristiken und Therapiemöglichkeiten beschrieben. Der aggressivste aller primären Hirntumoren ist das Glioblastom, es stellt einen Grad-4-Tumor dar.
Im Gegensatz zu anderen Tumoren des menschlichen Körpers sind für Gliome nur wenige Risikofaktoren bekannt. Strahlenbelastung, eine Handvoll familiärer Syndrome und das Altern selbst gelten als die wichtigsten Risikofaktoren für die Entstehung von Gliomen. Prinzipiell können Hirntumoren in jedem Lebensalter auftreten.
Tumordiagnostik
Wenn tatsächlich die Verdachtsdiagnose Hirntumor gestellt wurde, bleibt die Frage: Was nun? Vorrangig sind neben der initialen MRT-Diagnostik die Diagnosesicherung mittels Tumor-Gewebsanalyse und die sofortige Symptomtherapie – der Tumor wird meist erst entdeckt, wenn er symptomatisch wird. Dabei werden Kopfschmerzen, epileptische Anfälle oder die durch den Tumor verursachte Schwellung mit den Schmerzmitteln, Antikonvulsiva und Kortison behandelt.
Die Methoden der Tumordiagnostik sind in den letzten 10 Jahren deutlich verfeinert worden. Früher beruhte die Diagnose noch auf einer rein histopathologischen Diagnostik (mikroskopbasierte Beurteilung). Heute haben wir mit molekularpathologischer Diagnostik ein sehr modernes und präzises Werkzeug in der Hand. Damit kann man anhand kleiner Mengen Tumor-DNA Informationen zu angeborenen und erworbenen Veränderungen im Tumor gewinnen. Die Dauer dieser Diagnostik beträgt derzeit noch 1–2 Wochen. Raschere und präzisere Methoden innerhalb von Stunden, die bereits im OP-Saal angesetzt und abgelesen werden können (Nanopore Sequencing), wurden bereits entwickelt und warten darauf, in die tägliche Praxis einzufließen.
Individuelle Behandlung
Zusammen mit der initialen Gewebeentnahme wird versucht – sofern möglich –, die größtmögliche sichere (ohne neue neurologische Schäden zu verursachen) Entfernung des Tumorgewebes als ersten Therapieschritt zu setzen. Nach einer Besprechung in einem multidisziplinären Tumorboard erfolgt abhängig vom Alter, von der Symptomatik, den Vorerkrankungen und der molekularpathologischen Diagnostik eine individualisierte Therapieempfehlung. Diese beinhaltet die Strahlentherapie, eine Chemotherapie oder eine Kombination aus beiden und zusätzlich (beim Glioblastom) eine lokale Therapie mit Tumortherapiefeldern. So konnte in den letzten Jahren eine Verdoppelung der 2-Jahres-Überlebensrate bei Glioblastom-Betroffenen erreicht werden. In einer Subgruppe mit günstigen molekularen Eigenschaften konnte der Tumor sogar mehrere Jahre stabil gehalten werden. Wenn eine Therapie nicht zumutbar ist (Patientenwunsch oder sehr schlechter Zustand der Patient:innen), kann eine Behandlung im optimierten palliativen Rahmen erfolgen. Hier werden die Symptomtherapien intensiviert, um die bestmögliche Lebensqualität zu erreichen.
Doch nicht nur die körperlich-medizinischen Aspekte der Erkrankung müssen gemeistert werden. Im Sinne des biopsychosozialen Modells ist auch die Eingliederung der Angehörigen in die Behandlung von höchster Priorität, um den Patient:innen die größtmögliche Unterstützung auch außerhalb des Krankenhauses bieten zu können. Auch eine psychotherapeutische Betreuung sowie Rehabilitation können begleitend angeboten werden.
Zielgerichtete Therapie
Das Ziel aktueller Studien ist die Erforschung einer zielgerichteten Behandlung basierend auf konkreten und molekularen Eigenheiten der Tumorzellen, möglichst ohne gesunde Zellen zu betreffen. Zudem soll die Information zum Ansprechen des Tumors auf bestimmte Medikamente (getestet außerhalb des Körpers) zu weiteren Therapieoptionen beitragen. Dies alles soll zu einer besseren Therapiewirksamkeit mit deutlich weniger Nebenwirkungen führen, um das Überleben und die Lebensqualität der Betroffenen zu verbessern.