Was ist bei älteren Patient:innen zu beachten?
Etwa 2 % der erwachsenen Bevölkerung leiden an Herzinsuffizienz (HI), in Österreich sind das 150.000 Menschen. Die Prävalenz beträgt bei über 70-Jährigen bereits über 10 %. HI ist eine Systemerkrankung. Organe wie Gehirn, Muskeln und Nieren werden nicht mehr optimal mit Sauerstoff und Nährstoffen versorgt.
Symptomatik
Die ersten Symptome sind ein Nachlassen der Leistungsfähigkeit im Alltag; Müdigkeit und rasche Erschöpfung, Atemnot und häufig erforderliche Pausen folgen, was oft als Alterserscheinung missinterpretiert wird. Der Rückstau in den Venen durch die Pumpschwäche verursacht Ödeme mit einer Gewichtszunahme, oft auch innerhalb sehr kurzer Zeit. Zusätzlich können folgende Symptome auftreten:
- beschleunigter Puls, Herzrasen oder Herzstolpern
- beschleunigter Atem, Atemnot
- Husten, Geräusche beim Atmen
- kalte Finger, Füße und Beine
- vermehrter nächtlicher Harndrang
- Schwindelgefühl, Benommenheit
- Appetitmangel und/oder Völlegefühl
Diagnostik
Eine Anamnese klärt gemeinsam mit dem Status und einem EKG die Differenzialdiagnose. BNP oder NT-pro-BNP-Bestimmung im Serum bestätigt gemeinsam mit einer Echokardiografie die Diagnose. Dabei erfolgt die Einteilung in HFrEF (reduzierte Linksventrikelfunktion systolisch), HFmrEF (mittelgradige Einschränkung) oder HFpEF (erhaltene Linksventrikelfunktion systolisch). Ein Herz-Lungen-Röntgen, Lungenfunktionstests, Belastungstests sowie eine Angiografie ergänzen die Diagnostik.
Therapiegrundsätze
Nach der Erhebung der Funktionalitäten durch das geriatrische Assessment, der Differenzierung der Ursache und Art der HI ist ein Therapieplan mit Allgemeinmaßnahmen (Bewegungstherapie, Ernährungsintervention, Lebensstilmodifikation) und Pharmakotherapie zu erstellen. Bei Vorliegen von koronarer Herzerkrankung, Vitien oder Arrhythmien ist durch geeignete Interventionen eine Heilung möglich. Ergibt das geriatrische Assessment die Notwendigkeit dazu, sind Angehörige, Pflegepersonen oder Vertraute der Patient:innen unter Verwendung eines Therapietagebuches in das Monitoringsystem einzubeziehen.
Pharmakotherapie und Interventionen
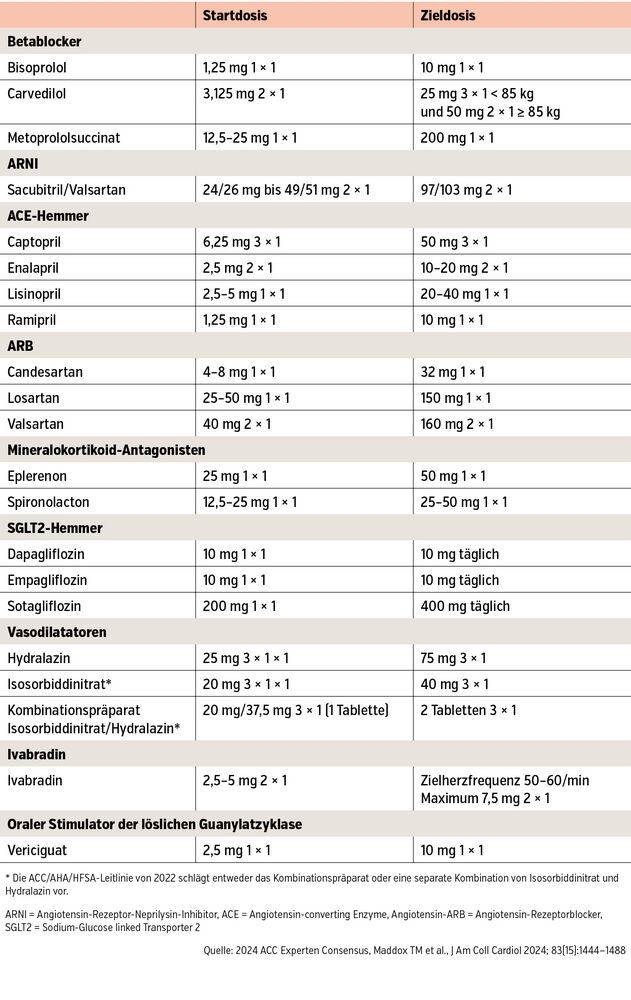
Die Medikamente sollten leitliniengemäß auf die empfohlenen hohen Dosen titriert werden (Tab.). Sacubitril/Valsartan, Aldosteronantagonisten, selektive Hemmer des Natrium-Glukose-Cotransporters 2 (SGLT2-Hemmer) und Beta-Blocker stellen die „glorreichen 4“ dar und verbessern die Prognose. Die Besonderheiten älterer Patient:innen (orthosta-tische Synkopen, Elektrolytentgleisungen, Stürze) erfordern Dosis- und Präparatanpassungen. Implantierbare Kardioverter-Defibrillatoren und eine kardiale Resynchronisationstherapie sind bei gegebener Indikation geriatrischen Patient:innen nicht vorzuenthalten. Die HFpEF, eine zuvor rein symptomatisch therapierte Form der HI, hat nun eine harte Indikation zur medikamentösen Therapie mit SGLT2-Hemmern, ARB und Mineralokortikoid-Antagonisten.
Vorhofflimmern
Das Risiko für einen Schlaganfall ist um den Faktor 5 erhöht. Sinnvoll ist die Konversionsbehandlung auf Grund der pathophysiologischen Veränderung nur bei neu aufgetretenem Vorhofflimmern. Das wesentliche therapeutische Ziel ist die Verhinderung einer Thromboembolie durch die orale Antikoagulation. Demente Patient:innen sollten nicht ausgeschlossen werden; ist die korrekte Medikamenteneinnahme durch Angehörige oder professionelle Dienste gesichert, besteht keine Kontraindikation.
Lebensstilmaßnahmen
Die Trainingstherapie ist obligat zu rezeptieren nach Rekompensation. Durch den 6-Minuten-Gehtest und mittels Ergometrie werden die Belastbarkeitsgrenzen festgelegt und ein individuelles Ausdauertraining rezeptiert und mit Trainingstagebuch sowie Pulsuhr dokumentiert. Eine Raucherentwöhnung ist indiziert, und der Salzkonsum ist auf < 6g/Tag zu reduzieren. Die Flüssigkeitszufuhr ist je nach Stadium der Dekompensation/Rekompensation und Nierenfunktion auszulegen. Der Alkoholkonsum ist bei alkoholtoxischer Kardiomyopathie zu entwöhnen, sonst auf das geringstmögliche Maß zu reduzieren. Alle erforderlichen Impfungen sind obligat durchzuführen.
Fortgeschrittene HI
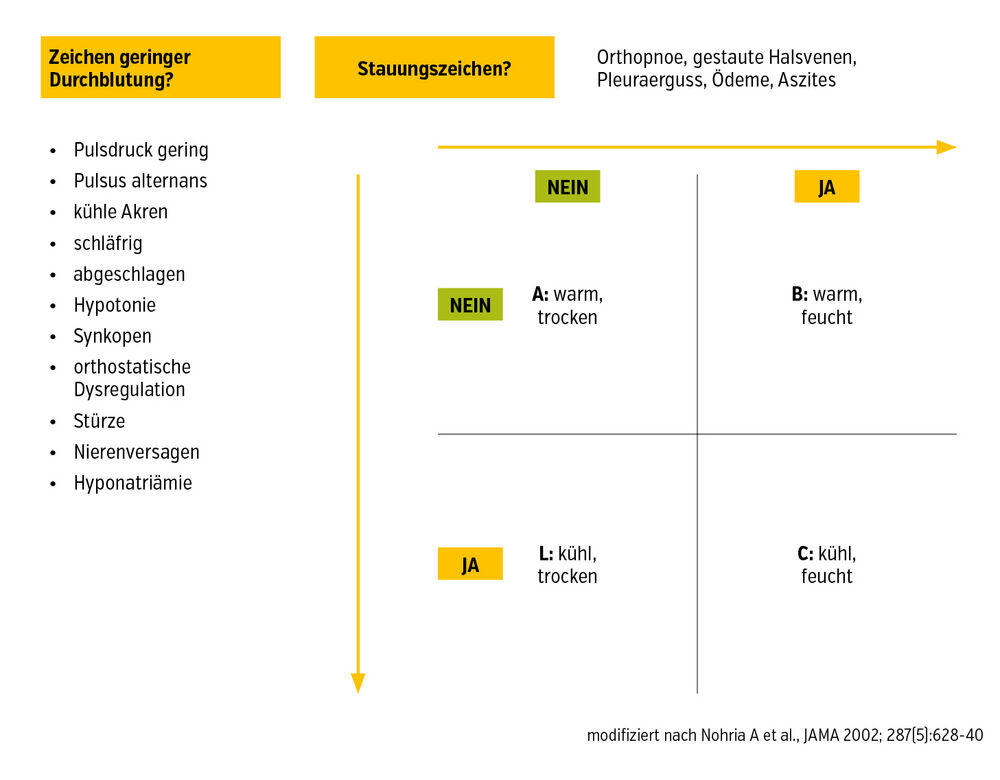
Zu den Zeichen fortgeschrittener HI gehören bestehende Symptome trotz optimaler Medikation. Dabei bietet sich das 2-Minuten-Assessment zur Therapieanpassung an (Abb.). Im Profil C ist eine temporäre Pausierung der RAAS-Hemmung und Beta-Blockade erforderlich. Die Gabe von Levosimendan ist hilfreich, um die kurzfristige Gabe von Katecholaminen kommt man oft nicht umhin. Patient:innen mit Profil L tolerieren Zeichen der Dekompensation oftmals ohne Symptomatik. Eine Gabe von Diuretika bewirkt hier eine Verschlechterung durch Rechtsherzversagen und ist zu vermeiden.
Komorbiditäten und Polypharmazie
Bei Diabetes mellitus Typ 2 ist die Medikation anzupassen (Cave: Glitazon, Gliflozine bevorzugen). Bei laufender Medikation mit NSAR und Kortison ist eine Risiko-Nutzen-Abwägung erforderlich und gegebenenfalls ein Um- oder Absetzen. Frailty ist definiert als ein altersbedingtes klinisches Syndrom, das durch eine Abnahme der physiologischen Reserven in Stresssituationen gekennzeichnet ist und ein höheres Morbiditäts- und Mortalitätsrisiko mit sich bringt. Gebrechlichkeit betrifft sogar mehr als 70 % der Patient:innen über 70 Jahre, die mit HI ins Spital kommen. Das Management umfasst zusätzliche diätologische, physikalische und soziale Interventionen. Dieses multidimensionale Programm kann die Mortalität nachweislich senken.