Welche therapeutischen Möglichkeiten gibt es?
Die weibliche sexuelle Dysfunktion ist ein sehr häufiges Problem.
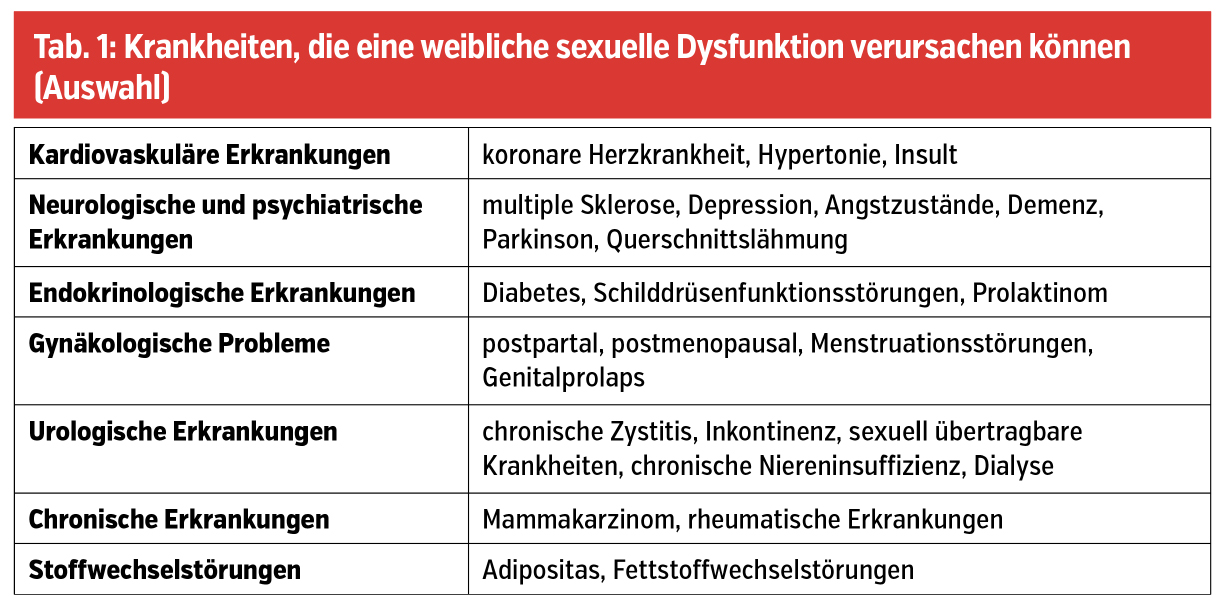
Bis zu 43 % der Frauen leiden zeitweilig oder ständig an diesem Problem. Der Alterungsprozess, Krankheiten (Tab. 1) sowie verschiedene Arzneimittel (Psychopharmaka, Antihypertensiva, Hormonpräparate, Antihistaminika usw.), Lebensstil, aber auch Schwangerschaften beeinflussen die Sexualität. Zur weiblichen sexuellen Dysfunktion zählen nach der DSM-5-Klassifikation folgende Symptomgruppen: 1. Schmerz und Penetrationsstörungen, 2. Orgasmusstörungen und 3. Erregungs- und Libidostörungen. Diese Störungen können entweder lebenslang bestehen oder erworben sein und treten entweder generalisiert (immer) oder situations- bzw. partnerbezogen oder in einem bestimmten Kontext auf. Definitionsgemäß sollten die Beschwerden/Störungen länger als 6 Monate vorhanden sein und für die Patientinnen einen „Distress“ bzw. einen Leidensdruck verursachen.
Prävalenz
Libidoverlust ist mit 32 % die häufigste weibliche Sexualfunktionsstörung. Hierbei besteht persistierend oder wiederkehrend ein Mangel an sexuellen Fantasien und ein Fehlen des Wunsches nach sexueller Aktivität, unter dem die Patientin leidet. Weitere 26 % bzw. 21 % der Patientinnen leiden an Orgasmus- bzw. Erregungsstörungen. Von Dyspareunie, die durch genitale Schmerzen beim Geschlechtsverkehr charakterisiert ist, sind 16 % betroffen. 6 % haben Penetrationsprobleme (Vaginismus), wobei eine unwillkürliche Kontraktion der perinealen Muskulatur der Vagina vorliegt und eine Penetration nicht toleriert wird.
Therapie
In Österreich gibt es nach wie vor kein Medikament, das für die Therapie der weiblichen sexuellen Dysfunktion zugelassen ist. Im August 2015 wurde Flibanserin durch die FDA im 3. Anlauf als „Lustpille“ zugelassen. Das ursprünglich als Antidepressivum entwickelte Flibanserin hemmt einerseits die Freisetzung des sexualitätshemmenden Serotonins und steigert andererseits die Freisetzung der sexualitätssteigernden Neurotransmitter Dopamin und Noradrenalin. Die aufgetretenen Nebenwirkungen wie Schwindel, Blutdruckabfall und Synkopen, die geringe prosexuelle Wirkung und die hohen Kosten (800 US-Dollar im Monat, tägliche Einnahme) haben zu keiner Akzeptanz bei den Patientinnen geführt. Im Juni 2019 hat die FDA mittlerweile ein zweites Medikament für die sexuelle Dysfunktion zugelassen, Patientinnen in den USA steht nun auch Bremelanotid zur Verfügung. Der Melanocortin-Rezeptor-Agonist soll bei Frauen zur Steigerung der Libido führen.
In der Praxis stehen nach wie vor bekannte Präparate im Vordergrund: Bei Scheidentrockenheit kann auf handelsübliche Gleitmittel zurückgegriffen werden. Auch die Anwendung von Hyaluronsäure und Milchsäurebakterien zur Stabilisierung des Scheidenmilieus kann hilfreich sein. Diese beugen zugleich auch Infektionen vor.
Bei vaginaler Atrophie und/oder verminderter Lubrikation sowie bestehendem Östrogenmangel und dadurch erhöhten Schmerzen während des Geschlechtsverkehrs ist eine lokale Östrogentherapie gerechtfertigt. Testosteron in Kombination mit Östrogen verbessert die sexuelle Zufriedenheit von Patientinnen bei chirurgischer Menopause. Testosteron allein zeigte eine leichte Verbesserung der Sexualität bei postmenopausalen Frauen.
In einer Studie unserer Forschungsgruppe an der MUW konnten wir eine bis zu 40%ige Verbesserung der Sexualität nach Oxytocin und Placebo-Nasenspray sehen – was zeigt, dass die Verbesserung der Sexualfunktion nicht auf einen Substanzeffekt zurückzuführen ist: 30 Paare führten über 8 Monate ein Tagebuch und füllten gemeinsam monatlich Fragebögen zur Sexualität aus, wodurch sich die partnerschaftliche Kommunikation und in weiterer Folge die Sexualität deutlich verbesserten (weitere Prüfpräparate: Tab. 2).
Diagnostik
In jedem Fall sollte die Sexualfunktion vom/von der behandelnden Ärzt:in als Teil der „vegetativen“ oder allgemeinen Anamnese angesprochen werden, die darüber hinaus auch eine allgemeinmedizinische, psychologische, partnerbezogene sowie Medikamenten-Anamnese beinhalten sollte. Weiters sollten eine körperliche und gynäkologische Untersuchung erfolgen sowie Blutdruck, Gewicht und Behaarungstyp festgestellt werden. Laboruntersuchungen sollten neben einer umfangreichen Hormonbestimmung (Östrogen, FSH, LH, DHEA, Gesamt- und freies Testosteron, SHBG, Prolaktin, TSH) auch Nüchtern-Blutzucker, Blutfette, BB und Leberwerte beinhalten. Für die Basisdiagnostik stehen die Fragebögen „Female Sexual Function Index“ sowie „Female Sexual Distress Score“ zur Verfügung. Für die weiterführende Diagnostik und zu Forschungszwecken können ein Vaginalgefäß-Doppler, eine Thermografie sowie eine vaginale Fotoplethysmografie durchgeführt werden.
Medikamenten-Anamnese
Eine genaue Medikamenten-Anamnese und eventuell Umstellung auf ein anderes Präparat sind wichtig: So hat das Antidepressivum Bupropion im Gegensatz zu den SSRIs einen positiven Effekt auf die Sexualfunktion (Tab. 2).
Bei Frauen kann es unter Thiazid-Therapie und Spironolacton zu Lubrikationsstörungen bzw. Zyklusveränderungen kommen, was eine Umstellung auf Eplerenon sinnvoll machen könnte. Unter den Antihypertensiva haben Valsartan und Nebivolol einen positiven Effekt auf die sexuelle Funktion.