Atherosklerotische Herz-Kreislauf-Erkrankungen (ASCVD) sind weiterhin die weltweit führende Todesursache und für jährliche Todesfälle im zweistelligen Millionenbereich verantwortlich.1
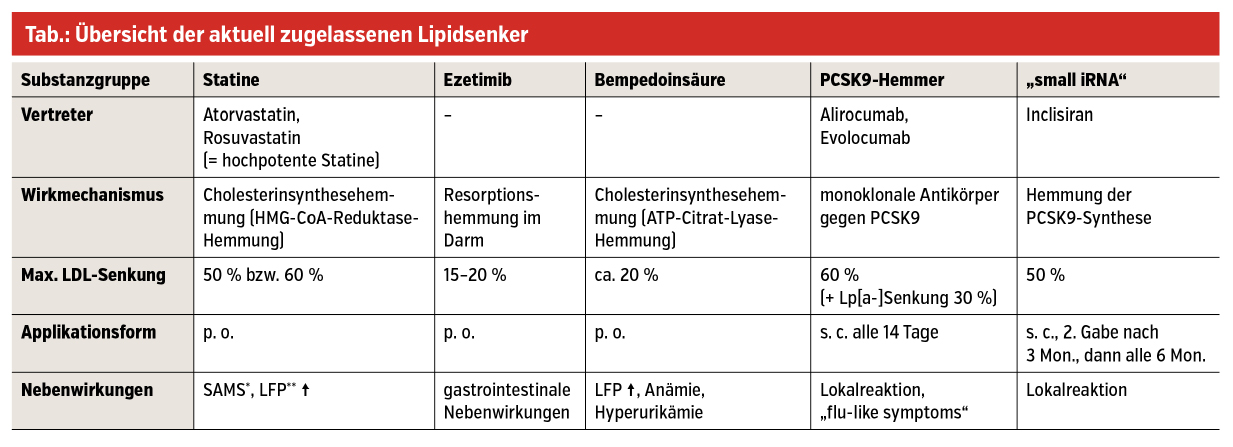
LDL-Cholesterin (LDL-C) steht in diesem Zusammenhang als einer der größten beeinflussbaren Risikofaktoren – sowohl in der Primär- als auch in der Sekundärprophylaxe – im Behandlungsfokus.2 In den letzten Jahren gibt es mit bewährten pharmakologischen Möglichkeiten zur LDL-C-Reduktion (Statine, Ezetimib) und neu verfügbaren, zum Teil hochpotenten Wirkstoffen (PCSK9-Hemmer, siRNA, Bempedoinsäure) mehr Optionen und Kombinationen als je zuvor, um einen individuellen LDL-C-Zielwert zu erreichen (Tab.).
Trotz dieser Fakten besteht hinsichtlich älterer Patient:innen eine gewisse Zurückhaltung auf der Ebene nationaler und internationaler Guidelines. So gibt es beispielsweise in den aktuellen ESC-Guidelines lediglich eine Klasse-IIb-(Level-B-)Empfehlung für eine Statintherapie zur Primärprävention bei Patient:innen über 75 Jahre.2 In Europa gibt es lediglich von NICE (UK) eine deutliche Empfehlung zur Etablierung einer Statintherapie bis zu einem Alter von 84 Jahren.3
Evidenz aus Studien
In einer aktuellen dänischen Kohortenstudie von Mortensen et al.4 (n = 91.131) zeigte die Patientengruppe zwischen 70 und 100 Jahren (n = 13.779) mit erhöhtem LDL-C das höchste absolute MI-Risiko und das höchste Risiko einer ASCVD-Manifestation. Bei der Berechnung der potenziellen Effekte einer LDL-C-Senkung zeigte sich in der Altersgruppe von 80 bis 100 Jahren mit einer NNT (Number Needed to Treat) von 80 die niedrigste NNT aller Altersgruppen, um einen MI in 5 Jahren zu verhindern. Dies lässt die Vermutung zu, dass gerade Patient:innen höheren Alters besonders von einer LDL-C-Reduktion profitieren könnten.4
Dagegen legten frühere Studien konträr dazu den Schluss nahe, dass die Assoziation zwischen LDL-C und MI/ASCVD mit zunehmendem Alter abnehme5–9 bzw. ab 70 Jahren gänzlich an Bedeutung verliere.5, 7, 8, 10
Mortensen et al. erklären diese Diskrepanz multifaktoriell: Zum einen handelt es sich um jahrzehntealte Daten (teilweise aus den 1950er-Jahren), bei denen die damalige klinische Praxis in Prävention, Diagnostik und Behandlung von ASCVD berücksichtigt werden muss, zum anderen argumentieren die Autor:innen, dass die Lebenserwartung und die Lebenszeit ohne einschränkende Erkrankungen in Ländern mit hohem Einkommen heutzutage deutlich länger seien.11–14 Diese alten Datensätze kombiniert mit der Tatsache, dass es bei der Veröffentlichung dieses Artikels keine direkten klinischen Studien zur Effektivität von Statinen bei > 75-jährigen Patient:innen gab, könnten einer der Gründe sein, warum es, wie eingangs bereits erwähnt, kaum starke Empfehlungen zur pharmakologischen Primärprävention in den bisherigen Guidelines gibt.
In einer Metaanalyse von Gencer et al.15 zur Effektivität und Sicherheit der LDL-C-Senkung bei älteren Patient:innen, Daten von 29 Studien (davon 24 der Cholesterol Treatment Trialists’ Collaboration, CTTC; n = 244.090, darunter 21.492 ≥ 75 Jahre) konnte bei einem medianen Follow-up von 2,2 bis 6 Jahren eine signifikante Reduktion schwerwiegender vaskulärer Ereignisse von 26 % pro 1 mmol/l LDL-C-Reduktion beobachtet werden – ohne signifikanten Unterschied zwischen < 75- und ≥ 75-jährigen Patient:innen. Bei älteren Patient:innen fand sich zudem kein signifikanter Unterschied zwischen Statin- vs. Non-Statin-Therapie (Ezetimib, PCSK9-Hemmer). Bei Non-Statin-Therapie zeigte sich weiters kein Hinweis für erhöhte Schlaganfallraten, Erstmanifestationen von Diabetes mellitus und kognitive Nebenwirkungen. Limitierend muss an dieser Stelle erwähnt werden, dass die Studiendaten großteils aus Sekundärpräventionsstudien stammen.15
Rezent publizierte Daten der CLEAR-Outcome-Studie legen außerdem den breiten Einsatz der Bempedoinsäure als Therapiealternative bzw. Add-on nahe. In dieser kardiovaskulären Outcome-Studie konnte bei einem Kollektiv von 13.970 „statinintoleranten“ Patient:innen (davon 2.107 Pat ≥ 75 Jahre, entspricht ca. 15 % des Kollektivs) über einen Behandlungszeitraum von 5 Jahren unter Therapie mit Bempedoinsäure gegenüber Placebo eine relative Risikoreduktion des 4-Punkt-MACE – bestehend aus kardiovaskulärem Tod, Myokardinfarkt, Schlaganfall oder koronarer Revaskularisierung – um 13 % sowie eine durchschnittliche LDL-C Senkung von 20 % erreicht werden. Trotz allgemein guter Verträglichkeit sollten jedoch ein möglicher Harnsäureanstieg und das Auslösen von Gichtanfällen und Gallensteinen als mögliche Nebenwirkungen nicht außer Acht gelassen werden.22
Nutzen-Risiko-Abwägung bei Älteren
Gerade bei Patient:innen, die sich ihrem Lebensabend nähern, spielt die Nutzen-Risiko-Abwägung eine bedeutende Rolle. Ungünstige Auswirkungen einer Polypharmazie bei älteren Patient:innen sollten bei der Etablierung neuer Medikamente gemeinsam mit möglichen Drug-Drug-Interaktionen und weiteren Parametern (z. B. Nierenfunktion bei Statinen) immer mitbedacht werden.2, 16
Statininduzierte Muskelbeschwerden: Die häufigen Bedenken bezüglich möglicher Muskelschmerzen oder -beschwerden unter Statintherapie konnten allerdings zunehmend entkräftet werden. In einer rezenten Metaanalyse der CTTC (u. a. 19 doppelblinde Statin-vs.-Placebo-Studien; n = 123.940) zeigte sich, dass über 90 % aller verzeichneten Muskelbeschwerden nicht auf eine Statintherapie zurückgeführt werden konnten.17 Hier dürfte der Nocebo-Effekt eine entscheidende Rolle spielen, d. h., die entsprechende Erwartungshaltung führt dazu, dass Nebenwirkungen verspürt werden.18 Auch wenn es bei tatsächlich statininduzierten Muskelbeschwerden zu einer begleitend erhöhten Kreatinkinase (ca. 1/10.000 Patient:innen/Behandlungsjahr) kommen kann, so ist diese reversibel. Eine tatsächliche Rhabdomyolyse (CK > 40-faches ULN) unter Statintherapie wird nur selten beobachtet (ca. 1/100.000 Patient:innen/Behandlungsjahr).19 In der klinischen Praxis haben sich Tools wie der Rosenson-Score zur Diagnostik von statinassoziierten Muskelbeschwerden (SAMS) bewährt.20
Statinintoleranz: In einem aktuellen Statement der National Lipid Association (NLA, USA) wurde Statinintoleranz als eine oder mehrere Nebenwirkungen im Zusammenhang mit einer Statintherapie (zumindest 2 unterschiedliche Statine, davon eines in der niedrigsten zugelassenen Dosis) definiert, die mit einer Dosisreduzierung oder dem Absetzen des Medikaments sistieren oder sich verbessern.
Dabei unterscheidet die NLA zwischen einer kompletten Statinintoleranz (unabhängig von Statin und Dosis) und einer partiellen (tolerierte Dosis nicht ausreichend, um das individuelle Therapieziel zu erreichen).21 Eine komplette Statinintoleranz ist selten und betrifft < 5 % der Patient:innen; die Autor:innen empfehlen daher das Austesten mehrerer Statine in verschiedenen Dosierungen – bis hin zur Einnahme der Mindestdosis jeden zweiten Tag oder auch nur 2-mal pro Woche. Bei Patient:innen mit einem hohen oder sehr hohen kardiovaskulären Risiko mit Statinintoleranz und LDL-C-Werten außerhalb des Therapieziels sollte jedoch rasch mit einer ergänzenden alternativen Therapie begonnen werden (z. B. Zugabe von Ezetimib, Bempedoinsäure oder PCSK9-Inhibitoren).21
Resümee
Zusammenfassend sollte das Lipidmanagement bei älteren und hochbetagten Patient:innen in der heutigen Zeit mit steigender Lebenserwartung inkl. längeren symptomfreien Überlebens in der täglichen Praxis individuell abgewogen werden. Auch wenn es im Bereich der Sekundärprävention bereits zum Teil Guideline-Empfehlungen gibt, so sind weitere Studien notwendig, um konkrete Empfehlungen zur Primärprävention bei älteren Patient:innen abzugeben. In diesem Zusammenhang werden die Ergebnisse der Studien STAREE und PREVENTABLE (Primärprävention, Statin vs. Placebo bei ≥ 70- bzw. 75-jährigen Patient:innen) bereits mit Spannung erwartet.