Durch das Zusammenwirken von genetischen Faktoren (z. B. Filaggrin-Mutationen), Umwelteinflüssen und Veränderungen im Hautmikrobiom (besonders Überbesiedelung mit Staphylococcus aureus) kommt es zu einer Störung der Hautbarriere. Folgen sind erhöhter transepidermaler Wasserverlust sowie eine veränderte Lipidzusammensetzung der Haut. Die rückfettende Basistherapie zielt auf die Hydratisierung der Haut und Wiederherstellung der Hautbarriere ab.
Klinisches Erscheinungsbild und Epidemiologie
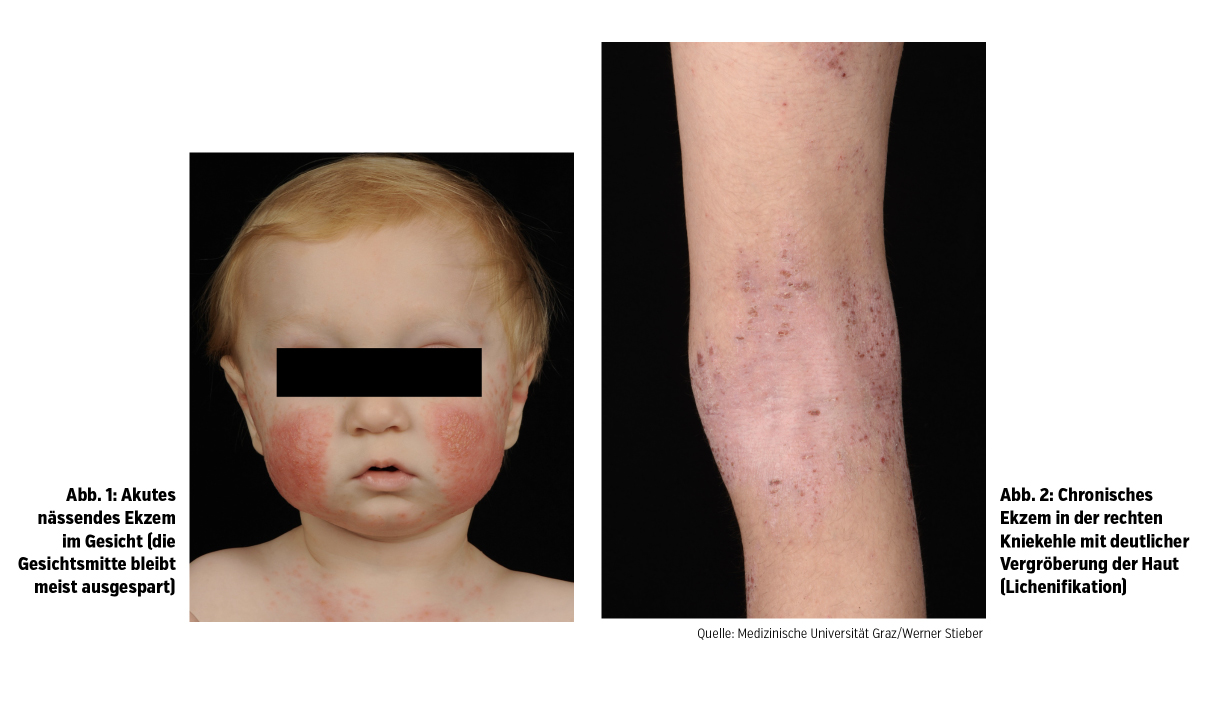
Die AD weist unterschiedliche klinische Manifestationen und altersspezifische Ausprägungen auf. Bei Säuglingen und Kindern unter 2 Jahren beobachtet man häufig nässende Ekzeme vorwiegend im Gesichts- und Kopfbereich („Milchschorf“), an den Streckseiten der Extremitäten sowie am Stamm (Abb. 1). Die Windelregion ist meist ausgespart, da hier ein feuchtes Milieu herrscht. Bei Kindern über 2 Jahre finden sich die typischen beugenbetonten, eher schuppenden Ekzeme, die bei längerer Bestandsdauer zu einer Hautvergröberung (Lichenifikation) führen (Abb. 2).
Minimalvarianten umfassen die Cheilitis, Mundwinkelrhagaden (Perlèche), Ohrläppchenrhagaden oder trockene rissige Haut an Fingern und Zehen (Pulpitis sicca). Die Prävalenz der AD im Kindesalter wird in Studien unterschiedlich und meist mit 10 bis 20 % angegeben. 60 % der betroffenen Kinder entwickeln Symptome der AD bereits im 1. Lebensjahr, 80 % innerhalb der ersten 5 Lebensjahre. Bis zum Schuleintritt zeigt sich aber häufig bereits eine Besserung des Hautbildes. In etwa zwei Drittel der Fälle kommt es bis ins Erwachsenenalter auch zu einer Rückbildung der AD. Die AD kann aber auch bis ins Erwachsenenalter anhalten, nach einer Phase der Erscheinungsfreiheit wieder auftreten oder in seltenen Fällen im Erwachsenenalter sogar erstmals auftreten. Die Prävalenz der AD bei Erwachsenen liegt bei 3 bis 7 %.
Komplikationen
Zu den Komplikationen der AD zählen Hautinfektionen (bakterielle und virale Sekundärinfektionen sowie Mykosen). Das Eczema herpeticatum stellt eine Infektion mit dem Herpes-simplex-Virus (HSV) dar und muss als potenziell schwerwiegende Komplikation umgehend ärztlich behandelt werden. Selten kommt es zu Gedeihstörungen bei schwer betroffenen Säuglingen und Kleinkindern.
Therapiemöglichkeiten und Vorbeugung
Eine konsequente 2-mal tägliche Hautpflege mit blanden Externa sowie die Vermeidung von Triggern (z. B. Kleidung aus Wolle, Schwitzen, Infekte, Tabakrauch, Stress, Allergene) bilden die Grundpfeiler jeder Therapie. Es sollten Pflegeprodukte zur Anwendung kommen, die keine häufigen Kontaktallergene (z. B. Duftstoffe, Wollwachsalkohole, Cetylstearylalkohole) oder Nahrungsmittelproteine (z. B. Soja, Weizen, Erdnuss) enthalten. Im akuten Schub werden für wenige Tage topische Glukokortikoide (1- bis 2-mal täglich) oder topische Calcineurin-Inhibitoren (2-mal täglich, bevorzugt in Problemarealen wie Gesicht, Hals, Körperbeugen) eingesetzt. Diese sollten nicht abrupt abgesetzt, sondern ausgeschlichen werden. Eine „proaktive Therapie“ (d. h. Fortsetzung der Behandlung 1- bis 2-mal pro Woche) im Bereich zuvor betroffener Areale hat sich als Phasenprophylaxe bewährt. Die noch weit verbreitete „Kortison-Angst“ kann den Anwender:innen genommen werden, da bei sachgerechtem kurzfristigem Einsatz keine Nebenwirkungen zu erwarten sind.
Topische oder systemische Antihistaminika werden zur Juckreizstillung nicht empfohlen. Verschiedenste „Kratzalternativen“ (z. B. Kühlspray mit Thermalwasser, fett-feuchte Verbände, Igelball, Ablenkung durch Spiele) haben sich als hilfreich erwiesen und vermitteln den Kindern, selbst etwas gegen den Juckreiz tun zu können.
Bei Therapieresistenz stehen zusätzlich immunmodulierende Systemtherapien zur Verfügung. Dupilumab, ein Antikörper gegen den Interleukin-(IL-)4α-Rezeptor (hemmt IL-4 und IL-13), ist bei Kindern mit einer schweren AD ab 6 Lebensmonaten zugelassen. Baricitinib und Upadacitinib sind orale Januskinase-Inhibitoren und können bei Kindern ab 2 Jahren bzw. 12 Jahren mit einer mittelschweren oder schweren Ausprägung eingesetzt werden. Ciclosporin ist ab dem 16. Lebensjahr zugelassen.
Komorbiditäten
Kinder mit AD sind nicht nur häufiger von anderen Erkrankungen des atopischen Formenkreises (allergische Rhinokonjunktivitis, allergisches Asthma bronchiale, Nahrungsmittelallergien) betroffen, sondern weisen auch häufiger psychische Erkrankungen wie Depressionen oder Angststörungen auf. Diese möglichen Komorbiditäten müssen stets berücksichtigt werden.