Depressionen: Häufig und gut behandelbar
Der Psychopharmakotherapie kommt in der Behandlung der Depression ein besonderer Stellenwert zu, und dem Patienten sollte dabei verdeutlicht werden, dass der Gehirnstoffwechsel in der Episode der Depression bedauerlicherweise verändert ist, aber durch die Medikation und die ärztlichen Empfehlungen des Umgangs in der aktuellen Lebenssituation wieder verbessert bzw. auch behoben werden kann. Etwa 70 % der Patient:innen kann damit sehr gut geholfen werden; wenn es sich jedoch nicht bessert, sollte die Überweisung zum Facharzt oder zur Fachärztin bzw. zur Einweisung in die Fachklinik erfolgen. Erfreulicherweise hat sich auch in der Psychiatrie die medikamentöse Therapie weiterentwickelt, sodass nun für die sog. behandlungsresistente Depression auch ein Nasenspray mit dem Inhalt von Esketamin zur Verfügung steht, die an speziellen dafür ausgebildeten Behandlungszentren, wie z. B. an der Universitätsklinik für Psychiatrie und Psychotherapie in Wien, zur Verfügung steht.
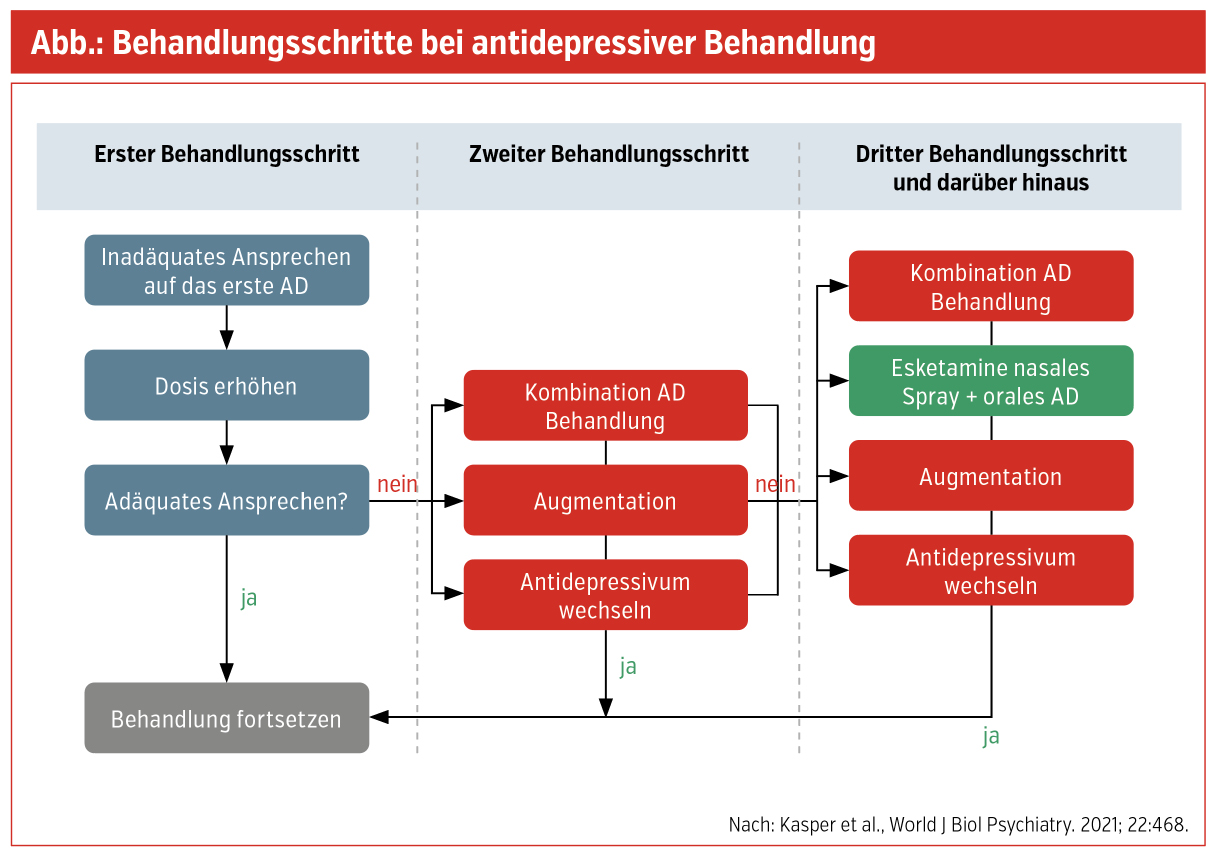
Der Abbildung kann ein praktischer Leitfaden für die medikamentöse Behandlung der Depression entnommen werden, wobei festgehalten werden sollte, dass eine Psychotherapie oder eine nichtmedikamentöse Therapie, wie sie z. B. die transkranielle Magnetstimulation (TMS) oder die an speziellen Einrichtungen durchgeführte Elektrokrampftherapie (EKT) bei jedem Behandlungsschritt in Erwägung gezogen werden kann. Wenn der Patient oder die Patientin auf das erste Antidepressivum, das nach Rücksprache mit dem Patienten bzw. der Patientin über Wirkung und vor allem Nebenwirkung gewählt werden soll, kein adäquates Ansprechen erreicht wurde, d. h. zumindest eine Symptomreduktion von über 50 %, sollte eine Dosiserhöhung bis zur indizierten Höchstdosis vorgenommen werden. Falls dann noch immer kein Ansprechen erreicht ist, könnte eine Plasmaspiegelbestimmung des gegebenen Medikamentes vorgenommen werden und gegebenenfalls – falls es sich bei dem Patienten bzw. der Patientin um eine:n „ultra rapid metabolizer“ handelt – können auch die entsprechenden genetischen Grundlagen bestimmt werden, die diesen niedrigen Plasmaspiegel erklären können, um so den Patienten bzw. die Patientin auch für die Zukunft, bei einer anderen Medikamentengabe auch aus dem Gebiet der Inneren Medizin, gut gerüstet zu haben, da diese Medikamente natürlich auch über die Leber, über das sogenannte Cytochrom-P-450-System abgebaut werden. Falls dadurch, d. h. die Dosiserhöhung, auch über die zugelassene Höchstdosis ein Behandlungserfolg erzielt werden kann, sollte die Behandlung fortgesetzt werden.
Wenn nicht, sollte als zweiter Behandlungsschritt die Kombination von 2 Antidepressiva mit einem unterschiedlichen Wirkmechanismus, z. B. SSRI + Trazodon oder Mirtazapin, oder die Augmentationsbehandlung durch Lithium oder ein sog. atypisches Antipsychotikum, dann in einer niedrigeren Dosierung als sie bei der Schizophrenie- oder Maniebehandlung Verwendung findet, z. B. Quetiapin XR 100 bis 200 mg bzw. Olanzapin 2,5 bis 5 mg oder Aripiprazol 2,5 bis 5 mg. Der Wechsel des Antidepressivums sollte lediglich erfolgen, wenn der Patient bzw. die Patientin kein Ansprechen zeigt bzw. die aufgetretenen Nebenwirkungen für ihn oder sie unerträglich sind und dadurch die notwendige Behandlung über einen längeren Zeitraum verunmöglichen.
Im dritten Behandlungsschritt kommt nun – und dies in Österreich zurzeit lediglich in speziellen Behandlungszentren – die Behandlung mit Esketamin-Nasenspray zur Anwendung, der zusätzlich zur Therapie mit selektiven Serotonin-Wiederaufnahmehemmern (SSRIs) oder Serotonin-Noradrenalin-Wiederaufnahmehemmern (SNRIs) gegeben wird, wodurch erneut in etwa 70 % der Patient:innen einen antidepressiven Erfolg aufweisen.
Zurzeit wird intensiv geforscht, inwieweit Psychopharmaka mit einem glutaminergen Wirkmechanismus – dem Wirkprinzip von Esketamin – weitere Behandlungserfolge sicherstellen können, mit dem Ziel eines raschen Wirkungseintritts des antidepressiven Effekts bei spezifischen, auch biologisch charakterisierbaren Subgruppen.
Praxismemo
- Depressionen sind Erkrankungen wie ein Hypertonus oder ein Diabetes, die nach Diagnose-stellung meist eine längerfristige Behandlung erfordern.
- Bei Depressionen sollten die Behandlungsziele gemeinsam mit dem:der Patient:in definiert werden.
- Es empfiehlt sich, die Symptome in einer Art Rangordnung niederzuschreiben und beim nächsten Besuch abzufragen.