Kardiovaskuläre Prognose bei Typ-1-Diabetes – Risikosituation wird kaum wahrgenommen
In Diskussionen und Überlegungen über kardiovaskuläres Risiko bei Diabetes mellitus liegt der Fokus beinahe gänzlich auf dem Gebiet des Typ-2-Diabetes. Typ-1-Diabetes wird als kardiovaskuläre Risikosituation eigentlich kaum wahrgenommen, und eine häufig gehörte Annahme ist, dass die Komplikationen des Typ-1-Diabetes – insbesondere die Nephropathie – das vaskuläre Risiko bedingen. Ein zentraler Grund dafür liegt sicherlich in der Tatsache, dass die Typ-1-diabetische Population wesentlich kleiner ist als die Typ-2-diabetische, und damit wesentlich weniger wissenschaftliche Evidenz zu diesem Thema vorhanden ist. Weiters wurde in vielen älteren Studien nicht korrekt zwischen insulinbehandeltem Typ-2-Diabetes und Typ-1-Diabetes unterschieden.
Epidemiologie der Atherosklerose bei Typ-1-Diabetes
Schon Krolewski und Mitarbeiter (New Engl J Med 1987) veröffentlichten eine prospektive Kohortenstudie von Typ-1-Diabetikern mit einem Follow-up von 20–40 Jahren. In dieser Studie betrug die kumulative Mortalität durch koronare Herzkrankheit (KHK) der Kohorte bei einem erreichten Patientenalter von 55 Jahren 35 % (Abb. 1). Dies muss im historischen Vergleich mit z. B. der Framingham-Studie gesehen werden, in der die Vergleichszahlen für Männer bei 8 % und für Frauen bei 4 % lagen. Bereits in dieser Arbeit wurde gefunden, dass die begleitend auftretende Nephropathie offenbar den Verlauf der Atherosklerose beschleunigt, nicht aber zur Initiierung beiträgt.
Eine rezente Arbeit von Djaberi und Mitarbeitern (Diabetes Care 2009) zeigt, dass Typ-1-Diabetiker im Alter von 45–50 Jahren nach einer ca. 23-jährigen Krankheitsdauer eine vergleichbare koronare Kalzifizierung zeigen wie Typ-2-Diabetiker (nach ca. 7,5 Jahren Krankheitsdauer). Die Zahl der obstruktiven Läsionen (die allerdings keine prognostische Bedeutung hat) war in dieser Untersuchung bei den Typ-2-Diabetikern höher.
Hyperglykämie als vaskulärer Risikofaktor
Unzählige epidemiologische Arbeiten haben die Hyperglykämie per se als kardiovaskulären Risikofaktor etabliert. Dies gilt in a priori nichtdiabetischen Populationen ebenso wie bei Typ-2-Diabetes oder Typ-1-Diabetes.
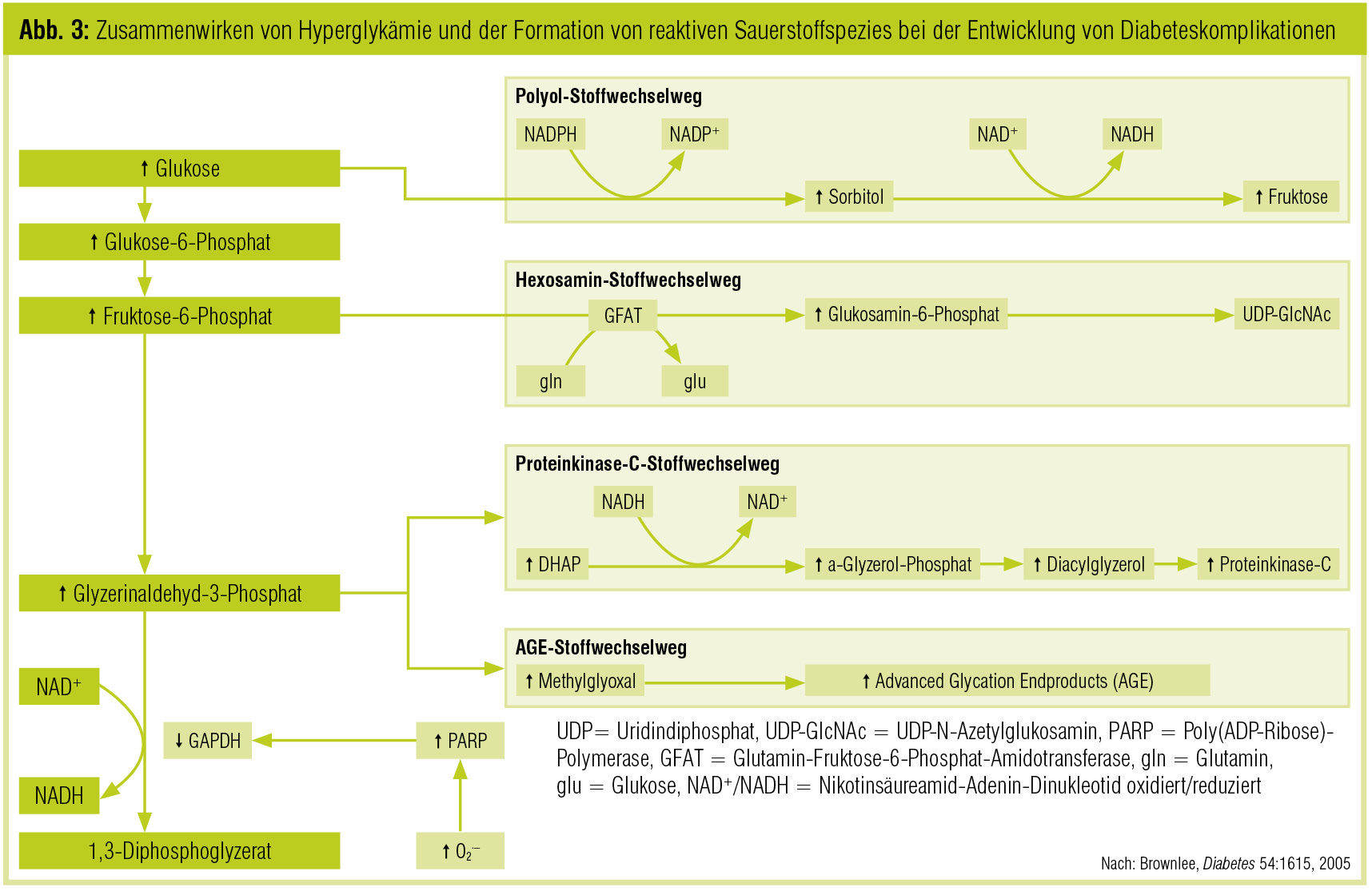
Auf biochemischer und zellulärer Ebene sind die Effekte einer akuten Hyperglykämie gut dokumentiert und umfassen die Aktivierung diversester intrazellulärer Stoffwechselwege, die mit der Genese vaskulärer Komplikationen kausal verknüpft werden können. Exemplarisch angeführt seien dabei die vermehrte mitochondriale Bildung von Superoxidanionen, die Aktivierung der Proteinkinase C oder auch die Aktivierung des AGE-RAGE-Systems. All diese Effekte sind natürlich nicht spezifisch für Typ-1-Diabetiker, sondern treten bei jeder Form der Hyperglykämie auf. Bedacht werden müssen jedoch die lange Krankheitsdauer der Patienten und die Tatsache, dass für jeden Risikofaktor gilt, dass das Ausmaß und die Dauer der Exposition letztendlich für das Risiko verantwortlich sind.
Abbildung 2 zeigt die Interaktion zwischen Hyperglykämie und der von dieser getriggerten Bildung von Superoxidanionen.
Präklinische Atherosklerose bei Typ-1-Diabetes
Lange bevor noch tatsächlich morphologische Veränderungen in der Gefäßwand, wie etwa eine erhöhte Intima-media-Dicke oder Plaques beobachtet werden können, finden sich subklinische funktionelle Veränderungen der Gefäßfunktion. Das sind in erster Linie die so genannte „endotheliale Dysfunktion“ oder auch die Gefäßsteife (und damit die zunehmende Pulswellengeschwindigkeit).
Bereits bei Kindern und Jugendlichen mit Typ-1-Diabetes wird etwa eine endotheliale Dysfunktion beobachtet, die in mehreren Studien mit der Güte der Stoffwechselkontrolle in Zusammenhang gebracht werden konnte. Ceriello et al. (J Clin Endocrinol Metab 2009) konnten zeigen, dass die Normalisierbarkeit der endothelialen Dysfunktion bei Typ-1-Diabetikern von der Güte der Stoffwechselkontrolle der letzten Jahre abhängig zu sein scheint. Dieser Befund spricht für eine Art „metabolisches Gedächtnis“ bei diesen Patienten – eine Hypothese, die auch durch die Resultate des DCCT unterstützt wird.
Evidenz aus Interventionsstudien: DCCT/EDIC
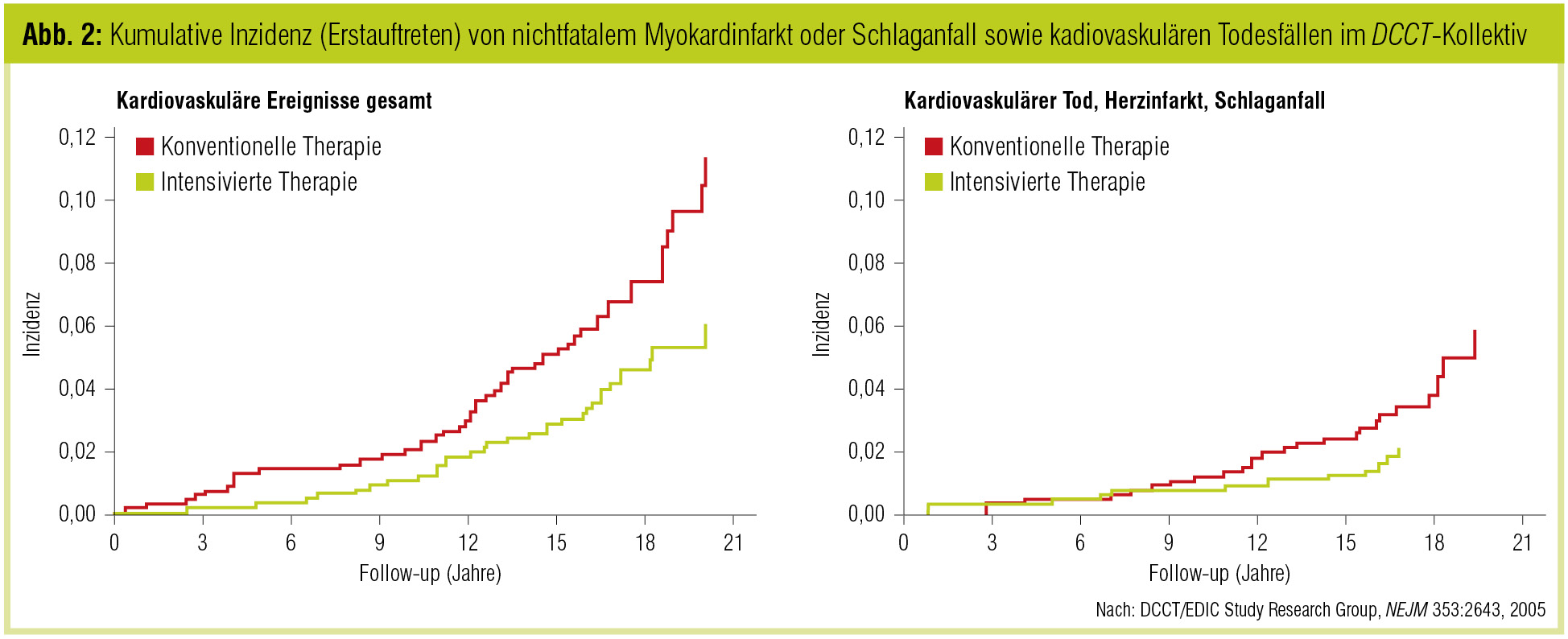
Der Diabetes Control and Complications Trial (DCCT) und seine Follow-up-Untersuchung (Epidemiology of Diabetes Interventions and Complications, EDIC) sind die einzigen validen Langzeitstudien, die den Effekt einer intensivierten versus einer konventionellen Blutzuckerkontrolle und -therapie bei Patienten mit Typ-1-Diabetes untersucht haben. Im Jahr 2005 wurden die Resultate hinsichtlich kardiovaskulärer Ereignisse über einen Zeitraum von im Durchschnitt 17 Jahren veröffentlicht. Dabei zeigte sich, dass bei einer Population, die zu Beginn der Studie 27 Jahre alt war, kardiovaskuläre Ereignisse signifikant um 42 % (jedes kardiovaskuläre Ereignis) bis 57 % (Myokardinfarkt, Schlaganfall oder kardiovaskulärer Tod) gesenkt werden konnten (Abb. 3). Der Großteil dieser Reduktion war bedingt durch eine Verbesserung des HbA1c. Nierenfunktion und Albuminurie modulierten zwar das Risiko, konnten aber den Unterschied zwischen den Gruppen nicht erklären (DCCT/EDIC Research Study Group, New Engl J Med 2005).
„Double diabetes“ als Risiko
Die möglicherweise aktuellste und dringlichste Facette der Determinanten des kardiovaskulären Risikos bei Typ-1-Diabetikern lässt sich mit dem Schlagwort „double diabetes mellitus“ beschreiben (Cleland, Nat Rev Endocrinol 2012): In unserer medizinischen Wahrnehmung sind Patienten mit Typ-1-Diabetes oft schlank bis untergewichtig und häufig sportlich (in erster Linie, weil sie jung sind). Tatsache ist aber, dass generelle Populationsphänomene natürlich auch bei diesen Patienten beobachtet werden. Nicht nur in der Bevölkerung im Allgemeinen, sondern auch bei Typ-1-Diabetikern nehmen die klassischen Lebensstilprobleme wie Adipositas, Bewegungsmangel aber auch Über- bzw. Fehlernährung zu. Damit unterscheiden sich Typ-1-Diabetiker phänotypisch häufig nicht mehr von der generellen Bevölkerung.
Der Begriff „double diabetes“ beschreibt nun nichts anderes als Typ-1-Diabetiker mit metabolischen Eigenschaften eines Typ-2-Diabetes – oder anders ausgedrückt: ein klassisches metabolisches Syndrom mit Typ-1-Diabetes anstelle eines Typ-2-Diabetes.
Wiederum zeigen zahlreiche Studien, dass das Vorliegen klassischer metabolischer Risikofaktoren bzw. eines voll ausgeprägten metabolischen Syndroms sowohl die subklinische Atherosklerose als auch das Risiko für kardiovaskuläre Endpunkte bei Typ-1-Diabetikern erhöht.
Optimierte Prävention der Atherosklerose bei Typ-1-Diabetes
Allerdings sollte aufgrund der zu erwartenden langen Krankheitsdauer frühzeitig mit präventiven Interventionen begonnen werden. Insbesondere erscheint dabei die neue europäische Leitlinie zur lipidsenkenden Therapie (ESC/EAS Task Force for the Management of Dyslipidaemias, Eur Heart J 2011) eher wenig intensiviert, da ebendort für Typ-1-Diabetiker erst bei Vorliegen einer „Zielorganerkrankung“ (Target Organ Disease, TOD) ein LDL-Cholesterin von 70 mg/dl gefordert wird.