Decision-Support-Systeme für Betroffene und Behandler:innen
Management von Diabetes bedeutet, Entscheidungen zu treffen. Für die Betroffenen können diese Ernährung, medikamentöse Therapie oder Lebensstilmodifikationen betreffen. Entscheidungen vonseiten der Behandler:innen liegen etwa in der Wahl der bestmöglichen Therapie und dem Management von Risikofaktoren, während das Gesundheitssystem den Einsatz von Mitteln und Ressourcen planen muss. Warum hier also nicht den Einsatz von künstlicher Intelligenz heranziehen, um Betreuungs- und Entscheidungsfindung zu verbessern?
Die Zukunft der Diabetesbehandlung
Diabetes ist häufig mit Komorbiditäten verbunden und kann zu schwerwiegenden Komplikationen und einer geringeren Lebenserwartung führen. Eine wirksame Behandlung von Diabetes ist wichtig, um einerseits die Lebensqualität der Betroffenen zu verbessern und andererseits aber auch die Kosten für das Gesundheitssystem zu kontrollieren. Klinische Entscheidungsunterstützungssysteme, sogenannte Decision-Support-Systeme (DSS), können eine Möglichkeit darstellen, die Versorgungsqualität, Einbindung der Patient:innen in die Therapie und die Behandlungsergebnisse positiv zu beeinflussen.1
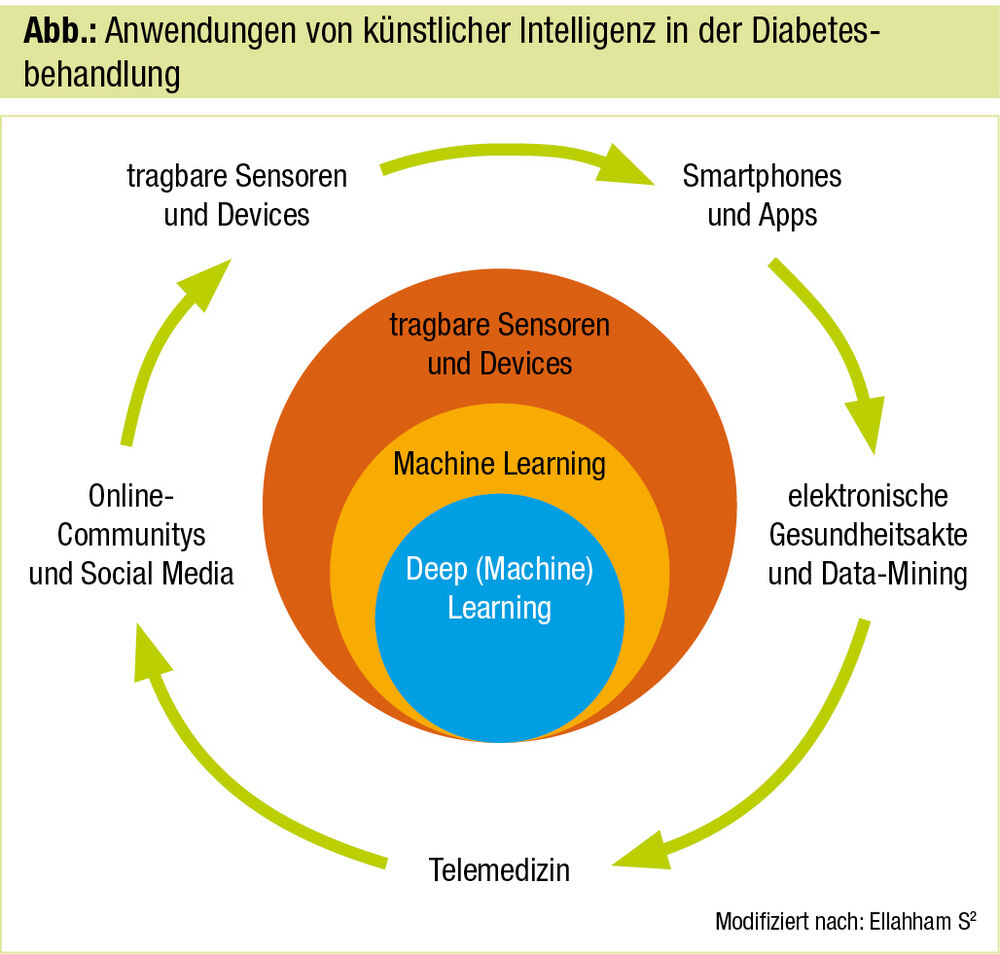
In vier zentralen Bereichen der Diabetesbehandlung findet die künstliche Intelligenz (KI) bereits breite Anwendung: beim automatischen Retinascreening, zur Unterstützung bei klinischen Entscheidungen, in der prognostischen Risikostratifizierung von Diabetespatient:innen in der Bevölkerung und als Tool für das Patienten-Self-Management. KI stützt sich auf Machine Learning und Deep Learning und kann die drei wesentlichen Säulen des Diabetesmanagements – Patient:innen, medizinisches Fachpersonal und Gesundheitssystem – beeinflussen und zu Verbesserungen führen. Der technische Fortschritt hat zur Einführung von tragbaren Technologien, Smartphones mit Apps und anderen Gadgets geführt, die auch abseits des Diabetes beim kontinuierlichen Monitoring und bei der Aufzeichnung der Symptome von Patient:innen und deren Gesundheitszustand helfen können (Abb.). Sensoren, elektronische Gesundheitsakte, Telemedizin und soziale Medien generieren eine große Menge an Daten, und durch die Entwicklung von KI-basierten Tools und Devices kann das Datenhandling im Diabetesmanagement effizienter gestaltet werden.2
Beispiele für DSS in der Praxis
SCORE2-Diabetes: Der SCORE2-Diabetes der European Society of Cardiology (ESC) ist eine Weiterentwicklung des SCORE2 zur Einschätzung des 10-Jahres-Risikos für kardiovaskuläre Ereignisse (kardiovaskulärer Tod, nichttödlicher Herzinfarkt oder Schlaganfall) bei Personen mit Typ-2-Diabetes in Europa. Während für den früheren SCORE2 allgemeine CVD-Risikofaktoren wie z. B. Alter, Raucherstatus, systolischer Blutdruck sowie Gesamt- und HDL-Cholesterin herangezogen wurden, flossen in den Diabetes-Score relevante Informationen zur Erkrankung (Alter bei Diagnose, HbA1c, eGFR) mit ein.3 Mittels ESC-CVD-Risikoberechnungs-App lassen sich in der klinischen Praxis schnell und einfach das Risiko für eine CVD bei Diabetespatient:innen kalkulieren und die Risikokategorien und der Zielwert des LDL-Cholesterins festlegen.
CGM: Über das kontinuierliche Glukosemonitoring (CGM), Insulinpumpen und SmartPens kann eine Vielzahl an Informationen und Daten gesammelt werden. Auch bei Prädiabetes und frühem Typ-2-Diabetes können CGM-Sensortechnologien und Biofeedback eine große Entscheidungshilfe für Patient:innen im täglichen Leben darstellen und zur Änderung des Lebensstils anregen. Die Anwender:innen sehen an den ausgewerteten Daten die direkten Auswirkungen von Ernährung oder Bewegung auf ihre Glukoseverläufe.4, 5 Aus der Praxis ist bekannt, dass dieses unmittelbare Feedback einen wesentlich nachhaltigeren Effekt hat als nur die theoretische Wissensvermittlung durch die Behandler:innen.
IDx-DR: Bereits in früheren Studien konnte gezeigt werden, dass Algorithmen in der Lage sind, Bilder mit vergleichbarer Genauigkeit wie Mediziner:innen korrekt zu interpretieren.6 Auch eine automatisierte Diagnose von diabetischer Retinopathie auf Basis von Deep-Learning-Algorithmen ist mittlerweile zuverlässig möglich. Das zur Analyse von digitalen Aufnahmen der Retina zugelassene Diagnosesystem IDx-DR gleicht dabei Retinaaufnahmen mit einer Vielzahl von anderen Bildern ab und kann eine diabetische Retinopathie selbstständig diagnostizieren.1 Im Diabetesmanagement zeigen sich in der Praxis folgende Vorteile: eine gute Sensitivität und Spezifität des Diagnosesystems, eine kurze Untersuchungsdauer von wenigen Minuten und eine zeitnahe Durchführung der Untersuchung vor Ort,z. B.in der Ambulanz, anstelle von monatelangem Warten auf einen Termin beim/bei der Augenärzt:in. Für die korrekte Bedienung der notwendigen Hard- und Software bedarf es einer Einschulung von nur wenigen Stunden.
Die Ergebnisse einer Studie an der Medizinischen Universität Wien, welche die Diagnosegenauigkeit der autonomen KI im Vergleich zu Expert:innen bei diabetischer Retinopathie verglich, werden demnächst publiziert.7
InControl Advice: Der Einfluss von CGM-basierten DSS auf die glykämische Kontrolle wurde bei Patient:innen mit Typ-1-Diabetes mitfunktioneller Insulintherapie (mehrfachen täglichen Injektionen) analysiert. Das untersuchte DSS (InControl Advice), bestehend aus einem Sensor, SmartPen und einer App, konnte sowohl Dosisempfehlungen in Echtzeit anbieten als auch retrospektive Therapieoptimierungen vorschlagen. Darüber hinaus bot die App noch spezielle Features und Funktionen wie beispielsweise einen Bedtime-Button, der vor dem Zubettgehen das Risiko einer Hyperglykämie in der Nacht berechnete. Sowohl die Gruppe mit dem CGM-basierten DSS als auch die Kontrollgruppe, die nur CGM verwendete, konnte eine Reduktion des HbA1c-Wertes erreichen, ohne dass jedoch ein signifikanter Unterschied bei den Proband:innen mit nur CGM vs. CGM mit DSS festgestellt werden konnte.8
POWER2DM: Neben Systemen, die rein für Patient:innen bzw. rein für Behandler:innen konzipiert sind, stehen auch Kombinationen dieser Systeme zur Verfügung. Ein solches E-Health-System (POWER2DM) integriert medizinische, psychologische und verhaltensbezogene Aspekte, auf Basis derer die gemeinsame Entscheidungsfindung von Ärzt:innen und Patient:innen und auch das Selbstmanagement der Patient:innen gefördert werden sollten. Zu den von Patient:innen eingegebenen Parametern, wie der gemessene Glukosewert, Kohlenhydrate, zurückgelegte Schritte oder die Stimmungslage, können vom medizinischen Personal auch Laborwerte oder Fragebögen hinzugefügt werden. Bei Betroffenen mit Typ-2-Diabetes konnte durch die Anwendung des Systems eine signifikante Senkung des HbA1c-Wertes erreicht werden. Eine Verbesserung im Self-Management wurde sowohl bei Patient:innen mit Typ-2- als auch Typ-1-Diabetes beobachtet.9
Smartphone-Apps: Mittlerweile ist eine Vielzahl an DSS-Apps am Markt erhältlich, die das Insulinmanagement durch diverse Features auf verschiedenste Arten unterstützen können. Beispielsweise können Apps ihren Nutzer:innen Restaurants in ihrer Nähe vorschlagen, inklusive Speisekarten und der zu erwartenden Kohlenhydrateinheiten. Über Handbewegungen lässt sich die Geschwindigkeit der Nahrungszufuhr messen, wie viel gegessen oder ob zu wenig Flüssigkeit getrunken wurde. Anwendungen können angebrachtes und richtiges Verhalten der Nutzer:innen belohnen. Letztendlich ist es sehr individuell, welche App am besten geeignet ist.
Die deutsche Plattform DiaDigital, eine Initiative von deutschen Diabetesexpert:innen, hatte es sich zum Ziel gesetzt, die Qualitätsbewertung von Diabetes-Apps voranzutreiben und damit Betroffenen eine Orientierung bei der steigenden Zahl der verfügbaren Apps zu bieten. Mit der zunehmenden Digitalisierung und folglich dem weiteren Anstieg an verfügbaren Applikationen sowie sich immer schneller ändernden Anforderungen wurde das Projekt 2019 ruhend gestellt. Allgemeine Informationen zu GesundheitsApps können jedoch nach wie vor in Form einer Checkliste auf der Seite des Aktionsbündnisses Patientensicherheit abgerufen werden.10
Social Media: Online-Communitys und Social Media können durch die Verbreitung von positiven Nachrichten motivierend wirken und sich positiv auf das persönliche Engagement im Diabetesmanagement der Betroffenen auswirken. Vor allem können Sie das Zusammengehörigkeitsgefühl mit anderen Betroffenen stärken.
Fazit
Sowohl Behandler:innen als auch Patient:innen können von DSS profitieren. Die Nutzung solcher KI-basierten Systeme kann bei Betroffenen zu mehr Engagement im Self-Management beitragen und das Gefühl des Self-Empowerment steigern – zwei Aspekte, die auch im Behandlungsalgorithmus der internationalen Leitlinien verankert sind.11