ESMO 2012: Was gibt es Neues bei gynäkologischen Neoplasien?
Im Folgenden werden einige klinisch relevante Daten vom ESMO im September 2012 in Wien vorgestellt.
Ovarialkarzinom
Borderline-Tumoren des Ovars (BOT) – weltweit größte Serie der deutschen AGO-Studiengruppe (Lück et al.)1: Bei 1.042 der insgesamt 1.236 retrospektiv eingeschlossenen BOT-Fälle konnte eine erneute Durchsicht durch den Pathologen erfolgen. Bei 950 Fällen wurde die Histologie eines BOT bestätigt. Eine Überdiagnose erfolgte bei 6 % und eine Unterdiagnose bei 5 %. 17 % der Patientinnen waren einem fertilitätserhaltenden Vorgehen unterzogen worden. 19 % dieser wiesen danach Schwangerschaften auf. Bei 8 % der Patientinnen trat ein Rezidiv auf und die Mortalität betrug 4,5 %. Als Prognosefaktoren wurden identifiziert: inadäquates chirurgisches Staging, Resttumor, fertilitätserhaltende Chirurgie und höheres FIGO-Stadium. Kein Unterschied wurde zwischen Laparotomie und Laparoskopie als operativen Zugangsweg beobachtet.
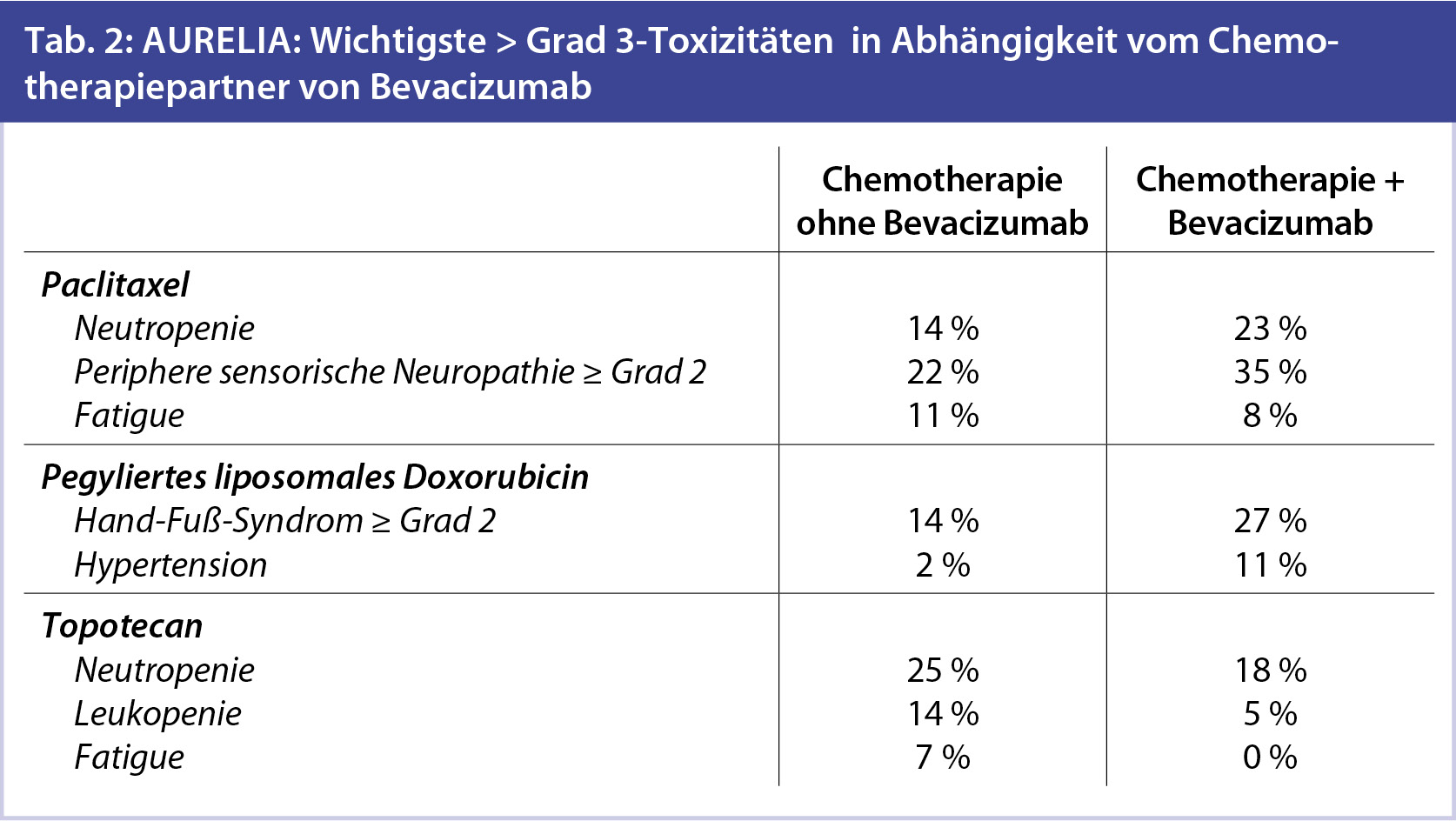
Bevacizumab beim platinresistenten Ovarialkarzinomrezidiv – die AURELIA-Studie (Poveda et al.)2: Die AURELIA-Studie stellt einen randomisierten Vergleich von wöchentlichem Paclitaxel, pegyliertem liposomalen Doxorubicin und Topotecan als Monotherapie gegenüber einer analogen Chemotherapie in Kombination mit Bevacizumab dar. Patientinnen mit platinresistentem Ovarialkarzinomrezidiv mit weniger als 3 vorangegangenen Chemotherapien ohne die Anamnese einer Darmobstruktion, Darmfistel bzw. klinischen/radiologischen Nachweis eines Befalls des Rektosigmoids konnten eingeschlossen werden. Ein konsistent positiver Effekt von Bevacizumab auf das progressionsfreie Überleben und die Remissionsrate konnte in Kombination mit allen 3 Schemata gezeigt werden (Tab. 1, Tab. 2).
Mammakarzinom
2 Jahre adjuvantes Trastuzumab ist nicht wirksamer als 1 Jahr beim frühen Mammakarzinom nach Abschluss der Chemotherapie – Ergebnisse der HERA-Studie (Goldhirsch et al.)3: Trastuzumab, wenn adjuvant während 2 Jahren verglichen mit einem Jahr verabreicht, bringt weder bezüglich des progressionsfreien noch bezüglich des Gesamtüberlebens einen Vorteil (HR 0,99; p = 0,85). Somit stellt Trastuzumab über ein Jahr adjuvant verabreicht weiterhin den Standard beim frühen HER2-positiven Mammakarzinom dar.
Prophylaktische Radiotherapie des Gehirnschädels beim Hochrisiko-Mammakarzinom (Elkhouly et al.)4: Patientinnen mit invasivem Mammakarzinom, die ein hohes Rezidivrisiko aufwiesen, wurden nach Abschluss der adjuvanten Therapie in 2 Arme randomisiert: Von 62 Patientinnen erhielt eine Gruppe zwischen 2005 und 2007 eine prophylaktische Radiotherapie des Gehirns. Die andere Gruppe wurde nicht bestrahlt. Die Gesamtdosis der Strahlentherapie betrug 24 Gy und die tägliche Einzelfraktion betrug 2,4 Gy. Vor Randomisierung, nach 6 Monaten und danach jährlich wurden für insgesamt 5 Jahre serielle MRT-Untersuchungen des Gehirnschädels durchgeführt. Auch wurde die neurokognitive Funktion via Mini-Mental-Status ermittelt und die Lebensqualität mittels Fragebogen abgefragt.
Nach 5 Jahren betrug die zerebrale Metastasierungsrate im Radiotherapiearm 3,2 % und im Kontrollarm 12,9 %. Bezüglich der neurokognitiven Funktion zeigte sich kein signifikanter Unterschied. Dies galt auch für die Lebensqualität. Das mediane Überleben betrug im Radiotherapiearm 51 Monate und im Kontrollarm 52,5 Monate (nicht signifikant).
Die Nachbeobachtungszeit ist mit 5 Jahren nur limitiert. Den Spättoxizitäten muss besonderes Augenmerk geschenkt werden.
Paclitaxel-basierte versus Docetaxel-basierte Chemotherapie beim metastasierten Mammakarzinom – eine Metaanalyse randomisierter Studien (Qi et al.)5: Sieben randomisierte Studien wurden systematisch analysiert. 1.694 Patientinnen mit metastasiertem Mammakarzinom wurden in diese Metaanalyse einbezogen. Für Paclitaxel wurde ein vergleichbares Gesamtüberleben wie für Docetaxel erhoben (HR 0,87; p = 0,47). Ebenso war das progressionsfreie Überleben nicht signifikant unterschiedlich (HR 0,76; p = 0,052). Das Ansprechen war fast identisch (RR: 1,01; p = 0,91). Unterschiede zeigten sich hinsichtlich der Toxizität der Grade 3 und 4. Während Paclitaxel-Therapien wurden signifikant weniger Anämie (RR 0,64; p = 0,02), Neutropenie (RR 0,74; p = 0,01), febrile Neutropenie (RR 0,38; p = 0,04) und Thrombopenie (RR 0,62; p = 0,03) beobachtet. Bei einer Paclitaxel-haltigen Therapie kam es auch zu weniger Mukositis (RR 0,82; p = 0,000), Diarrhö (RR 0,19; p = 0,000) und Fatigue (RR 0,43; p = 0,04).
Neoadjuvante Anthrazyklintherapie beim HER2-positiven Mammakarzinom – pathologisch komplette Remissionen (pCR) versus Kardiotoxizität (Bria et al.)6: 2.092 Patientinnen wurden in 8 randomisierten Studien entweder mit Taxanen oder Taxanen + Anthrazyklinen in Kombination mit einer Anti-HER2-Therapie mit Trastuzumab, Lapatinib oder Pertuzumab behandelt. Die Raten einer pCR waren in der hormonrezeptornegativen Gruppe höher und unabhängig von einer zusätzlichen Verabreichung von Anthrazyklinen. Auch die Art der Inhibition von HER2 war in dieser Subgruppe nicht von Bedeutung. Eine signifikante Interaktion zwischen Anti-HER2-Therapie und der Verabreichung von Anthrazyklinen in Kombination mit Taxanen, was das Erreichen einer pCR und einer brusterhaltenden Therapie angeht, zeigte sich in der Gesamtpopulation. Durch die zusätzliche Anwendung von Anthrazyklinen in Kombination mit einer Anti-HER2-Therapie und Taxanen war weder die febrile Neutropenierate noch die Kardiotoxizität erhöht. Die Wahrscheinlichkeit des Erreichens einer pCR durch die Zugabe von Anthrazyklinen wurde mit ca. 70-mal höher geschätzt, als dass durch deren Anwendung eine klinisch relevante Kardiotoxizität auftritt. Einschränkend ist zu bemerken, dass die kardiologischen Einschlusskriterien in den analysierten Studien sehr strikt waren.
Kann Ki-67 nach neoadjuvanter Chemotherapie prognostische Information liefern (Matsubara et al.)7? Nach neoadjuvanter Chemotherapie mit Anthrazyklinen und Taxanen wurde bei 385 Patientinnen die prognostische Aussagekraft des Proliferationsmarkers Ki-67 bei den 4 Subtypen Luminal A, Luminal B, triplenegativ und HER2-neu untersucht. Endpunkt war das rezidivfreie Überleben. Die mediane Nachbeobachtungszeit betrug 56 Monate. Die pCR-Rate war für HER2-neu-positive Karzinome (35 %) und triplenegative Karzinome (24 %) deutlich höher als für Luminal-B- (8 %) und Luminal-A-Subtypen (4 %) (Tab. 3).
Der Abfall von Ki-67 ist bei den Mammakarzinomsubtypen triplenegativ, Luminal B und HER2-neu positiv prädiktiv für ein günstigeres rezidivfreies Überleben.
Thromboserisiko
Stellt ein Body Mass Index > 30 bei ambulanten onkologischen Patienten einen Risikofaktor für eine Thromboembolie dar (Bami et al.)8? Der Khorana-Risikoscore für die Entwicklung einer Thromboembolie setzt sich aus Krebslokalisation, Thrombozytenzahl, Hämoglobinkonzentration, Leukozytenzahl und Body Mass Index (BMI) zusammen. 1.150 onkologische ambulante Patientinnen mit metastasierter oder lokal fortgeschrittener Erkrankung wurden in einer randomisierten Studie mit subkutanen Nadroparin-Injektionen (3.800 IE Anti-Xa 1-mal/Tag) prophylaktisch behandelt oder erhielten Placebo. Der Einfluss des BMI auf die symptomatische Thromboembolierate wurde retrospektiv ermittelt. Die Thromboembolierate betrug bei Patienten mit einem BMI ≥ 30 im Placeboarm 3/56 (5 %) und bei einem BMI ≥ 25 5/195 (3 %). Im Nadroparin-Arm betrugen die entsprechenden Raten 1/128 (1 %) und 9/377 (2 %).
Ob ein erhöhter BMI allein eine Thromboembolieprophylaxe mit niedermolekularem Heparin rechtfertigt, muss erst prospektiv belegt werden.