Welche Möglichkeiten gibt es, welche sind die Selektionskriterien? – “Weight Loss Surgery”
Adipositas – ein weltweites Problem
Adipositas (adeps, lat.: das Fett) ist heute ein globales Problem geworden. Neben seltenen hormonellen und erblichen Leiden ist die ganz überragende Ursache für die zeitgeistige Krankheit Obesitas (obedere, lat.: hinunterschlingen) eine positive En er – giebilanz mit entweder zu hoher Zufuhr oder zu geringem Verbrauch von Energie oder einer Kombination beider Möglichkeiten. 1,7 Milliarden Menschen weltweit sind betroffen, jährlich versterben 2,5 Millionen unmittelbar an Fettsuchterkrankung, die assoziierte Morbidität aber fordert sicher ein Vielfaches an Opfern, deren absolute Zahl nicht schätzbar ist. Diese Zusammenhänge lassen ahnen, welchen Teil des Gesundheitsbudgets für dieses Leiden aufgewendet werden muss:
Aktuelle Entwicklungen: Im Verlauf der vergangenen 30 Jahre wurden wir Zeugen einer globalen Adipositas-Epidemie, die sich in hoch entwickelten Staaten ebenso als in Entwicklungsländern ausbreitete. International löst die Adipositas von Kindern und Jugendlichen Alarm aus. In hochentwickelten Ländern sind 2007 18% der pädiatrischen Patienten adipös (BMI ≥ 95. Perzentile), 2-6% zeigen eine extreme Adipositas (Klasse III; BMI > 99. Perzentile, entsprechend einem BMI 40 kg/m2). Soziale Stigmatisation behindert die psychosoziale Entwicklung und beeinträchtigt die Lebensqualität von jungen Menschen in größerem Ausmaß, als dies bei Erwachsenen zu beobachten ist. In der pädiatrischen Literatur ist Kausalität von kindlicher Adipositas und physischen, medizinischen und mentalen Problemen dieser jungen Patienten seit langem bekannt. Die hohe Prävalenz kardiovaskulärer Risikofaktoren bei BMI > 40 kg/m2 lässt vermuten, dass pädiatrische Adipositas ein klarer Indikator für verdeckte oder latente Gesundheitsprobleme ist, die einer ernsthaften Evaluation und Behandlung bedürfen.
Von dieser Epidemie, die die Aufmerksamkeit der internationalen Medien längst für sich erobert hat, sind Frauen wie Männer gleichermaßen betroffen. Der persönliche Umgang, die gesundheitlichen Konsequenzen, die Entwicklung von Folgeerkrankungen haben aber einen genderspezifischen, d. h. ganz unterschiedlichen Charakter.
Krankheitsbilder: Eine Liste der Begleiterkrankungen des Übergewichts ist scheinbar ohne Ende. Die gesundheitsrelevanten Erkrankungen haben als zentrale, gemeinsame Kennzahl die viszerale Adipositas, deren Ausmaß die Entwicklung der Insulinresistenz und damit des Diabetes mellitus und der Hypertonie steuert. Es ist heute ein internistischer Gemeinplatz, dass das Ausmaß dieser Erkrankungen nicht vom numerischen Übergewicht, sondern von den Prädilektionsstellen der Fettanlagerungen abhängt. Professor Jean Vague von der Universität Marseille, Frankreich, hat bereits vor 50 Jahren die Bedeutung des gynoiden und androiden Fettverteilungstyps beschrieben. Männer und Frauen haben mehrheitlich diese geschlechtsspezifischen Unterschiede der Fettverteilung, wobei hier große individuelle Unterschiede zu beobachten sind. Auch kommt es durch die Menopause durch die hormonellen Änderungen zur Wandlung der Verteilung des Maximums des Körperfetts. Erst zuletzt wurde bekannt, dass neben der abdominellen Adipositas und ihrer Kennzahl, der Hip-Waist-Ratio, die viszerale Adipositas bei der Entwicklung der krank machenden Adipositas eine wesentliche Rolle spielt. Messbar ist diese intraabdominelle Fettansammlung zwischen den Viszera in MR- oder CT-Protokollen, die auf Höhe von L3/L4, der Gegend der angenommenen größten viszeralen Adipositas, den Fettgehalt dieser definierten Stelle messen. Individuen mit höheren Werten hatten in großen Studien ein ausgeprägtes Risiko für die Entwicklung von Insulinresistenz, Diabetes und koronarer Herzkrankheit.
Wichtigste Symptome: Bei ausgeprägter Adipositas können bereits in der Adoleszenz erste Zeichen der Hypertonie diagnostiziert werden. Bei diesen Jugendlichen ist nicht nur die Lebensqualität reduziert, die altersentsprechende soziale und psychosexuelle Entwicklung gestört und schwer behandelbare Depressionen vorherrschend, sondern es werden bereits an der A. carotis pathologische Intima-Media-Ratios gefunden. Diabetes ist bei Adoleszenten mit BMI > 40 kg/m2 keine Seltenheit.
An genderspezifischen gesundheitlichen Problemen findet sich bei Patientinnen ein im Vergleich zur normal gewichtigen gleichaltrigen Bevölkerung erhöhtes Risiko der Infertilität. Die definitive Ursache für diese Beobachtung ist nicht eindeutig geklärt, ein Zusammenhang mit der Insulinresistenz ist in Diskussion. Adipositas führt bei vielen Patientinnen in Abhängigkeit einer genetischen Grunddisposition und der Ausprägung der viszeralen Adipositas am Gesamtübergewicht zur Insulinresistenz peripherer Gewebe, das heißt, der Muskulatur, des Fett- und Bindegewebes. Dadurch bedingt muss zur Erhaltung normaler Blutzuckerspiegel eine erhöhte Insulinmenge von den Betazellen des Pankreas zur Verfügung gestellt werden. Es kommt zum bedarfgetriggerten Hyperinsulinismus durch Insulinresistenz. Während die meisten Gewebe eben insulinresistent sind und diese Dosen benötigen, reagiert das Insulin im Ovar als Wachstumstrigger und ist an der ovariellen Dysfunktion mit Überproduktion von Androgenen und der Entwicklung eines polyzystischen Ovars (PCO) beteiligt. Unabhängig vom Vorhandensein eines manifesten Diabetes dysreguliert der Insulinexzess die hypothalamo-hypophyseoovarielle Achse mit fertilitätsinhibierenden hormonellen Imbalancen: Steigerung der GnRH-Pulsfrequenz, LH-Dominanz zu Ungunsten von FSH, gesteigerter ovarieller Androgenproduktion, verringerte Follikelreifung verringerte SHBG-Bindekapazität werden durch Hyperinsulinismus ausgelöst. Die häufige Infertilität bei Übergewicht findet in diesem Pathomechanismus zumindest eine Teilerklärung, für eine Subfertilität muss nicht das Vollbild eines PCO vorliegen, es reicht hier wohl eine graduelle, oft schlecht messbare Imbalance in der hormonellen Homöostase. Nach Gewichtnormalisierung und Normalisierung der Insulinspiegel (durch medikamentöse Therapie oder Gewichtabnahme) kann eine gesteigerte Fertilität beobachtet werden. Die Entwicklung eines PCO ist aber auch von anderen Faktoren, eben auch der genetischen Grunddisposition abhängig, die letztlich entscheidet, ob Patienten Diabetes, ein PCO oder eine Hypertonie als Folge des Übergewichts entwickeln und ab welchen Gewicht diese assoziierten Leiden manifest werden.
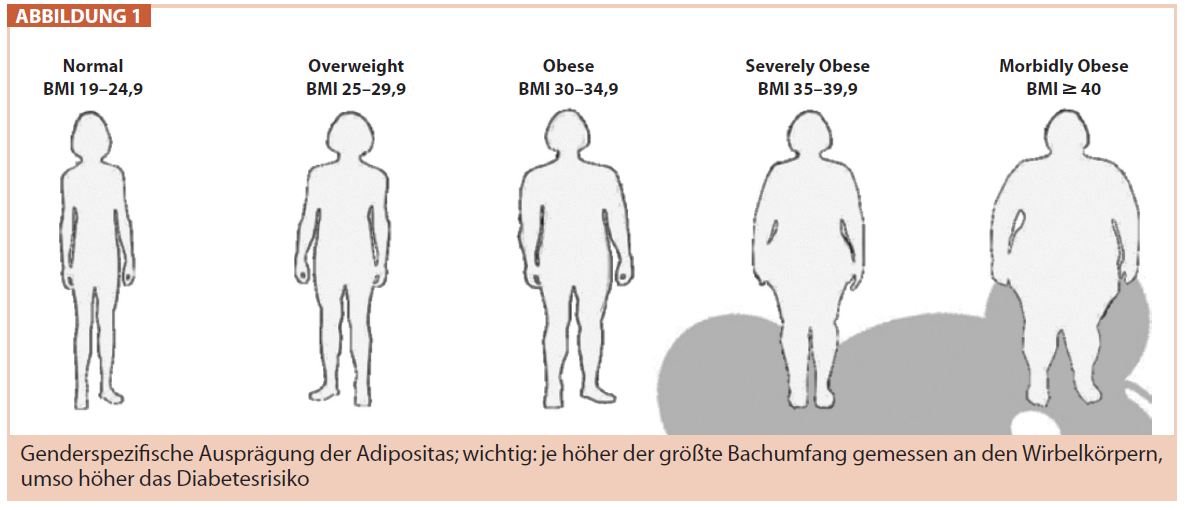
| Tab. 1: Klassifikation der Adipositas | ||
|---|---|---|
| Bezeichnung | angloamerikanisch | BMI |
| Normal | normal | 19-24,9 |
| Übergewicht | overweight | 25-29,9 |
| Adipositas I° | obese | 30-34,9 |
| Adipositas II° | severely obese | 35-39,9 |
| Adipositas III° | morbidly obese | 40-49,9 |
| – | super obese | 50-59,9 |
| – | megalo obese | 60+ |
Diagnose: Das weithin bekannte Schema zur Einteilung von Übergewicht und Fettsucht ist auf Kaukasier zugeschnitten, vernachlässigt genderspezifische Unterschiede sowie Eigenheiten des Körperbaus amerikanischer Afrikaner bzw. Asiaten sowie des individuellen Trainingszustands. Diesen Limitationen zum Trotz hat sich der Body Mass Index mit seiner die Problematik vereinfachenden Formel: Gewicht (kg)/Körperoberfläche = Größe x Größe (m2) durchgesetzt.
Assoziierte Erkrankungen geschlechtsspezifisch: In Abhängigkeit vom Ausmaß der Adipositas und – dies rückt rezent in den Vordergrund – der Verteilung des adipösen Gewebes kommt es zur Manifestation assoziierter Erkrankungen. Frauen und Männer sind teilweise unterschiedlich betroffen (Tab. 2 – geschlechtsspezifisch weibliche Probleme grafisch hervorgehoben). So ist die Harninkontinenz ein prädominant weibliches Problem, in großem Ausmaß durch Adipositas getriggert und durch Gewichtsreduktion klar reversibel. Die Infertilität durch LH/FSH-Dysbalance mit nachfolgendem PCO ist klarer erforscht als die Fertilitätsprobleme bei Männern mit Übergewicht. Unter übergewichtigen männlichen Diabetikern wird eine große Prävalenz von Oligoasthenoteratozoospermie-bedingter Subfertilität beobachtet, es besteht eine Abhängigkeit vom BMI und Vorhandensein und Erkrankungsdauer von Diabetes.
| Tab. 2: Adipositas-assoziierte Erkrankungen | ||
|---|---|---|
|
Differenzialdiagnose: Die Insulinresistenz ist zentral für die Entwicklung von Diabetes, Gefäßerkrankung und Infertilität. Mehr als das absolute Gewicht-Größe-Verhältnis (BMI) beeinflussen die Fettverteilung und genetische Faktoren die Prognose dieser Patienten. Wohl existiert der genderspezifische typische Fettverteilungstyp: androider und gynoider Verteilungstyp, laiensprachlich auch als Birnen- und Apfelform bezeichnet (Abb. 1). Bei beiden Geschlechtern beobachtet man aber fließende Übergänge zwischen diesen fürs Lehrbuch gedachten Extremformen. Einen Einfluss auf die metabolische Prognose hat hier neben dem größten Bauchumfang, der Waist-Hip-Ratio, auch die Höhe des größten Umfangs, bezogen auf die Wirbelkörper: je kranialer der größte Bauchumfang, um so schneller und intensiver die Belastung mit Insulinresis – tenz, Prädiabetes und Diabetes. Diese Unterschiede werden auch durch die individuelle Ausprägung der Steatosis hepatis und des abdominellen subkutanen Fettgewebes geprägt. Je ausgeprägter die Fettleber, umso stärker die Entwicklung hin in Richtung metabolisches Syndrom. Der Grad an Steatohepatitis ist wesentlicher als der Body Mass Index bei der Entwicklung von Adipositas-Folgekrankheiten. Dies muss in Zukunft auch vermehrt in Therapieentscheidungen einfließen, speziell wenn es um die Indikationsstellung zu bariatrisch-chirurgischen Eingriffen geht.
Chirurgische Therapie der Adipositas
Operationen, die eine Gewichtsreduktion und damit die metabolische Kontrolle unterstützen, werden als bariatrische Eingriffe zusammengefasst. Je nach Ausprägung der Adipositas, Therapieziel und Essgewohnheiten kommen die gängigen Techniken: Magenband (adjustable gastric banding, LAGB), Magenschlauchbildung (gastric sleeve resection, LGS) und Magenbypass (Roux en Y gastric bypass, LRYGB) zur Anwendung. Alle Eingriffe werden heute mehrheitlich laparoskopisch angeboten. Der Magenballon ergänzt das Repertoire als passagere Maßnahme für auf Grund des exzessiven Gewichts anästhesiologisch schlecht operable Patienten. Die Auswahl des Verfahrens sollte individualisiert für den Einzelnen erfolgen und erfordert große Erfahrung aus chirurgischer Sicht.
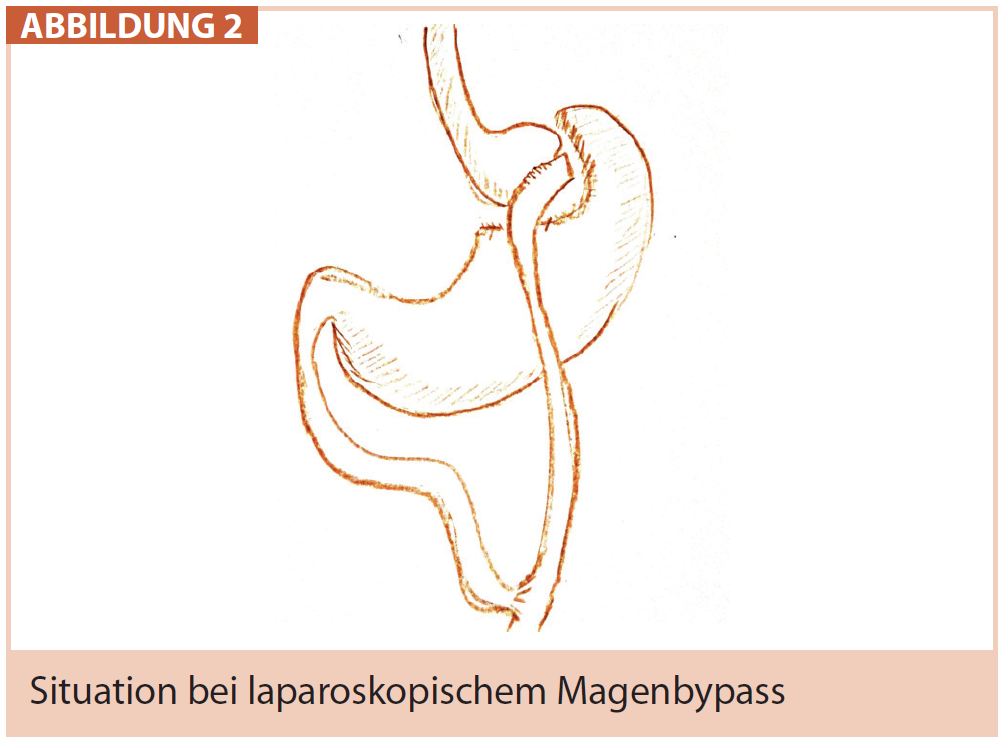
Magenbypass: Große Zentren haben sich in den letzten Jahren vermehrt Richtung Magenbypass entwickelt, da hier in einem hohen Maß exzellente Langzeitergebnisse zu erwarten sind und auch eine direkte Beeinflussung der metabolischen Pathophysiologie erfolgt. International besteht mit dem Magenbypass die langfristigste, das ist eine über 30-jährige Erfahrung und damit der längste kollektive Follow-up. Alle anderen Verfahren sollten an dieser Operation gemessen werden. Diese Operation ist nicht leicht rückgängig machbar, aber sicher nicht irreversibel. Der Gewichtverlust ist rapide und zumeist nachhaltig. Die meisten Patienten verlieren einen Großteil des Übergewichts innerhalb des ersten Jahres.
Speziell bei Prädiabetes und manifestem Diabetes ist der Bypasschirurgie der Vorzug zu geben, da auch bei insulinisiertem DM Typ 2 mit ausgeprägter Insulinresistenz in der Mehrzahl der Fälle (80%) eine Remission und in 99 % eine deutliche Besserung der Erkrankung erwartet werden darf. Dieser Eingriff gilt als komplex und sollte routinierten ChirurgInnen an entsprechend ausgestatteten Abteilungen vorbehalten sein. Die Lernkurve für diesen Eingriff ist steil. Die schwerwiegendste Komplikation, gastrointestinale Leaks, treten typischerweise in den ersten 50 Fällen eines Chirurgen auf, mit mehr Erfahrung wird dies seltener. Nachblutungen können auftreten, mit relevanter Intensität bei 1 von 200 Patienten in Routinekollektiven. Signifikante Langzeitprobleme sind Ulcera peptica jejuni, typischerweise bei Patienten mit Alkohol- und/oder Nikotin- und/ oder NSAR-Konsum. Aus diesem Grund sollten alle Patienten eine Langzeitmedikation mit einem PPI erhalten, Standarddosis 1 x 20 mg, bei Rauchern: 2 x 40 mg. Innere Hernien sind eine signifikante potenzielle Langzeitkomplikation.
“Sleeve Resection” – Magenschlauch-Operation: Dieser Eingriff ist nicht wirklich neu erfunden, war er doch erster Schritt des “Duodenal Switch”, einer im angloamerikanischen medizinischen Raum besser bekannten OP. Es erfolgt die Resektion des Fundus/Korpus-Reservoires unter Erhaltung des Antrum für die Magenmotilität. Entlang der langen Resektionslinie besteht ein signifikantes Leakrisiko. Die Gewichtsabnahme ist Anfangs exzellent, die Wiederzunahme ein beträchtliches Problem nach 3-4 Jahren postoperativ, besonders wenn hochkalorische Flüssigkeiten konsumiert werden. Bei präoperativer Refluxerkrankung kann es hier zur Verschlechterung kommen. Reflux oder neuerliche Gewichtszunahme zwingen in 20-30% zur Umwandlung in einen Magenbypass, wobei dieser Verfahrenswechsel als technisch einfach gelten darf. Die Sleeve-Resektion kann daher auch bei megaloadipösen Patienten in einem mehrstufigen Verfahren eingesetzt werden. So kann zunächst mittels Ballon interveniert werden, dann nach 6-12 Monaten ein Sleeve und nach 3 Jahren eine Umwandlung in einen Bypass erfolgen, dies ist oft ein Vorgehen mit größerer Sicherheit als ein Bypass bei BMI ≥ 70 kg/m2.
Magenband: Das Magenband erfreut sich herausragender Beliebtheit. Die Kurzzeitergebnisse sind gut, das Band ist hinsichtlich perioperativer Komplikationen der sicherste Eingriff. Vorteilhaft erscheint auch der kurze perioperative Aufenthalt, der Eingriff kann mit einer Spitalsübernachtung durchgeführt werden. Allerdings gibt es signifikante Spätprobleme: wie bei allen rein restriktiven Verfahren ist das Band bei Konsum von Süßigkeiten ineffektiv, es kommt zur neuerlichen Gewichtszunahme oder primär nicht zu einer relevanten Gewichtsreduktion. Der Erfolg mit dem Band braucht intensive Nachbetreuung der Patienten und eine gute Patientenselektion: bei wirklich ausgeprägter Patienten-Arzt-Kooperation (Compliance) besteht eine Chance auf langfristigen Erfolg. In typischer Weise geeignet erscheinen Frauen mit einem BMI 35-45 kg/m2. Die Inzidenz von Bandkomplikationen wie Slipping (2%), Dislokation und Erosion des Magens (2%) steigt mit der Laufzeit und ist typischerweise nicht von chirurgischer Erfahrung oder dem Hospitalvolumen beeinflussbar. Kommt es zur Ineffizienz oder zu Komplikationen, muss ein Bandausbau und Verfahrenswechsel auf zumeist Magenbypass erfolgen. Die Konversion von Band Richtung Bypass ist chirurgisch sehr aufwändig und nicht ohne Risiko auf Grund lokaler Vernarbung und Fibrose.
Indikation zu bariatrischen Eingriffen: Seitens der größten internationalen Fachgesellschaft IFSO (International Federation of Surgeons of Obesity and Metabolic Disorders) wird eine bariatrische Operation bei folgenden Konditionen empfohlen:
-
Gewicht übersteigt 45 kg des Idealgewichts, adjustiert nach Alter und Geschlecht.
-
BMI > 40 kg/m2
-
BMI 35 kg/m2, wenn adipositasassoziierte Begleiterkrankungen vorliegen wie DM, OSA
-
wiederholte konservative Gewichtreduktionsversuche
-
Alter 18-65 Jahre
-
keine Drogenabhängigkeit, bei psychiatrischen Leiden Therapieadhärenz
-
intellektuelle Kapazität zu informiertem Konsent
Seitens der IFSO-Richtlinien gibt es Flexibilität: So wird bei Begleitkrankheiten ein operatives Vorgehen ab dem 12. Lebensjahr ebenso akzeptiert wie die Indikation bei BMI 30-35 bei entsprechender Komorbidität, speziell bei Diabetes. Die österreichischen Gebietskrankenkassen haben unterschiedliche Richtlinien für die Kostenübernahme bariatrischer OPs in unteren BMI-Bereich. Generell akzeptiert wird die OP als Kassenleistung ab BMI 40 kg/m2. So sehr hier eine Differenzierung in Richtung mehr Beachtung metabolischer Indikationsstellungen wünschenswert und medizinisch sinnvoll wäre, muss man aber zugestehen, dass hier Grenzen der Administrierbarkeit seitens der Assekuranzen bestehen. Bei Diabetes und bei Kinderwunsch mit Hyperinsulinismus und Insulinresistenz sollte die Indikation schon früher gestellt werden.
Wichtige Fallgruben bei Diagnose und Therapie
Bei der Abklärung ist unbedingt eine sekundäre Adipositas auszuschließen. Endokrinologische Erkrankungen führen oft zu beträchtlichem Übergewicht. Hier muss nicht nur auf die Schilddrüsenfunktion geachtet und endogener Hyperkortizismus exkludiert werden, auch eine gestörte Homöostase der Sexualhormone, oder ganz selten ein Insulinom können sich unter anderem durch Adipositas manifestieren.
Wenn die Therapieentscheidung für ein bariatrisches Verfahren gefällt wurde, ist besonders auf die psychische Kapazität der Patienten zu achten. Malabsorptive Verfahren wie der Magenbypass sollten nur zur Anwendung kommen, wenn jene Compliance vorhanden ist, die Kontroll-, Nachsorge- und Substitutionsadhärenz sichert. Dies kann gerade bei Persönlichkeiten mit Essstörungen gelegentlich auch bei sonst gehobenem Bildungsniveau problematisch sein, umgekehrt liegt oft nach intensiver Aufklärung auch bei Adoleszenten eine hohe Verantwortlichkeit beim informierten Konsent vor. Mangelerscheinungen, insbesondere Vitamin-B-Hypovitaminosen, Eisen- und Proteinmangel können Probleme darstellen, wenn sich Patienten der Kontrolle entziehen oder die Substitution verweigern. Der Wechsel von Ernährungsgewohnheiten Richtung Extremismus nach einer Operation kann gerade bei Adoleszenten Schwierigkeiten hervorrufen, so kann es zu Proteinmangel bei Konversion zum Vegetarismus und Veganismus kommen. Fehlende Adhärenz zu PPI-Therapie kann bei Rauchern und bei NSAR- oder Alkoholkonsum zu perforierenden Ulcera peptica jejuni führen.
Langzeitprobleme des Bandes sind bei Banddislokation und Magenerosion nicht selten zu sehen. Eine regelmäßge Betreuung dieser Patienten ist hier wichtig, auch um die Gewichtkontrolle bei diesem rein restriktiv wirkenden Verfahren zu sichern. Bei insuffizientem Gewichtverlust sollte rasch die Konversion zum Bypass erwogen werden.
Bei der Sleeve-Resektion kommt zu den Problemen der zunehmenden Ineffektivität über die Verlaufsjahre die Refluxerkrankung hinzu. Auch hier hilft nur die Konversion zum Magenbypass.
Korrespondenz:
Prim. Univ. -Doz. Dr. Manfred Prager,
Sterngasse 3/12, A-1010 Wien
E-Mail: manfred.prager(at)gmx.at
Abbildungen zur bariatrischen OP-Technik auf: www.chirurgie-prager.at
Literatur beim Verfasser