Ist die Differentialdiagnose zwischen Bipolar und Schizoaffektiv heute noch therapierelevant?
Der Begriff der schizoaffektiven Störung war seit der Einführung durch Kasanin 1933 („Schizoaffektive Psychose“) zu einem Sammeltopf für verschiedenste Erkrankungen geworden, bei denen gleichzeitig oder im Verlauf eine Mischung aus affektiver oder schizophrener Symptomatik feststellbar war. Diese Erkrankungen wurden von manchen Autoren mehr der Schizophrenie, von anderen mehr den affektiven Störungen zugeordnet und von dritten wiederum als eigenständige Krankheiten angesehen, was vom Postulat der Einheitspsychose bis zur Aufsplitterung in mehrere Untergruppen reichte (Überblick bei Lenz 1987).
Aus heutiger Sicht stellen die schizoaffektiven Störungen eine heterogene Gruppe von Erkrankungen dar, die wahrscheinlich ein Kontinuum zwischen den beiden Prototypen Schizophrenie und affektive Störungen bilden.
Diagnostik und Abgrenzung von schizophrenen und affektiven Störungen
Die heutigen internationalen Klassifikationssysteme ICD-10 und DSM-IV (Tab. 1 und Tab. 2) definieren schizoaffektive (SA) Störungen durchaus unterschiedlich. Für beide ist die klinische Diagnose durch das gleichzeitige Auftreten von typisch schizophrener (nicht nur psychotischer!) und affektiver Symptomatik (typische depressive, manische oder gemischte Episode) gekennzeichnet. Die ICD-10 konzeptualisiert die SA-Störung als eine episodische Erkrankung, die vor allem in der Querschnittssymptomatik der Episode definiert wird (sowohl affektive als auch schizophrene Symptome treten in derselben Krankheitsphase auf, meistens gleichzeitig oder höchstens durch einige Tage getrennt), die Bezeichnung sollte nicht für Patienten verwendet werden, die schizophrene und affektive Symptome nur in verschiedenen Episoden der Erkrankung aufweisen.
Einige Patienten haben wiederholte schizoaffektive Episoden, andere haben ein oder zwei zwischen typisch manischen oder depressiven Episoden. Im ersten Fall ist die schizoaffektive Störung die zutreffende Diagnose, im zweiten Fall stellt das Auftreten einer gelegentlichen schizoaffektiven Episode die Diagnose einer bipolaren oder unipolaren affektiven Störung nicht in Frage.
In der DSM-IV-Diagnose wird der Verlauf mehr einbezogen (Kriterium C, weiters auch Unterscheidung bipolarer Typus, depressiver Typus). DSM-IV fordert im Kriterium B auch, dass eine schizophrene Symptomatik für mindestens 2 Wochen außerhalb einer affektiven Symptomatik vorliegen muss, was in der ICD-10 nicht vorgeschrieben ist (aber als Möglichkeit unter F25.x1 codiert werden kann).
Die Beurteilung und der Stellenwert sowohl der „schizophrenen“ als auch der affektiven Symptomatik spielt für die Abgrenzung von der Schizophrenie und den affektiven Störungen mit psychotischer Symptomatik eine große Rolle und ist häufigste Ursache für Missverständnisse, Fehldiagnosen und auch der mangelnden Reliabilität der Diagnose.
Abgrenzung der schizoaffektiven Störung zur Schizophrenie: Schon Bleuler (1972) meinte „vereinzelte depressive oder manische Syndrome im Verlauf der schizophrenen Erkrankung störten mich nicht bei der Diagnose Schizophrenie“ und so sind auch im ICD-10 vereinzelte depressive oder manische Episoden mit der Diagnose Schizophrenie vereinbar, wenn sie zeitlich erst nach einer diagnostizierten schizophrenen Erkrankung auftreten und im Umfang und zeitlichem Ausmaß nicht das klinische Bild dominieren. Im DSM-IV ist im Kriterium D der Schizophreniediagnose definiert, dass wenn affektive Syndrome während der aktiven schizophrenen Symptomatik auftreten, ihre Dauer kurz ist verglichen mit der Dauer der aktiven und residualen schizophrenen Symptomatik.
Abgrenzung der schizoaffektiven Störung zu den affektiven Störungen mit psychotischer Symptomatik: Für die SA-Störung wird eine affektive und eine schizophrene Symptomatik gefordert. Unter „schizophren“ werden die psychotischen Symptome von G2 der ICD-10-Diagnose schizoaffektive Störung verstanden, nicht aber ein stimmungskongruenter (synthymer) Wahn oder ein stimmungsinkongruenter (katathymer) Wahn wie z. B. ein Verfolgungswahn.
Bei den affektiven Störungen mit psychotischer Symptomatik sollte nach der ICD- 10 die psychotische Symptomatik keine schizophrene Symptomatik sein: Wahnideen oder Halluzinationen kommen vor, aber andere als die unter G1 der Schizophreniediagnose aufgelisteten typisch schizophrenen Symptome (d. h. die Wahngedanken sind nicht bizarr oder kulturell unangemessen, bei den Halluzinationen handelt es sich nicht um Rede in der dritten Person oder kommentierende Stimmen). Am häufigsten sind Schuldwahn, hypochondrischer Wahn, nihilistischer Wahn, Größenwahn, Liebeswahn, Beziehungs- und Verfolgungswahn.
Bei den affektiven Störungen mit psychotischer Symptomatik nach DSM-IV wird die psychotische Symptomatik nur als stimmungskongruent oder stimmungs – inkongruent beschrieben, wobei bei den letzteren als Beispiele Verfolgungswahn, Gedankeneingebung, Gedankenausbreitung und Kontrollwahn angeführt wird. Mit Ausnahme des Verfolgungswahns sind das allerdings eindeutig typische schizophrene Symptome, die hier allerdings zeitlich nur während der affektiven Episode vorkommen dürfen – wenn sie mindestens 2 Wochen nach Abklingen einer affektiven Episode andauern würden, wären die Kriterien für eine schizoaffektive Störung erfüllt!
Therapiestrategien bei schizoaffektiver Störung – eine Herausforderung für die evidenzbasierte Psychiatrie
Trotz des häufigen Vorkommens im klinischen Alltag hat die pharmakologische Behandlung bisher in der Forschung verglichen mit Schizophrenie oder affektiven Störungen viel weniger Beachtung gefunden. Dies mag einmal an der niedrigen Reliabilität der Diagnose liegen (Kappa- Werte um 0,22 verglichen mit 0,71 bei Manie und 0,82 bei Depression), aber auch an der geringen Stabilität über den weiteren Krankheitsverlauf, was natürlich die Validität der Diagnose sehr in Frage stellt.
Die bisherigen Therapiestudien machen durch die Verwendung unterschiedlicher Diagnosekriterien Aussagen schwierig, von der FDA oder EMA wurden auch bisher keine bestimmten Medikamente für die Behandlung schizoaffektiver Störungen zugelassen. Trotz dieser Schwierigkeiten sollen einige wichtige kontrollierte Therapiestudien zur Behandlung von Patienten mit schizoaffektiver Störung in der Folge zitiert werden und daraus auch vorläufige Therapieempfehlungen abgeleitet werden. Die meisten Daten kommen allerdings aus Studien mit schizophrenen Patienten, bei denen auch Patienten mit schizoaffektiver Störung inkludiert waren.
Antipsychotika: Eine placebokontrollierte Studie untersuchte die Wirksamkeit von Paliperidon speziell nur bei 316 Patienten mit SA-Störung (Canuso et al., 2010). Es zeigte sich ein positiver Effekt für die höhere Dosierung von Paliperidon in der PANSS-Skala. In anderen placebokontrollierten Studien mit akut schizophrenen und schizoaffektiven Patienten zeigten sich bei 4- bis 6-wöchiger Behandlungsdauer positive Effekte (BPRSSkala, CGI) sowohl für Ziprasidon (Keck et al., 2001) als auch für Aripiprazol (Glick et al., 2008).
In weiteren randomisiert kontrollierten Studien fand sich eine Wirksamkeit für Olanzapin, Fluphenazin, Quetiapin, Risperidon und Clozapin (Überblick bei Jäger et al., 2009). Eine Meta-Analyse dieser Studien war allerdings wegen der Heterogenität der Patientengruppen (in manchen Studien bipolarer Subtyp, in anderen depressiver Subtyp oder vorwiegen schizophrener oder affektiver Subtyp), des Studien-Designs (z. B. Akut- oder Langzeitbehandlung) und unterschiedlicher Outcome-Variablen nicht möglich.
Stimmungsstabilisierer: In zwei älteren randomisiert-kontrollierten Studien wurde die Langzeitbehandlung mit Stimmungsstabilisierern untersucht (Mattes et al., 1984, Greil et al., 1997).
In der ersten über ein Jahr gehenden Doppelblind-Studie (Lithium gegen Fluphenazin) an 12 Patienten mit der RDCDiagnose schizoaffektive Störung (mit der Untertypisierung „vorwiegend schizophren“) fanden die Autoren ein sehr schlechtes Ergebnis in Bezug auf die Lithiumprophylaxe: Von den 7 Patienten unter Lithium kam es bei 6 bereits innerhalb eines Jahres zu einem Rückfall, während es von den 5 Patienten unter Fluphenazin nur bei einem zu einem Rückfall gekommen war.
In der Studie von Greil et al. wurden RDC (Research Diagnostic Criteria) und DSMIII- R-Kriterien verwendet. Hier zeigte sich Carbamazepin beim schizoaffektiv-depressiven Subtyp in Bezug auf Rückfälle gegenüber Lithium überlegen, während beim schizomanischen Subtyp beide gleichwertig waren.
Kombinierte Pharmakotherapie: Im Überblick von Jäger et al. (2009) werden 6 randomisiert-kontrollierte Studien zitiert, die vor allem die Akutbehandlung bei schizoaffektiver Störung betreffen. In der Studie von Chengappa et al. (2007) zeigte sich keine Überlegenheit von Topiramat gegenüber Placebo als Add-on zu Lithium, Valproat oder Antipsychotika. Lithium zeigte sich besser als Placebo als Add-on zu Clozapin (Small et al., 2003) und besser als Placebo als Add-on zu Haloperidol (Biederman et al., 1979) bzw als Addon zu Anti psychotika (Carman et al., 1981). Haloperidol plus Amitriptylin war gegenüber Risperidon überlegen (Müller- Siecheneder et al., 1998).
Andere Behandlungsstrategien: Swoboda et al. (2001) fanden einen positiven Effekt einer Erhaltungs-EKT bei schizo – affektiven PatientInnen, Bauer et al. (2002) fanden, dass die Wirksamkeit von L-Thyroxin in der Erhaltungstherapie bei schizoaffektiven Patienten schlechter war als bei bipolaren Patienten.
Diskussion
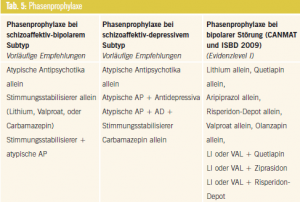
Vorläufige Behandlungsempfehlungen werden in den Tabellen 3 bis 5 dargestellt und den aktuellen Leitlinien zur Behandlung bipolarer affektiver Störungen nach CANMAT (Canadian Network for Mood and Anxiety Treatments) und der ISBD (International Society for Bipolar Disorders) gegenübergestellt. Obwohl die meisten Autoren bei der Behandlung schizoaffektiver Störungen die Verwendung atypischer Antipsychotika empfehlen, bleiben die Meinungen kontrovers. Insbesondere bleiben die prognostische Bedeutung diverser Subtypen und die Vorteile von Medikamentenkombinationen (Antipsychotika, Stimmungsstabilisierer, Antidepressiva) unklar. Die mangelnde Evidenzbasierung der Stimmungsstabilisierer Lithium, Valproat und Carbamazepin bei schizoaffektiver Störung wird auch in Cochrane-Reviews beklagt (Basan et al., 2004; Leucht et al., 2007). Die Vergleichbarkeit der Studien wird zudem durch die Verwendung unterschiedlicher diagnostischer Kriterien begrenzt (Research Diagnostic Criteria RDC, DSM-III-R, DSM-IV, ICD-10), wobei damit auch unterschiedliche Patientengruppen definiert werden.
Zusammenfassend können keine klaren Empfehlungen gegeben werden, ob Patienten mit schizoaffektiven Störungen primär mit Antipsychotika, Stimmungsstabilisierern oder einer Kombination dieser Medikamente behandelt werden sollen, wobei die meisten Autoren übereinstimmen, dass atypische Antipsychotika Therapie erster Wahl sind, vor allem in akuten Episoden, es aber auch Hinweise für die Wirksamkeit in der Langzeittherapie gibt und damit Ähnlichkeiten mit der Wirkung bei bipolaren affektiven Störungen (Wirksamkeit als Monotherapie in der Manie, der bipolaren Depression und in der Langzeittherapie) nahegelegt werden können.
Weiterführende Literatur:
Hausmann A, Die Schizoaffektive Störung: Validität und Reliabilität. Psychiatr Psychother 2010; 6/1: 21-28
Jäger M, Becker T, Weinmann S, Frasch K, Treatment of schizoaffective disorder- a challenge for evidence-based psychiatry. Acta Psychiatr Scand 2010; 121:22-32
Kane JM, Strategies for making an accurate differential diagnosis of schizoaffective disorder – J Clin Psychiatry 2010; 71(Suppl 2):4-7
Lenz G, Schizoaffektive Psychosen. Polydiagnostik und Differential – diagnose. Wien, Facultas 1987 – Marneros A, Schizoaffektive Störungen. Psychiatrie und Psychotherapie up2date 2011; 1,17-2
Vieta E, Developing an individualized treatment plan for patients with schizoaffective disorder: from pharmacotherapy to psychoeducation. J Clin Psychiatry 2011; 71(suppl 2):14-19