ÖGPB 2012: Pharmakotherapie bei der Borderline-Persönlichkeitsstörung – was ist gesichert?
Trotz der hohen Prävalenz der Borderline-Persönlichkeitsstörung (BPS) – im Querschnitt leiden etwa 1–2 % der Bevölkerung unter einer BPS – stecke die psychopharmakologische Forschung noch in ihren Kinderschuhen, kritisierte Prof. Dr. Sabine Herpertz, Allgemeine Psychiatrie, Universitätsklinikum Heidelberg. Die bisher vorliegenden kontrollierten Studien bieten eine erste empirische Evidenz für die Wirksamkeit spezifischer medikamentöser Interventionen, die in aktuellen Metaanalysen zusammengefasst wurde. Dabei liegen Daten für die Beeinflussung der affektiven Dysregulation, der Impulsivität und kognitiv-perzeptueller Symptome vor, während Effekte auf andere Symptome wie Leeregefühl, Angst vor Verlassenwerden oder instabile Beziehungsgestaltung bis heute nicht untersucht wurden.
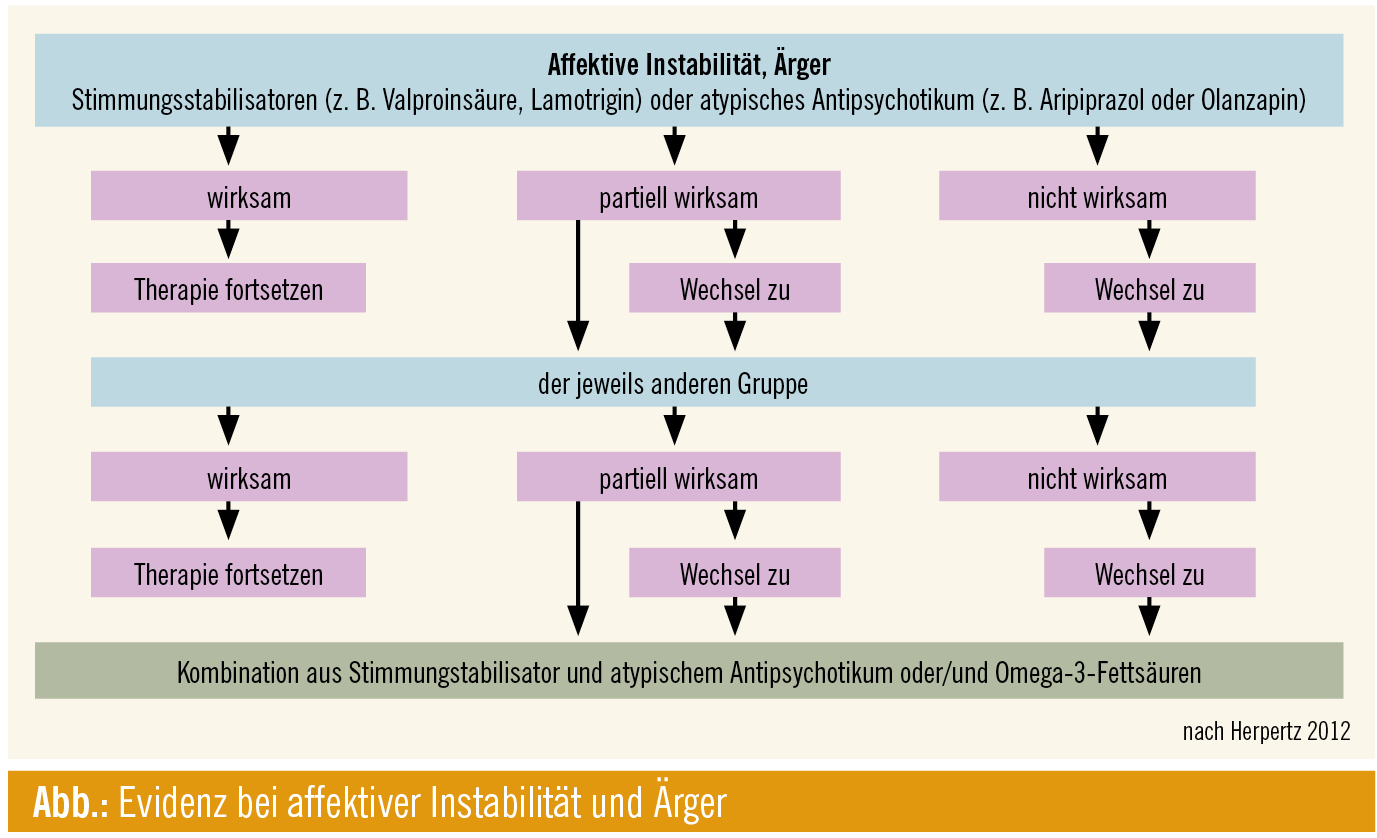
Metaanalysen zu Wirksamkeit: 2010 wurde ein Cochrane-Review1 publiziert, das 27 randomisierte, kontrollierte Studien mit einem Beobachtungszeitraum von zumeist 12 Wochen und insgesamt 1742 Patienten einbezog. Hinsichtlich der affektiven Dysregulation (Abb.) wurden Hinweise auf eine Wirksamkeit von atypischen Antipsychotika (Olanzapin, Aripiprazol), Stimmungsstabilisatoren (Valproat, Topiramat, Lamotrigin) sowie von Omega-3-Fettsäuren gefunden. Impulsivität und selbstverletzendes Verhalten können vor allem durch Stimmungsstabilisatoren (Topiramat, Lamotrigin) und Aripiprazol – nicht aber Olanzapin – und auch durch Omega-3-Fettsäuren positiv beeinflusst werden, während kognitiv-perzeptuelle Symptome durch Aripiprazol und Olanzapin reduziert werden können.
Bei der Interpretation der Ergebnisse, so Herpertz, sei allerdings zu berücksichtigen, dass die Empfehlungen zum Teil nur auf einer einzigen Studie, wie z. B. bei Aripiprazol oder Lamotrigin, beruhen. „Zu Olanzapin liegen zwar mehrere Studien vor, dennoch ist die Datenbasis weiterhin dünn und beispielsweise mit der Depression nicht im Entferntesten zu vergleichen. Daten zur Langzeitanwendung fehlen völlig.“
Studien mit Antidepressiva zeigten im Cochrane-Review keine eindeutige Wirksamkeit bei Borderline-Persönlichkeitsstörung, haben aber möglicherweise einen günstigen Effekt bei komorbiden Angst- und depressiven Störungen. In vielen Studien werde bei bis zu 40 % der Patienten eine komorbide Depression berichtet, allerdings stelle sich angesichts der hohen Symptomüberlappung (z. B. Schlafstörungen oder Appetitveränderungen) die Frage der diagnostischen Genauigkeit, meinte die Expertin einschränkend. „Im klinischen Alltag kann man beobachten, dass bei Patienten, die mit ausgeprägten depressiven Syndromen in Behandlung kommen, sich die Symptomatik im stationären Setting durch die Herausnahme aus schwierigen psychosozialen Bedingungen auch ohne Gabe von Antidepressiva rasch verbessert.“
In einer Metaanalyse von Ingenhoven et al.2, die 21 kontrollierte Studien einschloss, wurden auch die Effektstärken untersucht, die in der Tabelle dargestellt sind. In einer weiteren Metaanalyse3 dieser Arbeitsgruppe, die 11 Studien einbezog, wurde die Gruppe der Antipsychotika genauer analysiert. Dabei zeigte Aripiprazol (15 mg/d) insgesamt die höchsten Effekte mit signifikanter Wirksamkeit auf kognitiv-perzeptuelle Symptome, Impulsivität, depressive Stimmung, Angst, Ärger und allgemeines Funktionsniveau.
Methodisch in diesem Bereich führend sei eine mit Olanzapin durchgeführte Multicenterstudie4, in der das Antipsychotikum in der Dosierung von 5 bis 10 mg/d zu einer signifikanten Verbesserung auf der störungsspezifischen ZAN-BPS-Skala führte, allerdings mit einer geringen Effektstärke von 0,29. Die höhere Dosis war auch mit einem rascheren Wirkeintritt verbunden als die 2,5 mg/d Dosis, die keinen signifikanten Effekt zeigte. Bemerkenswert sei die hohe Placeboresponse von 58 %. Offene Studien bei BPS seien daher mit Vorsicht zu betrachten, betonte Herpertz.
Versorgungsrealität: Trotz der dünnen Datenlage werden im klinischen Alltag 75 % der BPS-Patienten – in deutschsprachigen Ländern sogar 90 % – mit Psychopharmaka behandelt, davon drei Viertel mit mehr als einem Medikament. Rund 60 % erhalten Antidepressiva, deren Wirksamkeit am wenigsten belegt ist, ca. 60 % Antipsychotika, aber nur 27 % Stimmungsstabilisatoren und etwa 26 % Anxiolytika, für die keine empirischen Belege vorliegen. In den letzten Jahren sei allerdings ein Rückgang in der Verschreibung von Benzodiazepinen und entsprechend der Evidenz eine Zunahme bei Stimmungsstabilisatoren und Antipsychotika, aber keine Veränderung bei den Antidepressiva zu verzeichnen. Herpertz: „Prinzipiell erfolgt jeder Einsatz off-label, und trotz der häufigen Polypharmazie gibt es keinen Hinweis auf deren Wirksamkeit.“
Nebenwirkungsprofil: Generell sollten bei Patienten mit Neigung zu parasuizidalem Verhalten nur sichere Substanzen ohne hohes Toxizitätsrisiko bei Überdosierung verabreicht werden, was beispielweise gegen Lithium spreche. Auch der Einsatz von atypischen Antipsychotika mit gewichtssteigernder Wirkung sei aufgrund der hohen Komorbidität mit einer Essstörung (bis zu 50 % Lebenszeitdiagnose, häufig Bulimie oder schwere Adipositas) begrenzt. Und angesichts einer Lebenszeitdiagnose einer substanzbezogenen Störung von 20 % sei die Gabe von Benzodiazepinen wegen des Abhängigkeitspotenzials kontraindiziert.
Opioidantagonisten und Oxytocin: Hoffnungen, die Dissoziation pharmakologisch beeinflussen zu können, hätten sich nicht erfüllt, setzte die Expertin fort. Nachdem offene Studien auf eine Wirksamkeit des Opioidantagonisten Naltrexon bei Dissoziation hingewiesen hatten, konnten in einer ersten kontrollierten Untersuchung5 bestehend aus 2 kleinen Studien ein Trend zugunsten der Verumgruppe, aber keine signifikanten Therapieeffekte gefunden werden. „Die Fallzahl war freilich sehr gering, sodass keine endgültigen Schlussfolgerungen gezogen werden können.“
Mit großem Interesse werde derzeit die Wirkung von Neuropeptiden wie Oxytocin auf sozial-interaktive Störungen analysiert. „Gerade bei BPS-Patienten, die eine Übersensibilität gegenüber Zurückweisung, wenig Vertrauen in andere Menschen und konfliktreiche Beziehungen haben, könnte ein ‚prosoziales‘ Hormon hilfreich sein, zumal das Plasma-Oxytocin bei BPS-Patienten wie auch bei Personen mit traumatischen Kindheitserfahrungen, hier insbesondere mit emotionalem Missbrauch und Vernachlässigung, reduziert ist.“
Schlussfolgerungen: Wie die Psychiaterin zusammenfassend betonte, sei bei der Anwendung von Psychopharmaka zu beachten, dass sie bei Patienten mit BPS bedeutsame Auswirkungen auf die therapeutische Beziehung haben können und daher der Einsatz besonders sorgfältig reflektiert werden muss. Die Möglichkeit einer medikamentösen Begleittherapie sollte mit dem Patienten stets schon zu Behandlungsbeginn erwogen werden und konkrete Beschwerden als Zielsymptome identifiziert werden. Die Patienten müssten nicht nur über den Off-label-Charakter der Medikation, sondern auch darüber aufgeklärt werden, dass die empirische Datenlage zur Wirksamkeit begrenzt ist. Außerdem sei bei der Auswahl zu berücksichtigen, dass die Medikamente von Patienten mit BPS autodestruktiv eingesetzt werden können. Prinzipiell, so Herpertz, „sollte bei BPS die Psychopharmakotherapie ausschließlich zusätzlich zu einer störungsspezifischen Psychotherapie zur Anwendung kommen.“