[DGPPN 2010] Polypharmazie in der Behandlung der Schizophrenie
Die derzeit gültigen Therapiestandards in der psychopharmakologischen Behandlung der Schizophrenie favorisieren eine antipsychotische Monotherapie. Dennoch belegen pharmakoepidemiologische Daten, dass durchschnittlich ca. 10–25 % der ambulant behandelten schizophrenen Patienten und ca. 50 % der stationären eine Kombinationsbehandlung mit Psychopharmaka erhalten, wobei es erhebliche internationale Unterschiede gibt. Eine aktuelle Erhebung aus Deutschland ergab bei 42,5 % der Schizophreniepatienten antipsychotische Kombinationstherapien und bei 70 % die gleichzeitige Gabe anderer Psychopharmaka.
Neben der Therapieresistenz – mindestens 30 % der Schizophreniepatienten sprechen nicht auf Antipsychotika an – gelten die Reduktion von dosisabhängigen Nebenwirkungen einer antipsychotischen Monotherapie und die Einflussnahme auf schizophrene Begleitsymptome, wie schwere Depression als Motiv für eine Kombinations- oder Augmentationsbehandlung, erläuterte Doz. Dr. Thomas Messer, Augsburg. Eine häufige Ursache sei auch die sogenannte „Kombinationsfalle“ im Sinne einer zwar intendierten, aber nur unvollständig durchgeführten medikamentösen Umstellung, „da es dem Patienten mittlerweile besser geht“.
Risiken der Polypharmazie
Allerdings nehme mit der Anzahl der Verordnungen das Risiko für unerwünschte Wechselwirkungen und Potenzierung von Nebenwirkungen zu und die medikamentöse Compliance ab, was die Rehospitalisierungsquote erhöhe. „Bislang wird die drängende Frage, ob und wenn ja, welche Kombinationen in der Schizophreniebehandlung vorteilhaft sind, trotz einer Vielzahl offener Studien, Fallserien und Kasuistiken kontrovers diskutiert.“ Laut einer rezenten Untersuchung erhöht eine leitliniengerechte Behandlung die Antipsychotika-Monotherapie von 39,5 % auf 67,6 %, während die Quote der unerwünschten Arzneimittelwirkungen von 26,3 % auf 7,0 % reduziert wird.
Aus internistischer Sicht: In der aktuellen Case Control Study von Baandrup1 et al. mit 27.633 schizophrenen Patienten war Polypharmazie mit Antipsychotika nicht mit einer erhöhten Exzessmortalität verbunden, hingegen die Komedikation mit Internistika mit einer bis zu 27-fach erhöhten Mortalität assoziiert, ebenso die gleichzeitige Einnahme von langwirksamen Benzodiazepinen. Messer: „Eine neue Arbeit2 im British Journal of Psychiatry zeigte eindeutig, dass bei einer Kombinationstherapie das relative Diabetesrisiko mit der Anzahl der Antipsychotika assoziiert war. Auch hinsichtlich der kardiovaskulären Mortalität ergeben sich eindeutige Hinweise für eine Assoziation zu Dosis und Anzahl der Antipsychotika3.“ Eine unmittelbare Kausalität zwischen QTc-Verlängerung und plötzlichen Herztod sei derzeit aber nicht bewiesen. Alle Klassen von Psychopharmaka können hämatologische Nebenwirkungen induzieren. Clozapin hat das höchste Agranulozytoserisiko, ca. 0,8 %, gefolgt von Phenothiazinen, ca. 0,13 %. „Polypharmazie bedarf immer eines konsequenten medizinischen Monitorings, nämlich Hämatologie, metabolische Laborparameter, Gewicht/Bauchumfang und EKG, gegebenenfalls in Zusammenarbeit mit dem Allgemeinmediziner und Internisten“, so der Experte.
Stand der Evidenz
Clozapin ist das erste AP, für das eine Effektivität in der Behandlung therapie – resistenter Schizophrenien beschrieben wurde und ist nach wie vor das Mittel der ersten Wahl bei Therapieresistenz im Langzeitverlauf. Mit Ausnahme einer Clozapin-Augmentation bei bestimmten Subgruppen von Patienten gibt es keine hochwertige Evidenz, dass eine antipsychotische Kombinationstherapie Vorteile hat, so die S3-Behandlungsleitlinie Schizophrenie 2006 der DGPPN.
Die beste Evidenz gibt es für die Kombination von Clozapin mit Sulpirid, die bei einer Subgruppe von Patienten zu einer weiteren Verbesserung von Symptomen führte, wobei als Rationale aufgrund der Rezeptorprofile eine zusätzliche D2-Rezeptorblockade angenommen wird. „Eine ähnliche positive Wirkung kann für die Kombination mit Amisulprid erwartet werden, wie bislang eine randomisiertkontrollierte Studie (RCT) mit kleiner Fallzahl und einige offene Studien zeigten.“ Die Kombinationsbehandlung mit Risperidon bei Clozapin-Partialrespondern wurde am intensivsten untersucht, brachte aber widersprüchliche Ergebnisse (2 RCT zeigten Überlegenheit gegenüber Placebo, 2 weitere waren negativ).
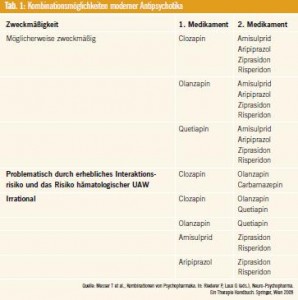
Rationale Kombinationsbehandlung: „Primär sollte nach wie vor eine Monotherapie bis zur maximal vertretbaren Höchstdosis angestrebt werden“, betonte Messer. Compliance-prüfende Maßnahmen, wie z. B. therapeutisches Drug monitoring wären auch im ambulanten Bereich wichtig. „Falls man sich aufgrund unzufriedenstellender Therapie – effekte oder dosislimitierender Neben – wirkungen doch zu einer Kombinationsbehandlung entschließt, muss Polypharmazie immer das Resultat rationaler Überlegungen sein. Rezeptorpharmakologie und Nebenwirkungsprofil der Einzelsubstanzen, Interaktionspharmakologie aus dem CYP-Profil und Behandlungs – dauer müssen beachtet werden.“(Tab. 1)
Metaanalysen: Antipsychotikakombinationen bei Therapieresistenz wurden in mehreren Metaanalysen evaluiert, wobei die Autoren allerdings zu unterschiedlichen Schlussfolgerungen kamen. Correll et al.4 werteten 19 Studien mit 28 Monotherapien und 19 Kombinationstherapien aus (n = 1.229) und errechneten einen diskreten positiven Effekt. Die Kombination zweier Antipsychotika war einer Monotherapie dann überlegen, wenn als Outcome die Variablen „Studien – unterbrechung“ und „Wirkungslosigkeit“ a priori festgelegt waren. Eine Subgruppenanalyse ergab, dass eine Polypharmazie umso erfolgreicher war, wenn ein atypisches Antipsychotikum mit einem konventionellen Neuroleptikum kombiniert oder die Kombinationsbehandlung länger als 10 Wochen durchgeführt wurde.
Prof. Dr. Christoph Correll, New York: „Auch die ersten bisher noch unveröffentlichten Daten der Monopoly-Studie, einer Non-Inferiority-Studie von anti – psychotischer Monotherapie gegenüber einer dualen Therapie, in die 127 auf zwei Antipsychotika (außer Clozapin) eingestellte klinisch stabile ambulante Patienten eingeschlossen wurden, zeigen, dass 50 % der Patienten auch unter dem Wechsel zu Monotherapie keinen Rückfall erlitten. Die andere Hälfte der Patienten musste aber zurückgeswitcht werden und blieb nur unter Weiterführung der dualen Therapie stabil.“ Individuelle Behandlungsversuche seien gerechtfertigt, betonte der Experte, aber um valide Aussagen zu erlauben, seien dringend weitere randomisiert-kontrollierte Studien erforderlich.
Reduktion unerwünschter Wirkungen von AP
„Der wissenschaftliche Nachweis des Wirksamkeitsvorteils einer Kombinationsbehandlung bei therapieresistenten schizophrenen Patienten ist schwach“, unterstrich auch Univ.-Prof. Dr. Wolfgang Fleischhacker, Innsbruck. Interessante Befunde gäbe es aber zur Reduktion unerwünschter Antipsychotikaeffekte. „Wie rezente RCT zeigten, konnten bei etablierter Clozapin-Therapie durch zusätzliche Gabe von Aripiprazol signifikante metabolische Verbesserungen erzielt werden5, wie z. B. Gewichtsreduktion, Reduktion der Cholesterin- und Triglyceridspiegel, was in ähnlicher Weise auch in der Kombination von Aripiprazol und Olanzapin beobachtet wurde.“ Auch erhöhte Prolaktinspiegel unter Haloperidol oder Risperidon könnten durch Gabe von Aripiprazol gesenkt werden.
Und Fleischhacker betonte, dass die somatische Komorbidität psychiatrischer Patienten lange vernachlässigt worden sei. Bei der Wahl des Antipsychotikums sollte das metabolische und kardiovaskuläre Risikoprofil berücksichtigt werden. In vielen Fällen sei der Psychiater der einzige, den diese Patienten sehen und daher kommt ihm eine besondere Bedeutung zu. Er sollte Sorge tragen, dass ein Screening auf Risikofaktoren durchgeführt wird und die Patienten gegebenenfalls die entsprechende Therapie erhalten. Wesentlich sei auch eine umfassende Informationsweitergabe vom stationären in den ambulanten Bereich, vom Psychiater zum Allgemeinmediziner und umgekehrt, schloss der Experte.
Quelle: DGPPN-Kongress, Symposium über Polypharmazie in der Behandlung der Schizophrenie und State-of-the-Art-Symposium Schizophrenie, 26. 11. 2010, Berlin
1 Baandrup L et al., J Clin Psychiatry 2010; 71(2):103-8
2 Kessing LV et al., Br J Psychiatry 2010; 197(4):266-71
3 Ray WA et al., N Engl J Med 2009; 360(3):225-35
4 Correll CU et al., Schizophr Bull 2009; 35(2):443-57
5 Fleischhacker W et al., Int J Neuropsychopharmacol 2010; 13(8):1115-25