Ursache für Peniskarzinome – Die transformierende HPV-High-Risk-Infektion
In Österreich machen penile Karzinome nur ca. 0,5 % aller malignen Tumoren bei Männern aus. In unseren Breiten können Peniskarzinome ätiologisch in zwei große Gruppen eingeteilt werden: a) sie entstehen durch eine transformierende Infektion mit humanen Papillomaviren (HPV) oder b) sie entwi – ckeln sich unabhängig von HPV auf dem Boden von lang bestehenden Derma – tosen. HPV-induzierte Karzinome entstehen über einen Zeitraum von mehreren Jahren über eine langsam progrediente, nichtinvasive Vorstufe der so genannten penilen intraepithelialen Neoplasie (PeIN; synonym high-grade squamous intrae – pithelial lesion oder carcinoma in situ) mit basaloider Histologie und HPV-assoziierten Zellveränderungen.
HPV-assoziierte Karzinogenese: Eine transformierende Infektion mit Karzinomentstehung erfolgt typischerweise nach einer längeren Latenzphase nach Infektion mit HPV-High-Risk-Genotypen und nur selten durch HPV-Low-Risk-Genotypen. Eine HPV-High-Risk-Infektion führt aber nicht automatisch zu einer hochgradigen intraepithelialen Neoplasie oder einem Karzinom. Sie verläuft in den allermeisten Fällen klinisch stumm. Hochgradige PeIN und Karzinome entstehen erst nach einer meist Jahre persistierenden HPV-Infektion, in deren Verlauf die viralen Onkoproteine E6 und E7 an zellregulatorische Proteine binden und somit die Zellzykluskontrolle aufheben (transformierenden HPV-Infektion). Der G1-Zellzyklus- Kontrollpunkt wird unter normalen physiologischen Bedingungen durch Tumorsuppressorproteine, insbesondere durch das Retinoblastomprotein (pRb) und durch den zyklinabhängigen Kina – seinhibitor p16INK4a negativ reguliert. Die Inaktivierung der inhibitorischen Funktion des pRb durch das virale E7-Onkoprotein führt zu einer p16INK4a-Überexpression, und die Zellen gehen ohne die übliche Pause am G1-Checkpoint in die S-Phase über. Die Inaktivierung der Zellzykluskontrolle führt zu genetischer Instabilität. Sie ist ein notwendiges Schlüsselereignis der viralen Karzinogenese und Voraussetzung für die immunhistochemisch nachweisbare p16INK4a-Überexpression. Die pRb-Inaktivierung erfolgt nur effizient durch das E7-Onkoprotein von HPV-High-Risk-Genotypen. Die viralen E7-Onkoproteine von HPV-Low-Risk- Genotypen haben eine deutlich niedrigere Bindungsaffinität für pRb, sodass es zu keiner dauerhaften Deregulierung der Zellzykluskontrolle und keiner p16INK4a-Überexpression kommt. Die immunhistochemische Überexpression von p16INK4a gilt somit als indirekter Nachweis einer transformierenden Infektion mit HPV-High-Risk.
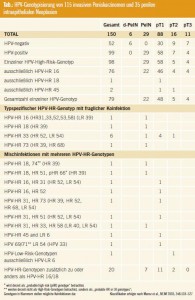
HPV-assoziierte Peniskarzinome und HPV-assoziierte intraepitheliale Neoplasien in der Steiermark (Tab.): Um ein besseres Verständnis der penilen Karzinogenese in Österreich – und im Speziellen in der Steiermark – zu bekommen, untersuchten wir 115 invasive Peniskarzinome, 29 isolierte Läsionen einer basaloiden PeIN und 6 isolierte Läsionen einer differenzierten PeIN aus dem Archiv des Instituts für Pathologie der Medizinischen Universität Graz, die in den letzten 20 Jahren befundet wurden. Alle Präparate wurden mittels PCR-Analyse (LiPA Innogenetic Test) auf das Vorliegen von 28 verschiedenen HPV-High-Riskund Low-Risk-Genotypen und immunhistochemischer Überexpression von p16INK4a untersucht.
Die 115 invasiven Karzinome wurden in 86 Penektomien, 24 Exzisionen der Glans penis und 5 Zirkumzisionspräparaten diagnostiziert und bestanden aus 6 klarzelligen Karzinomen und 109 Plattenepithelkarzinomen. 60 % (69/115) der invasiven Peniskarzinome waren durch HPV-High-Risk-Genotypen induziert. Die Mehrzahl der Karzinome waren pT1-Karzinome mit Invasion des subepithelialen Bindegewebes. In über 80 % dieser Karzinome konnte HPV-High-Risk 16 als einzelner Genotyp nachgewiesen werden. Bei 6 % wurde der einzelne HPV-High-Risk 33, bei je 2 % HPVHigh- Risk 45 und HPV-High-Risk 18 nachgewiesen. In 1 % der Peniskarzinome konnte HPV-High-Risk 73 nachgewiesen werden. Mischinfektionen mit multiplen HPV-High-Risk-Genotypen zusammen mit HPV 16 und HPV 18 wurden bei 4 % der Karzinome identifiziert. In 5 % der Peniskarzinome wurden jedoch Mischinfektionen mit anderen HPVHigh- Risk-Genotypen ohne Beteiligung von HPV 16 und 18 nachgewiesen. In allen Karzinomen, die durch HPV-High- Risk-Genotypen induziert waren, konnte eine hochgradige Überexpression von p16INK4a im Tumorgewebe nachgewiesen werden. Lediglich ein kondylomatöses Karzinom zeigte einen HPV-Low-Risk-6- Genotyp und p16INK4a-Negativität.
HPV-Verteilung/-Impfung: Im Vergleich zur weltweiten Verteilung von HPV stellten wir folgenden Unterschied fest: Die globale HPV-Prävalenz in Peniskarzinomen wird mit 47 % angegeben, in unserem Patientenkollektiv allerdings hatten 60 % der Männer ein HPV-induziertes Karzinom. Des Weiteren wurde in der steirischen Bevölkerung ein höherer Prozentsatz von HPV-High-Risk 16 und 33, jedoch ein geringerer Prozentsatz von HPV-High-Risk 18 nachgewiesen. Eine rechtzeitige Impfung mit dem derzeit angebotenen Impfstoff gegen HPV 16 und 18 hätte fast 50 % der Karzinome in der Steiermark verhindern können. Alle isolierten 29 basaloiden PeIN zeigten HPVHigh- Risk-Genotypen. In 22 PeIN war HPV 16 alleiniger Genotyp, in je einer PeIN waren HPV-High-Risk 18, 33, 73 und in 4 PeIN Mischinfektionen mit mehreren HPV-High-Risk-Genotypen nachweisbar. In insgesamt 7 Fällen konnten andere HPV-High-Risk-Genotypen als HPV 16 und 18 nachgewiesen werden. Bei dieser Patientengruppe hätte auch eine rechtzeitige, derzeit erhältliche Impfung gegen HPV 16/18 die PeIN nicht verhindern können.
Auffällig war, dass 10 % der HPV-assoziierten PeIN und ein HPV-High-Risk-16- positives mikroinvasives Plattenepithelkarzinom Zufallsbefunde in Zirkumzisionspräparten für „Phimose“ in jüngeren Männern waren, darunter auch die beiden jüngsten, 16 und 17 Jahre alten Patienten. Diese Läsionen maßen nur wenige Millimeter im Durchmesser und waren weder klinisch noch an den formalinfixierten Vorhäuten zu erkennen. Sie wurden erst nach histologischer Aufarbeitung des gesamten Präparates entdeckt. Zirkumzisionspräparate wegen Phimose sollten aus diesem Grund nicht entsorgt werden, sondern zur histologischen Untersuchung eingeschickt werden und zur Gänze untersucht werden. Des Weiteren wurden 2 HPV-assoziierte PeIN in Zirkumzisionspräparaten für Lichen sclerosus und Lichen planus entdeckt.
„Penile Dermatosenambulanz“: Alle 6 isolierten differenzierten penilen intraepithelialen Neoplasien wie auch 40 % (46/115) der invasiven Plattenepithelkarzinome waren HPV-negativ. Sie waren in den meisten Fällen mit penilem Lichen sclerosus und Lichen planus assoziiert und in den Tumorkategorien pT-2 (Invasion des Corpus spongiosum oder cavernosum) und pT-3 (Invasion der Urethra) überrepräsentiert. Fortgeschrittener aktiver peniler Lichen sclerosus und Lichen planus sollten als potenzielle Präkanzerosen betrachtet und – in Analogie zu vulvären Dermatosen – regelmäßig kontrolliert werden. Seit etwa 2 Jahren gibt es daher an der Urologischen Klinik der Medizinischen Universität Graz (Vorstand Prof. K. Pummer) eine „Penile-Dermatosen-Ambulanz“ (Leiterin Dr. Yas Razmara), in der Patienten mit einer Diagnose eines Lichen sclerosus oder Lichen planus (zumeist nach einer Zirkumzision) in regelmäßiger Nachkontrolle betreut werden können.
Take Home Message
Etwa 60 % der invasiven Peniskarzinome in der Steiermark sind durch eine transformierende HPV-High-Risk-Infektion verursacht, mit HPV 16 als alleiniger Genotyp in 80 % aller HPV-induzierten Peniskarzinome. Eine rechtzeitige Impfung gegen HPV 16 und 18 hätte somit fast die Hälfte aller steirischen Peniskarzinome verhindern können. 40 % der Peniskarzinome in der Steiermark waren HPV-negativ und entwickelten sich zumeist auf dem Boden eines fortgeschrittenen und oft unbehandelten penilen Lichen sclerosus oder Lichen planus. Eine regelmäßige Kontrolle und Therapie von Patienten mit penilen Dermatosen könnte eine frühzeitige Erkennung suspekter Läsionen gewährleisten und eventuell die Rate HPV-negativer Karzinome verringern.
1 Mannweiler S, Sygulla S, Beham-Schmid C, Razmara Y, Pummer K, Regauer S, Am J Surg Pathol 2011; 35(7):998–1006