Die HPV-Impfung – Stand des Wissens 2012
Welche Impfungen stehen zur Verfügung?
Quadrivalente HPV-Impfung gegen HPV-Typen 6, 11, 16 und 18, Gardasil (Sanofi Pasteur MSD), Adjuvans: AAHS; seit 2006 auf dem Markt.
Bivalente HPV-Impfung gegen HPV-Typen 16 und 18, Cervarix (GlaxoSmith Kline), Adjuvans ASO4 (erzeugt eine besonders starke Immunantwort), seit 2007 auf dem Markt, nur für Mädchen und Frauen zugelassen.
Welche Erkrankungen werden durch die HPV-Impfungen verhindert?
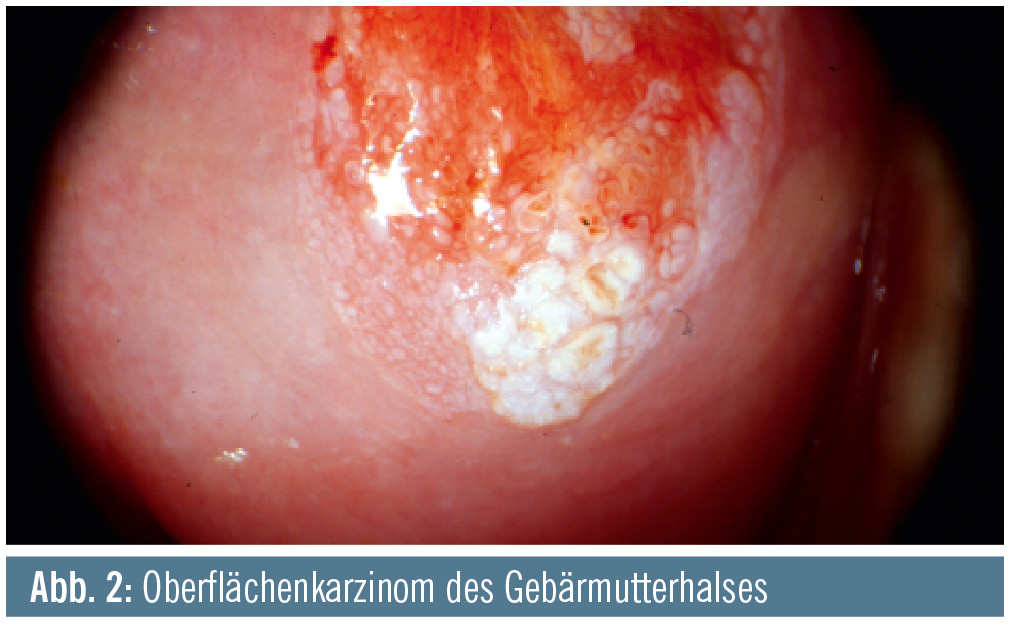
Zervixkarzinom und Vorstufen (Abb. 2): 70 % der invasiven Zervixkarzinome und 40–50 % der Karzinomvorstufen werden durch HPV 16 und 18 ausgelöst. Die Effektivität bei der Verhinderung dieser Vorstufen beträgt bei beiden Impfungen weit über 90 %. HPV 6 löst auch niedergradige zervikale Dysplasien und Veränderungen beim „Krebsabstrich“ aus.
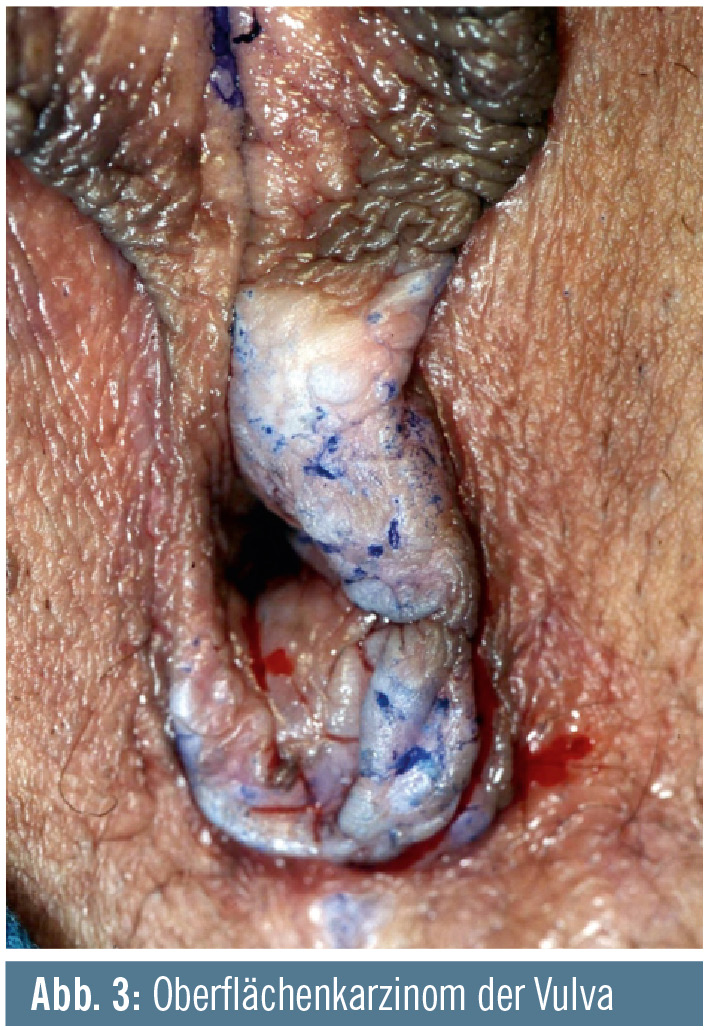
Vulvakarzinom (HPV-assoziiert) und VIN (Abb. 3): In den letzten Jahren kam es stetig zu einer Zunahme von HPV-assoziierten Vulvakarzinomen bei Frauen unter 55 Jahren. Diese sind ebenso wie die vulvären intraepithelialen Neoplasien (VIN) meist mit HPV 16 assoziert. Die quadrivalente HPV-Impfung verhindert 70 % dieser Karzinomvorstufen (Joura et al., Lancet 2007).
Vaginalkarzinom: Meist HPV-16-assoziert, die quadrivalente HPV-Impfung schützt zu 100 % vor HPV-16/18-bedingten Vorstufen.
Analkarzinom: Meist HPV-16-assoziiert. Die quadrivalente HPV-Impfung schützt zu 90 % vor HPV-6/11/16/18-bedingen Vorstufen des Analkarzinoms. In den USA ist diese Impfung zur Prävention des Analkarzinoms zugelassen (Palefsky et al., NEJM 2011).
Oropharyngeale Karzinome: Ein Teil dieser Karzinome ist HPV-16-bedingt, eine Zunahme der Häufigkeit ist zu beobachten. Wirksamkeitsdaten über einen Schutz vor diesen Karzinomen durch die HPV-Impfung liegen nicht vor, Studien sind im Laufen.
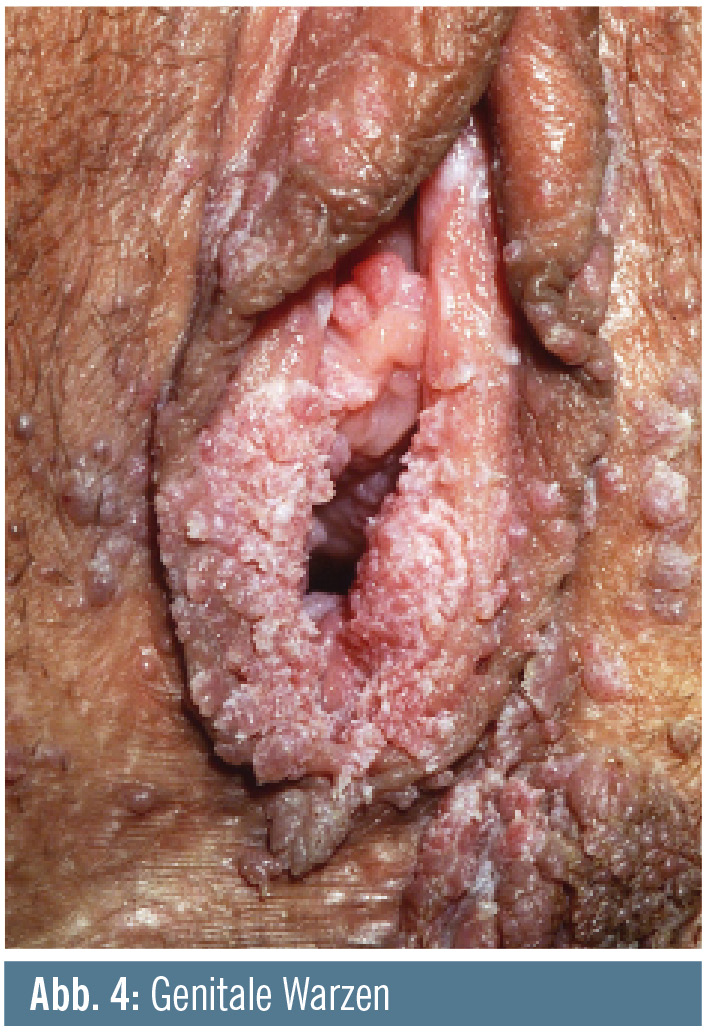
Genitalwarzen (Abb. 4): Mehr als 90 % der Condylome werden vor allem durch HPV 6 und 11, aber auch durch HPV 16 ausgelöst. Die quadrivalente HPV-Impfung bringt hier eine 99%ige Schutzwirkung. Das Lebenszeitrisiko für Genitalwarzen liegt bei 10 % und erhöht das Risiko für weitere HPV-assoziierte Erkrankungen.
Wer soll geimpft werden?
Grundlage der Empfehlungen ist der verbindliche Impfplan des Impfausschusses des Obersten Sanitätsrates (http://www.bmg.gv.at/). In Österreich wird die Impfung allen Mädchen und Frauen ab dem 9. bis zum 45. Lebensjahr und allen Buben und Männern von 9–26 empfohlen.
Wirkt die Impfung auch nach Beginn der sexuellen Aktivität?
Aus Gründen der Kosteneffektivität umfasst die primäre Zielgruppe der Impfung Mädchen und Buben vor der maximalen HPV-Exposition, das heißt, vor Aufnahme der aktiven Sexualität. Bei Kindern ist auch die Immunantwort stärker als in späteren Jahren. Es kommt aber auch nach einer durchgemachten Infektion (Antikörper nachweisbar) zu einer 100%igen Schutzwirkung gegen die Impfstämme. Für quadrivalente HPV ist die Schutzwirkung gegenüber Genitalwarzen und Karzinomvorstufen bis ins 45. Lebensjahr bewiesen (Castellsagué et al., BJC 2011), für die bivalente HPV-Impfung die klinische Wirkung bis ins 25. Lebensjahr (Paavonen et al., Lancet 2011), die Serokonversion bis ins 55. Lebensjahr. Auch nach einer durchgemachten Erkrankung profitieren geimpfte Frauen (und auch Männer). In einer kürzlich publizierten Studie (Joura et al., BMJ 2012) konnte nachgewiesen werden, dass es auch nach Konisation oder Behandlung von Genitalwarzen zu einer signifikanten Reduktion von neuen Erkrankungen kommt.
Warum sollen Buben geimpft werden?
Junge Männer erleiden häufiger Genitalwarzen als junge Frauen, weiters sind neben dem Peniskarzinom und dem Analkarzinom vor allem oropharyngeale Tumoren HPV-assoziiert. Bei einer niedrigen Durchimpfungsrate ist auch die Impfung beider Geschlechter zur Vorbeugung des Gebärmutterhalskrebses sinnvoll und auch kosteneffektiv, daher empfiehlt der Österreichische Impfplan auch ausdrücklich die Impfung von Buben, in den USA ist seit kurzem die Impfung von Buben und Männern von 11–21 Jahren empfohlen.
Muss eine Auffrischungsimpfung durchgeführt werden?
Von den frühen Phasen der klinischen Studien wurden Frauen mehr als neun Jahre lang nachbeobachtet, es gab keinerlei Durchbruchserkrankungen. Bei beiden Impfungen wurde ein Immungedächtnis nachgewiesen (anamnestischer Respons), somit ist nach den vorgeschriebenen drei Teilimpfungen mit einer langen Wirksamkeit, vielleicht sogar einem lebenslangen Schutz zu rechnen.
Schützt die Impfung auch vor anderen HPV-Stämmen?
Für beide Impfungen wurde eine starke kreuzprotektive Wirkung gegen HPV 31 nachgewiesen, nach HPV 16 der zweithäufigste Stamm in Oberflächenkarzinomen des Gebärmutterhalses (CIN3). Für die Bivalente HPV-Impfung wurde auch die Wirkung gegen HPV 33 nachgewiesen. Ob die kreuzprotektive Wirkung ebenfalls langanhaltend ist, ist noch offen.
Wie sicher ist die HPV-Impfung?
Von beiden Impfungen zusammen wurden weltweit über 100 Millionen Dosen verteilt. Häufige Nebenwirkungen sind Schmerzen an der Stichstelle, ungefähr 10 % geben Allgemeinsymptome wie leichtes Fieber oder Kopfschmerz an. Dies entspricht dem Nebenwirkungsprofil anderer Impfungen. Die medizinische und wissenschaftliche Überprüfung aller Medienberichte von schweren Nebenwirkungen hat nie einen kausalen Zusammenhang ergeben. In den amtlichen Meldesystemen hatten die gemeldeten Erkrankungen die gleiche Häufigkeit wie in einer nicht geimpften Bevölkerung, das heißt, die Hintergrundinzidenz wurde nie überschritten. Deshalb haben alle wichtigen Zulassungsbehörden wie die europäische EMA oder die amerikanische FDA sowie die WHO und viele nationale Behörden wie die österreichische AGES in ihren Statements eine hohe Sicherheit bestätigt.
Wie ist die Situation in anderen Ländern?
Die meisten westeuropäischen Länder, die USA, Kanada, Australien und Neuseeland bezahlen die Impfung für Mädchen oder auch junge Frauen. Österreich hat eine Impfempfehlung seit 2007, im Gegensatz zu den oben genannten Ländern jedoch keine Finanzierung. Die beste Durchimpfungsrate (> 80 %) haben das UK und Australien erreicht. In Australien ist die Anzahl der Neudiagnosen von Genitalwarzen bei jungen Frauen um fast 60 % zurückgegangen, bei (nicht geimpften Männern um 30 %). Dies ist der erste Nachweis einer Herdenimmunität durch die HPV-Impfung. Auffällige Krebsabstriche bei jungen Frauen sind in Australien ebenfalls rückläufig (Brotherton et al., Lancet 2011).
Die Zukunft
Es ist derzeit ein polyvalenter HPV-Impfstoff (der 90 % der onkogenen Stämme abdeckt) in klinischer Erprobung, Österreich ist hier wesentlich beteiligt (Wiener und Grazer Frauenklinik). Die Zukunft kann nur in einem Schulimpfprogramm liegen, nur das ermöglicht einer gute Durchimpfungsrate. Im Rahmen eines Programms sind auch die Preise für die Impfstoffe deutlich niedriger, wie die Erfahrungen aus anderen Ländern zeigen. Die Impfprogramme werden langfristig wahrscheinlich geschlechtsneutral sein, das heißt für Mädchen und Buben, nicht nur wegen der Durchimpfungsrate und Unterbrechung der Transmission, sondern auch weil viele Erkrankungen bei Männern durch HPV ausgelöst werden.