Psychosoziale Aspekte der chronischen und terminalen Niereninsuffizienz
Bei der chronischen Niereninsuffizienz (CNI) handelt es sich um eine progressive Erkrankung, die mit einer verminderten Lebensqualität, einem erhöhten Risiko für Herz-Kreislauf-Erkrankungen und oft mit einem Fortschreiten bis zur terminalen Niereninsuffizienz (ESRD) einhergeht. Anhand des Verlaufs verschiedener chronischer Krankheitsbilder weiß man, dass psychosoziale Faktoren wie Depression, Angstzustände und soziale Isolation einen erheblichen Einfluss auf unsere Lebensqualität, biologische Faktoren und auch die Entwicklung der Krankheit haben. Dennoch ist trotz der zunehmenden sozialen und wirtschaftlichen Belastung durch die CNI/ESRD unser Verständnis des Einflusses psychosozialer Faktoren auf Patienten in dieser Population begrenzt. Durch die Untersuchung des Einflusses potenziell veränderbarer psychosozialer Faktoren auf das Fortschreiten der Krankheit und die Behandlung von Patienten mit CNI/ESRD können Bereiche für psychosoziale Interventionen in dieser vulnerablen Bevölkerung identifiziert werden.1
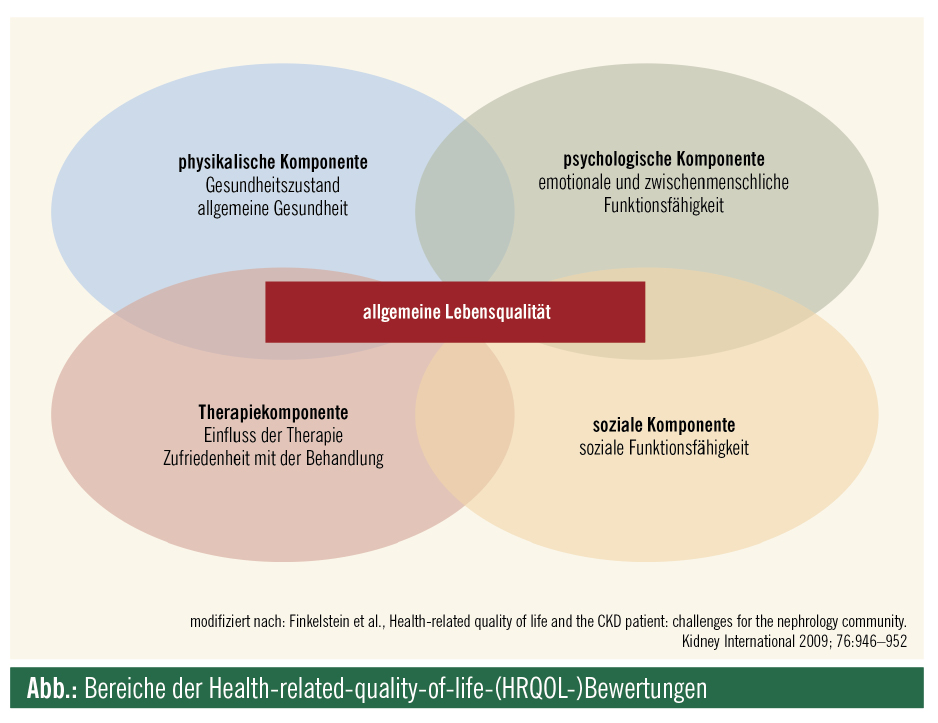
Gesundheitsbezogene Lebensqualität: Die sogenannte beeinträchtigte gesundheitsbezogene Lebensqualität („health-related quality of life“ – HRQOL) von Patienten mit CNI/ESRD ist in der Literatur mittlerweile gut dokumentiert. Sie kann definiert werden als das Ausmaß, in dem das generelle oder erwartete körperliche, soziale oder emotionale Wohlbefinden durch eine Krankheit und/oder deren Behandlung beeinträchtigt wird. Die HRQOL-Problembereiche, die am häufigsten für CNI-Patienten genannt werden, umfassen kognitive Dysfunktion, Depression, Angst, Schmerz, Schlafstörung, verminderte körperliche Funktionsfähigkeit, sexuelle Dysfunktion, verminderte soziale Interaktion, verminderte globale Wahrnehmung der allgemeinen Gesundheit und einige andere Symptome, die häufig bei Dialysepatienten auftreten, wie Muskelschwäche oder Müdigkeit nach der Dialyse. Mehrere dieser Bereiche wurden mit einer erhöhten Morbidität und Mortalität in Verbindung gebracht, beispielsweise haben Dialysepatienten, die von einer verminderten globalen Wahrnehmung der allgemeinen Gesundheit berichten, ein fast dreifach höheres Risiko für Krankenhausaufenthalte oder Todesfälle.2 Die Abbildung zeigt hier die globalen Bereiche, die im Zuge der HRQOL-Bewertungen zusammen die allgemeine Lebensqualität reflektieren.
Depressionen: Es wurde bereits in vielen Studien berichtet, dass Depressionen die häufigste psychische Problematik bei Patienten mit CNI sind. Depression ist eine Stimmungsstörung, die grob umschrieben vor allem durch den Verlust des Interesses an ansonsten angenehmen Alltagsaktivitäten gekennzeichnet ist und durch somatische, kognitive und Verhaltenssymptome wie Energieverlust, Unruhe, Konzentrationsschwierigkeit oder übermäßigen Schuldgedanken begleitet wird.5 Die Prävalenz von Depressionen bei Patienten mit CNI beträgt etwa 20–30 % und liegt damit höher als bei anderen chronischen Erkrankungen (11 %) bzw. in der Allgemeinbevölkerung (7 %).3, 4 Dialysepflichtige Patienten mit ESRD weisen eine Prävalenz zwischen 15 und 61 % auf, womit durchaus gezeigt wird, dass Depressionen in dieser Patientengruppe sehr häufig sind.6 Es konnte ebenso festgestellt werden, dass stark depressive Symptome bei nicht dialysepflichtigen CNI-Patienten zu einem rascheren Rückgang der Nierenfunktion führen und ein erhöhtes Risiko für einen Krankenhausaufenthalt sowie zum Fortschreiten bis zur ESRD vorhersagen.4
Angststörungen sind durch eine Reihe von psychischen und somatischen Symptomen charakterisiert, wie beispielsweise übermäßige Sorgen, Zwangsgedanken, Nervosität, Herzklopfen, aber auch gastrointestinale Beschwerden. Sie existieren selten isoliert und treten häufig in Verbindung mit depressiven Symptomen auf. 28 % der Patienten mit einer CNI berichten über ein hohes Maß an Angstsymptomen, 20 bis 40 % der dialysepflichtigen Patienten erfüllen die diagnostischen Kriterien einer Angststörung.4 Sowohl komorbide depressive als auch Angststörungen bei Patienten mit CNI/ESRD verringern maßgeblich die Lebensqualität, erhöhen die funktionelle Beeinträchtigung der Patienten und sind somit auch mit einer stärkeren Inanspruchnahme von Gesundheitsressourcen verbunden. Arbeitslosigkeit, geringes Einkommen, geringe wahrgenommene soziale Unterstützung und Veränderungen in familiären und beruflichen Rollen sind anerkannte Risikofaktoren für die Entwicklungen von Depressionen und Angstzuständen bei Menschen mit CNI/ESRD.4 In den frühen Stadien der CNI neigen Menschen aufgrund ihrer veränderten Identität von Gesundheit zur Krankheit, der Belastung durch die Symptome der Erkrankung, der Angst vor einer Dialyse, der Untersicherheit über den Krankheitsverlauf und der negativen Erfahrungen mit dem Gesundheitssystem dazu, depressiv oder ängstlich zu werden. Bei dialysepflichtigen Patienten mit ESRD liegt die Tendenz zur Depressivität und/oder Ängstlichkeit oftmals in einer Abneigung der Behandlung gegenüber, der Störung des Lebensstils, den damit verbundenen finanziellen Schwierigkeiten oder in einer Schuld, für andere Familienmitglieder eine Belastung zu sein.5
Psychosoziale Interventionen: Es hat sich gezeigt, dass gezielte psychosoziale Interventionen die Lebensqualität, die Einhaltung von Behandlungsvorgaben sowie die psychische Funktionsweise verbessern und das Risiko von Herz-Kreislauf-Erkrankungen verringern können.1 Ebenso können sie eine praktikable Alternative zur Pharmakotherapie bei Patienten sein, die ohnehin bereits eine Vielzahl an Medikamenten erhalten. In der Literatur fanden sich Hinweise, dass nichtpharmakologische Interventionen, wie beispielsweise die kognitive Verhaltenstherapie oder Bewegungstherapie, die Fähigkeit haben, depressive Symptome bei dialysepflichtigen Patienten zu verbessern.4 In randomisierten kontrollierten Studien konnte anhand therapeutischer Patientenaufklärungsprogramme eine Verringerung der Häufigkeit emotionaler Probleme einschließlich Angstzuständen und Depression aufgezeigt werden.6
Strategien zur Verbesserung des Selbstmanagementverhaltens: Therapeutische Ziele zur Erhaltung der Nierenfunktion stellen eine Reihe an Verhaltensanforderungen an den Patienten mit CNI, die eine der höchsten täglichen Medikamentenbelastungen aller chronischen Erkrankungen aufweisen. Angesichts dieser Behandlungsbelastung und Komplexität bleibt die Non-Compliance der Behandlung hoch. Da diese letztendlich mit einer höheren Gesamtmortalität verbunden ist, sind Strategien zur Verbesserung des Selbstmanagementverhaltens für ein optimales klinisches Ergebnis von entscheidender Bedeutung. Patienten mit CNI bilden organisierte Überzeugungen hinsichtlich ihrer Krankheit und Behandlung. Diese Wahrnehmungen beeinflussen die Bewältigungsstrategien, die eine Person zur Bewältigung ihrer Krankheit einsetzt, und können als Prädiktor für ihre Bereitschaft dienen, sich auf Selbstmanagementverhalten einzulassen.7
PRO: Angesichts der chronischen Natur der CNI/ESRD, des häufigen Zusammenhangs mit psychosozialen Störungen und der signifikanten Symptombelastung ist vor allem die subjektive Patientenerfahrung der Schlüssel zum Verständnis der tatsächlichen Auswirkungen von CNI/ESRD auf das Leben des Patienten. Sogenannte PRO („patient-reported outcomes“) sind wichtige Instrumente, mit denen die patientenzentrierte Versorgung und das Engagement der Patienten bei der komplexen Behandlung von Patienten mit CNI/ESRD unterstützt werden können. Sie können als Messungen jedes Aspekts des Gesundheitszustands eines Patienten definiert werden, der direkt vom Patienten ausgeht, ohne dass die Reaktion eines Untersuchers interpretiert wird.
Die routinemäßige Erfassung und die Verwendung von Patientenberichten in dieser Form in der klinischen Praxis können die Qualität der Versorgung und der Ergebnisse verbessern und nützliche Daten liefern, um die Krankheit aus individueller und bevölkerungsbezogener Sicht zu verstehen.8, 9
Fazit: Die Bedeutung einer systematischen Bewertung der Beeinträchtigungen der gesundheitsbezogenen Lebensqualität sollte auch in Zukunft nicht außer Acht gelassen werden, um Patienten mit CNI/ESRD eine umfassende Behandlung, sowohl physisch als auch psychisch, anbieten zu können. Neben den biologischen Ergebnissen sollte auch die persönliche Wahrnehmung der Lebensqualität der Patienten untersucht werden, um den Gesundheitsstatus richtig einschätzen und die Therapie dementsprechend anpassen zu können.
- McKercher CM et al., BMC Nephrology 2013; 14:83
- Finkelstein FO et al., Kidney International 2009; 76:946–952
- Tsai Y et al., Am J Kidney Dis 2012; 60(1):54–61
- McKercher C et al., Nephrology 2013; 18:585–591
- Zalai D et al., Seminars in Dialysis 2012; 25(4):428–438
- Krespi MR, Seminars in Dialysis 2018; 31:65–71
- Clarke AL et al., Clinical Kidney Journal 2016; 9(3):494–502
- Tang E et al., Front Med 2018; 4:254
- Tong A et al., Trials 2015; 16:364