Akute Kopfschmerzen: mehr als „nur“ Migräne? – Die unterschätzte Gefahr der Differenzialdiagnosen
Fall 1
Patientensituation: Wir berichten von einer 20-jährigen Patientin, die als Kellnerin im Ausland arbeitet und an einem Mittwochabend nach Hause sozusagen auf „Heimatbesuch“ kommt. Bereits da klagt sie ihrer Mutter gegenüber über diffuse Kopfschmerzen, diese sind aber anscheinend nicht so intensiv, denn sie kann sich problemlos mit ihren Freunden treffen, worauf sie sich sehr gefreut hat. Auch am nächsten Tag klagt die junge Frau immer wieder über Kopfschmerzen, eine ärztliche Konsultation erschien aber weder der jungen Frau als auch ihrer Mutter notwendig. Samstagmorgens ist sie nicht mehr in der Lage, ihr Bett zu verlassen. Sie gibt vor allem massive Schmerzen im Bereich des linken Ohres an, der Kopfschmerz ist jedoch ebenfalls nahezu unerträglich. Fieber hatte sie zu keinem Zeitpunkt. Als samstagmittags die Mutter nochmals nach ihrer Tochter sieht, wirkte diese eher apathisch, den Aufforderungen, sich aufzusetzen, um etwas zu trinken, kann sie nicht mehr nachkommen. Die Mutter berichtet, die Tochter habe zunehmend inadäquat reagiert und wurde weniger kontaktfähig. Erst dann erfolgte die Verständigung des Hausarztes, der die 20-Jährige umgehend ins nächstgelegene Krankenhaus einliefern ließ.
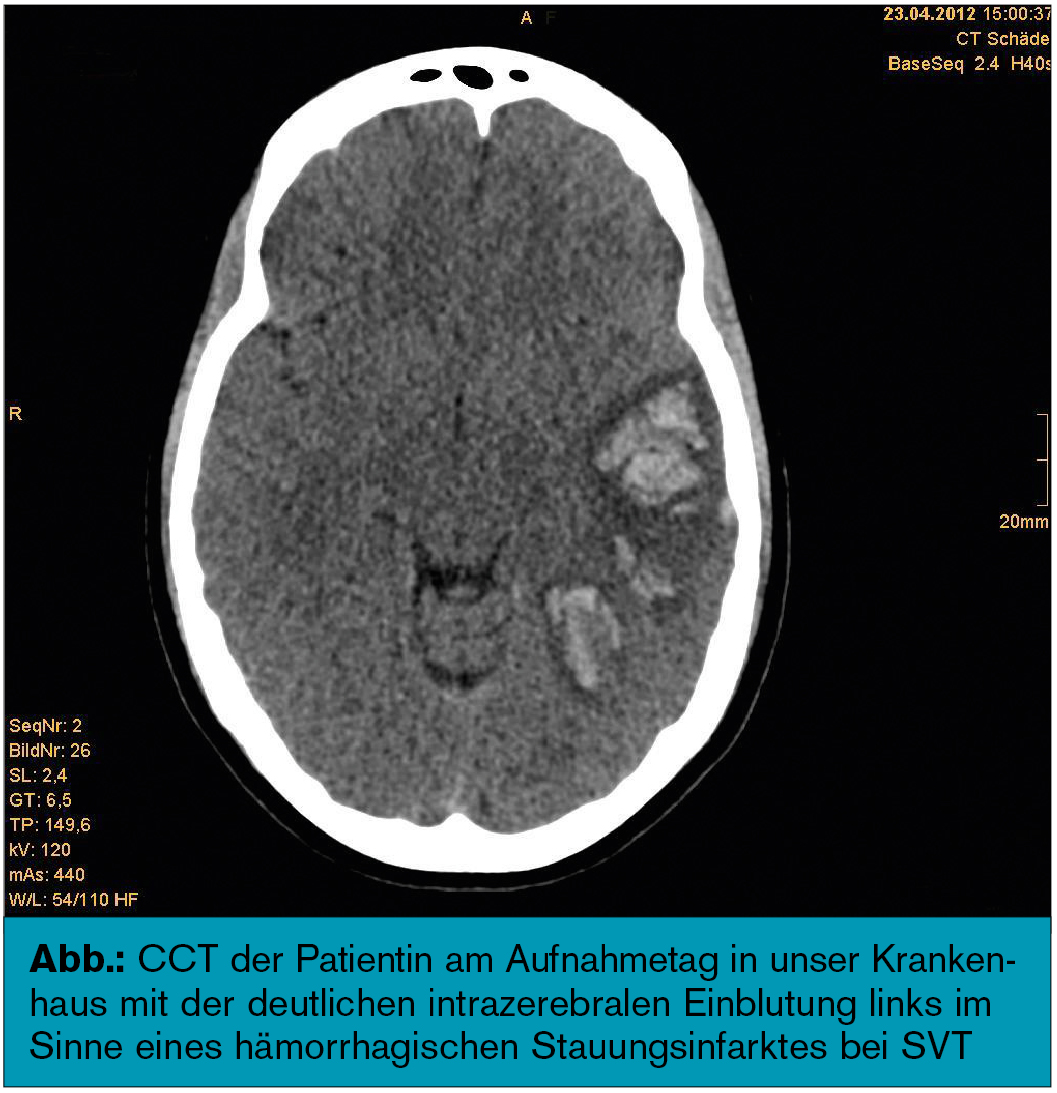
Diagnose: In einem akut durchgeführten zerebralen CT zeigte sich nebenstehendes Bild (Abb.) einer Sinusvenenthrombose mit eingeblutetem Stauungsinfarkt.
Therapie: Es erfolgte rasch die Einleitung einer intravenösen Voll-Heparinisierung. Am Folgetag wurde die Patientin aufgrund der zunehmenden klinischen Verschlechterung intubiert und kontrolliert beatmet zu uns als nächstgelegenem Schwerpunkt-Krankenhaus transportiert. Nach Kontroll-CCT und interdisziplinärer Besprechung mit der Neurochirurgie erfolgte die Installation einer ICP-Sonde zur Überwachung des Hirndrucks, da die Patientin in analgosediertem Zustand neurologisch nicht mehr beurteilbar war. Die Patientin wurde an der neurochirurgischen Intensivstation aufgenommen. Da es zu deutlichem Anstieg der gemessenen ICP-Werte auf bis zu 40 mmHg bei Pflegemaßnahmen und Lagerungen etc. trotz Sedierung gekommen ist, wurde primär die Sedierung im Sinne einer Vertiefung verändert, jedoch musste im Verlauf eine Entlastungskraniektomie durchgeführt werden. Postoperativ wurde die Patientin an die neurologische Intensivstation übernommen. Nach Sanierung einer schweren Pneumonie gelang es, die Patientin von der Beatmungsmaschine zu entwöhnen, die passagere Anlage eines Tracheostomas war dennoch notwendig. Die Patientin, die aktuell noch in unserem Krankenhaus, Rehabilitation Stufe B, stationär ist, wurde zunehmend kontaktfähig, begann eigenständig zu essen und zeigte sowohl ein Sprachverständnis, wenn auch nicht vollständig, sowie eine expressive Sprachäußerung, jedoch verzögert und nicht flüssig. Willkürbewegungen aller vier Extremitäten sind ebenfalls bereits vorhanden und es zeigte sich nahezu täglich ein weiterer Fortschritt in der Rehabilitation.
Die Patientin hatte als Risikofaktoren geringen Nikotinkonsum und die Einnahme der Anti-Baby-Pille, das Thrombophilie-Screening war negativ.
Fall 2
Patientensituation: Ein weiterer rezenter Fall handelt ebenfalls von einer Patientin, die als 38-Jährige wegen therapierefraktärer Kopfschmerzen, die sie so auch noch nie erlebt hatte, den Hausarzt ihres Lebensgefährten, der in einem anderen Bundesland wohnt, aufsuchte. Ohne jegliche weitere Diagnostik erhielt die Patientin eine intravenöse analgetische Therapie, der Therapieerfolg blieb jedoch aus. Nachdem sie erneut innerhalb von 2 Tagen vorstellig wurde, überwies sie der Hausarzt in das nächste Krankenhaus. Doch auch dort erfolgte keinerlei bildgebende Diagnostik, die Patientin wurde mit den gleichen Schmerzen und zusätzlich bereits aufgetretener Lichtempfindlichkeit sowie Erbrechen im Sinne einer meningealen Reizung mit der Verdachtsdiagnose „Migräne“ nach Hause geschickt.
Erst am vierten Beschwerdetag wurde die bereits sehr schmerzgeplagte und mittlerweile etwas verzweifelte junge Frau in unserem Krankenhaus vorstellig.
Diagnose: Es erfolgte akut die Zuweisung zum CCT inklusiver venöser Angiographie und es erfolgte die Zuordnung der Kopfschmerzen: Auch hier handelte es sich um eine Sinusvenenthrombose mit bereits kleinem Stauungsinfarkt. Es erfolgte die Aufnahme der Patientin an die neurologische Intensivstation.
Therapie: Bei initial auffälligen stereotypen Dysphasien erfolgte unter dem Verdacht einfach fokaler epileptischer Anfälle der Beginn einer antikonvulsiven Therapie. Im ergänzend durchgeführten EEG zeigte sich ein eindeutiger Herdnachweis. Die Patientin wurde nach 10-tägiger intravenöser Vollheparinisierung auf eine orale Antikoagulation mit Marcoumar® umgestellt und konnte bereits nach 2 Wochen Spitalsaufenthalt wieder nach Hause entlassen werden. Erst später entwickelte sie passager auftretende Doppelbilder. Im augenfachärztlichen Befund zeigten sich Stauungspapillen beidseits, ein zerebrales MRT ergab einen rückläufigen Befund der kleinen intrazerebralen Hämorrhagie. Die Doppelbilder traten überwiegend bei Lageänderung auf, sodass hier eine Assoziation zu Hirndruckanstiegen, wie sie physiologischerweise bei jedem auftreten, hergestellt werden kann. Eine therapeutische Konsequenz musste nicht gezogen werden, die Patientin bleibt in ambulanter, jedoch engmaschiger Kontrolle. Die Ursache der Sinusvenenthrombosen (SVT) bei dieser Patientin bleibt trotz ausführlicher Abklärung unklar.
Kopfschmerzen und Sinusvenenthrombosen
Kopfschmerzen sind das Leitsymptom zur Diagnose von SVT: Von bis zu 90 % der Patienten wird ein neu aufgetretener Kopfschmerz, der sowohl in der Qualität und Heftigkeit von vorbestehenden Kopfschmerzen deutlich abweicht, berichtet. 2–10 % aller Patienten mit einer SVT beklagen als dominantes Symptom einen Donnerschlagkopfschmerz.
In der überwiegenden Zahl der Fälle präsentiert sich der Kopfschmerz eher subakut mit fluktuierender Intensität mit Verstärkung des Schmerzes vor allem durch Steigerung des intrazerebralen Drucks, welcher z. B. während Husten oder Niesen entsteht. Patienten, die als einziges Symptom einen Donnerschlagkopfschmerz beklagen, sind klinisch von einer subarachnoidalen Blutung (SAB) nicht zu unterscheiden.
Zusätzlich wegweisend ist häufig das Auftreten von fokalen neurologischen Ausfällen, wobei hier im Besonderen fokale epileptische Anfälle mit nachfolgender Todd’scher Parese zu nennen sind.
Bei Vorhandensein fokaler neurologischer Defizite finden sich in über 90 % pathologische Befunde im CCT nach Kontrastmittelgabe, wie zum Beispiel (venöse) Infarkte, ein hyperdenser venöser Sinus oder atypisch gelegene Blutungen. Die Standardmethode zum Nachwies einer SVT ist die kernspintomografische Angiografie, die nur mehr in Ausnahmefällen von einer DSA ergänzt werden muss.
Die SVT kann in jedem Lebensalter vorkommen mit einem Maximum in der 3. Lebensdekade, sodass es sich bei diesem Krankheitsbild um eher jüngere Patienten handelt. Die Inzidenz beträgt 1/100.000 pro Jahr mit einem Überwiegen des weiblichen Geschlechts. Prädisponierende Faktoren sind die Einnahme oraler Kontrazeptiva und natürlich – wie bei jeder Thrombose im Körper – eine Thrombophilie. Komplikationen einer SVT können eingeblutete venöse Infarkte mit entsprechender Raumforderung sein und zur Hirndruckerhöhung beitragen.
Zusammenfassend ist daher zu sagen, dass der neu aufgetretene Kopfschmerz oder einer, der in seiner Qualität und Intensität anders als gewohnt ist, immer einer genauen Diagnostik zugeführt werden muss. Die Erstmanifestation einer Migräne oder eines Spannungskopfschmerzes sollte nach den Richtlinien der internationalen Klassifikation, nach der bei einer Migräne zum Beispiel mindestens fünf Attacken die Kriterien einer Migräne erfüllen müssen, nie beim ersten Auftreten eines suspekten Kopfschmerzes diagnostiziert werden, sondern kann höchstens eine Verdachtsdiagnose sein. Die genaue Abklärung muss daher bei einem Facharzt für Neurologie, im akuten Fall an einer neurologischen Abteilung inklusive ausführlicher Anamnese, klinisch-neurologischer Untersuchung und zerebraler Bildgebung, als Goldstandard gilt das zerebrale MRT und die MR-Angiografie, erfolgen.
Therapeutisch ist die intravenöse Heparinisierung mit dem Erreichen der 2- bis 2,5-fachen PTT im Bezug zur Ausgangs-PTT die Therapie der Wahl. Eine bereits aufgetretene Stauungsblutung stellt hier keine Kontraindikation dar, wobei auch eine PTT zwischen 80–100 Sekunden ohne Bezug zur individuellen Ausgangs-PTT angestrebt werden kann.
Diese Voll-Heparinisierung wird für 10–14 Tage durchgeführt, anschließend erfolgt eine orale Antikoagulation für 3–6 Monate, wenn nicht eine lebenslange Blutverdünnung aufgrund der festgestellten Gerinnungsstörung notwendig ist.
Bezüglich einer dauerhaften antikonvulsiven Therapie ist zu sagen, dass vor allem die Tatsache eines Stauungsinfarkts mit Vorhandensein von intrazerebralem Blut ein starker Prädiktor für das Risiko einer Residualepilepsie ist.
Steigender Hirndruck kann die Notwendigkeit antiödematöser Maßnahmen bedingen, wie zum Beispiel Oberkörperhochlagerung auf 30°, moderate Hyperventilation bei beatmeten Patienten bis zum Erreichen eines pCO2-Werts zwischen 30 –35 mmHg oder das intravenöse Verabreichen osmotisch wirksamer Substanzen. In den seltensten Fällen ist eine Entlastungskraniektomie wie bei einer unserer Patienten notwendig und indiziert und sollte nur bei drohender Gefahr der transtentoriellen Einklemmung in spezialisierten Zentren durchgeführt werden.
Die Prognose der SVT ist in 80 % der Fälle günstig. Faktoren für eine eher ungünstige Prognose sind männliches Geschlecht, Stauungsblutung, höheres Lebensalter, ZNS-Infektionen, Neoplasmen und/oder Thrombose der inneren Hirnvenen und des Sinus transversus.