Diagnostik bei Kindern mit Blutungsneigung
Physiologie der Gerinnung
Die Blutgerinnung funktioniert über ein komplexes System aus Endothel, Thrombozyten und Gerinnungsfaktoren. Ziel ist die Blutstillung bei Gefäßverletzungen unter Vermeidung von intravaskulären Thrombosen. Dafür ist ein Gleichgewicht zwischen Gerinnungsfaktoren und Thrombozyten einerseits und Gerinnungsinhibitoren und fibrinolytischem System andererseits erforderlich (hämostatische Balance). Bei Imbalancen erhöht sich das Risiko für Blutungen oder Thrombosen.
Gerinnungsstörung mit Blutungsneigung im Kindesalter
Es werden angeborene und erworbene Störungen der Hämostase unterschieden, wobei im Kindesalter eher angeborene Gerinnungsstörungen eine Rolle spielen. Hämorrhagische Diathesen entstehen durch eine Funktionsstörung der primären Hämostase (Thrombozytopenie, Thrombozytopathie) oder der plasmatischen Gerinnung (Koagulopathie).
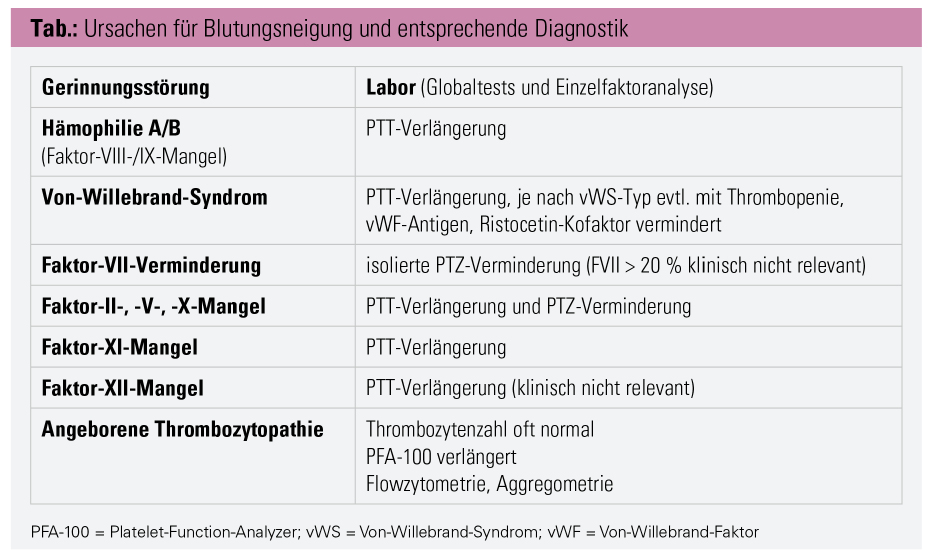
Angeborene plasmatische Gerinnungsstörungen: Die häufigsten angeborenen Koagulopathien sind die Hämophilie A oder B (Faktor-VIII- oder -IX-Mangel) und das Von-Willebrand-Syndrom (vWS).
Bei der schweren Hämophilie entwickeln ca. 10 % der Patienten bereits im Neugeborenenalter Blutungen, während die meisten betroffenen Kinder erst gegen Ende des 1. Lebensjahres symptomatisch werden (Blutungen in Gelenken, Muskeln oder Weichteilen). Die gefürchtete Hirnblutung ist selten, tritt aber etwa 20–50-mal häufiger als bei Kindern ohne Hämophilie auf. Die etablierte Therapie der schweren Hämophilie ist eine regelmäßige Faktorprophylaxe. Das häufigere vWS findet sich überwiegend in milder Form und führt zu Haut- und Schleimhautblutungen (Epistaxis, Zahnfleischblutungen und Menorrhagien). Die anderen seltenen angeborenen Gerinnungsfaktormängel finden sich in unterschiedlicher Ausprägung. Der schwere Faktor-XIII-Mangel oder die Afibrinogenämie können schon im Neugeborenenalter symptomatisch werden.
Angeborene thrombozytäre Gerinnungsstörungen: Die wichtigsten, wenn auch seltenen Thrombozytenfunktionsstörungen sind die Glanzmann-Thrombozytopathie und das Bernard-Soulier-Syndrom. Je nach Schweregrad entwickeln die Patienten schon früh vermehrt Hämatome, Petechien und Schleimhautblutungen (Epistaxis, Mundschleimhautblutungen).
Neben der wichtigen Blutungsanamnese sind hier, bei meist normaler Thrombozytenzahl, Thrombozytenfunktionstests notwendig (Platelet-Function-Analyzer als Screeningtest, Flowzytometrie und Aggregometrie für die Diagnosestellung).
Die angeführten Gerinnungsstörungen und die entsprechende Diagnostik sind in der Tabelle aufgeführt.
Erworbene Gerinnungsstörungen: Die häufigste pädiatrische hämostatische Störung ist eine Thrombozytopenie, meist mild, infektbedingt und transient.
Die häufigste Ursache der Thrombozytopenie im Kindesalter ist die akute Immunthrombozytopenie (ITP): Bei sonst gesunden Kindern kommt es im Kleinkind- oder Vorschulalter nach Infekten zur Bildung von Antikörpern, die mit Thrombozyten kreuzreagieren. Typisch ist ein akuter Beginn mit Haut- und Schleimhautblutungen, selten mit inneren Blutungen. Die Krankheit verläuft transient und selbstlimitiert. Bei Adoleszenten handelt es sich häufiger um eine chronische ITP, die isoliert auftreten oder Teil (Erstmanifestation) einer autoimmunologischen Systemerkrankung sein kann, z. B. systemischer Lupus erythematodes.
Bei jeder Thrombozytopenie muss eine Thrombozytenproduktionsstörung aufgrund einer akuten Leukämie oder aplastischen Anämie ausgeschlossen werden (Anämie, Knochen-, Gelenk- und Bauchschmerzen, Infektanfälligkeit).
Die disseminierte intravasale Gerinnung als lebensbedrohliche akute Blutungsstörung betrifft alle Mechanismen der Blutstillung und kann im Rahmen einer Sepsis (z. B. Meningokokken) auftreten. Durch bakterielle Endotoxine kommt es zur systemischen Aktivierung und zum Verbrauch von Thrombozyten und Gerinnungsfaktoren. Die Folge sind Mikrogefäßthromben mit Organversagen (Hautnekrosen, Schockniere, Schocklunge) und profuse Blutungen.
Diagnostik
Wichtigster Bestandteil der Abklärung auf eine Blutungsneigung ist eine gründliche Blutungsanamnese mit einem standardisierten Fragebogen.1, 2 Daraus ergibt sich eine differenzierte Gerinnungslabordiagnostik. Zur Interpretation von Gerinnungsbefunden im Kindesalter sind altersabhängige Referenzwerte zu beachten.3
Eine Abklärung kann einerseits bei klinischem Verdacht auf eine Blutungsneigung (akut oder chronisch, positive Familienanamnese) oder als präoperatives Screening erfolgen. Ein präoperatives Laborscreening wird in Konsensusstatements nicht mehr empfohlen, da Gerinnungsglobaltests für das Abschätzen des Blutungsrisikos nicht zuverlässig sind.4, 5 Trotzdem erfolgt vielerorts noch ein präoperatives Screening mittels Globaltests, weshalb eine aPTT-(Aktivierte-partielle-Thromboplastinzeit-)Verlängerung oder PTZ-(Prothrombinzeit-)Verminderung die häufigsten Zuweisungsgründe an eine Gerinnungsambulanz sind (Tab.).6
Differenzialdiagnosen der aPTT-Verlängerung: Die häufigste Ursache einer aPTT-Verlängerung ist das Lupusantikoagulans (LAK), bedingt durch postinfektiöse, kreuzreagierende Antikörper. Typischerweise findet sich eine LAK-assoziierte aPTT-Verlängerung bei unauffälliger Gerinnungsanamnese und normalen Gerinnungsfaktoren. Das meist passagere postinfektiöse LAK im Kindesalter führt nicht zu einer Blutungs- oder Thromboseneigung und ist daher nicht therapiebedürftig.7
Eine andere Ursache der aPTT-Verlängerung ist der angeborene Faktor-XII-Mangel. Dieser bedingt keine Blutungsneigung, führt aber bei den betroffenen Patienten zeitlebens zu einer aPTT-Verlängerung (und daher zu wiederholten aPTT-Messungen).8
Bei einer aPTT-Verlängerung muss auch bei positivem LAK eine Verminderung von Faktor VIII (Hämophilie A), IX (Hämophilie B), X (Hämophilie C) oder XI als blutungsrelevante Ursachen ausgeschlossen werden. Bei einer FVIII-Verminderung sollte zusätzlich das Von-Willebrand-Faktor-Antigen zum Ausschluss eines vWS untersucht werden.
Ursachen für eine PTZ-Verminderung: Die häufigste Ursache für eine verringerte PTZ ist eine niedrige Faktor-VII-Aktivität. Schon im Kindesalter muss zwischen einer erworbenen FVII-Verminderung (Hepatopathie, Sepsis, Therapie mit Vitamin-K-Antagonisten) und einem angeborenen FVII-Mangel unterschieden werden. Letzterer findet sich am häufigsten in milder Ausprägung und ist bis zu Werten von FVII 20 % nicht relevant. Im Gegensatz dazu ist der schwere FVII-Mangel (< 1 %) mit bereits neonatalen Blutungen assoziiert.9
PTT-Verlängerung und PTZ-Verminderung: Eine Auslenkung beider Globaltests findet sich bei einer Faktor-II-, -V- oder -X-Verminderung, die meist erworben sind (Vitamin-K-Mangel, Therapie mit Vitamin-K-Antagonisten oder Hepatopathie). Ganz selten sind angeborene Mangelzustände.
Zusammenfassung
Bei einer Blutungsneigung im Kindesalter muss zunächst eine angeborene Gerinnungsstörung ausgeschlossen werden. Grundlage der Diagnostik ist eine ausführliche und standardisierte Blutungsanamnese, gefolgt von einer gezielten Labordiagnostik. Bei der Interpretation der Befunde sind 1) altersabhängige Referenzwerte zu beachten und 2) müssen klinisch irrelevante Ursachen der aPTT-Verlängerung (postinfektiöses LAK, FXII-Verminderung) von relevanten Störungen (FVIII-, -IX- und -XI-Mangel, vWS) unterschieden werden. Bei Blutungsproblemen oder in der präoperativen Vorbereitung sollten die Diagnostik und Befunde mit Gerinnungsspezialisten besprochen werden.