ESC-Highlights beim akuten Koronarsyndrom – Neue Studien, neue Guidelines
Akutes Koronarsyndrom, STEMI und PCI
Die PROTECT-Studie ist die bislang größte und überhaupt erste prospektiv-randomisierte Studie zum Head-to-Head-Vergleich zweier beschichteter Stents, Cypher (Sirolimus) vs. Endeavor (Zotarolimus). Primärer Endpunkt war die Rate an Stentthrombosen nach einem Follow-up von 3 Jahren. Der Cypher-Stent schien im ersten Jahr besser abzuschneiden, danach kehrten sich die Kurven um und die Eventrate blieb unter Endeavor konstant niedriger, was mit unterschiedlichen antiproliferativen Eigenschaften erklärt wurde (Cypher gleicht mehr einem Bare-Metal-Stent). Der einzige „Schönheitsfehler“ besteht sozusagen darin, dass der Cypher-Stent mittlerweile nicht mehr am Markt ist, was uns zur Frage veranlasst hat, ob die medizinische Evaluierung (Langzeitdaten) mit der technischen Entwicklung Schritt halten kann, oder ob der technische Fortschritt schneller ist, als man Studiendaten generieren kann?
Eine Studie aus Frankreich, die Auswertung von 4 Registern, belegte exemplarisch, dass die (subakute) Infarktmortalität von STEMI-Patienten (30-Tage-Mortalität) seit dem Jahr 1995 markant, hier um relativ 68 % zurückgegangen ist, was vor allem auf den vermehrten Einsatz der Primär-PCI und die häufigere Verschreibung von Statinen innerhalb der ersten 48 h nach dem Infarkt zurückgeführt wurde. Gleichzeitig wurde eine Zunahme der Infarktrate bei Frauen im Alter unter 60 Jahren festgestellt. Die Frage an Professor Kurt Huber war, ob die Daten aus Frankreich mit Österreich vergleichbar sind.
Zum Thema sozioökonomischer Status und Rehabilitationsprogramme nach PCI war in einer schwedischen Studie interessant zu erfahren, dass sich zumindest ein Drittel der Infarktpatienten nach Stent-Implantation vollständig „wiederhergestellt“ sah und damit keine weiteren Rehabilitationsmaßnahmen mehr für erforderlich hielt.
In den neuen STEMI-Guidelines wurden ambitionierte Transportzeiten im Infarktnetzwerk festgeschrieben. Vorzugsweise sollte die primäre PCI innerhalb von 60 Minuten nach dem medizinischen Erstkontakt erfolgen, was für frische Infarkte entscheidend wäre. Eine Frage war, wie viele Patienten es innerhalb dieser Zeit ins Katheterlabor schaffen. Darüber hinaus wurde als Erfolg der neuen Stentgeneration die Minimaldauer der dualen Antiplättchentherapie nach DES auf 6 Monate verkürzt (früher: 6–12 Monate).
In der IABP-Schock-II-Studie wurde die intraaortale Ballongegenpulsation bei STEMI-Patienten im kardiogenen Schock untersucht, das Follow-up betrug 12 Monate, primärer Endpunkt war die 30-Tage-Mortalität. „Shock result in ballon pulsation study“ stand in den ESC-Congress-News, im Ergebnis gab es keinen Unterschied zum Beobachtungsarm. Die grundlegende Idee der Methode besteht darin, die diastolische Perfusion des ischämischen Myokards zu verbessern, gleichzeitig den versagenden linken Ventrikel systolisch zu entlasten und damit den myokardialen Sauerstoffverbrauch zu reduzieren. Der Einsatz beruhte bislang auf einem hohen Empfehlungsgrad (IB), wird aber zurückgestuft und ist laut Professor Kurt Huber als Routinemaßnahme obsolet. Während das Verfahren in Deutschland nicht erstattungsfähig und daher auch nicht sehr weit verbreitet ist, hätte man sich in einigen spezialisierte Zentren damit doch auf der sicheren Seite gefühlt in der Hoffnung, den Kreislauf der Patienten auf diese Weise eher stabilisieren zu können (vgl. Kommentar).
Akutes Koronarsyndrom, NSTEMI
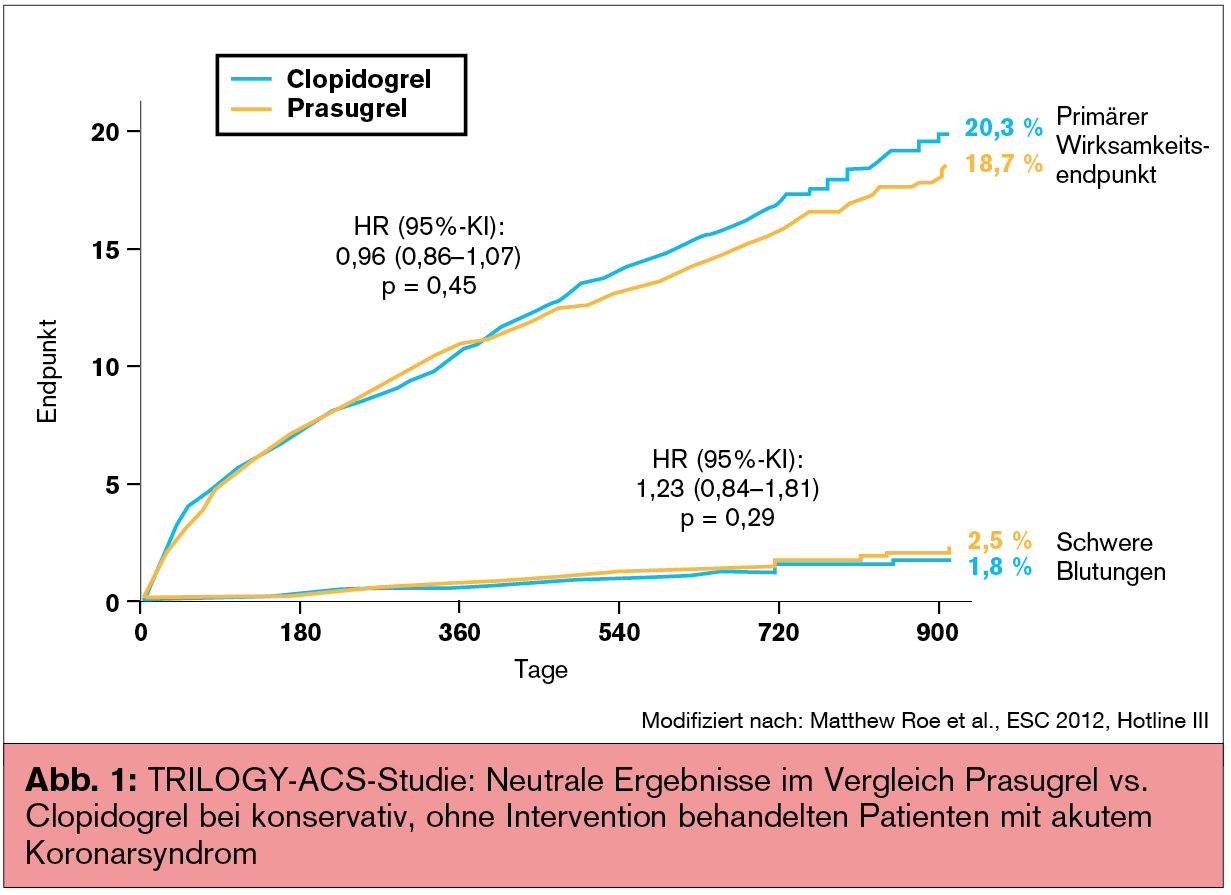
Eine der meistbeachteten Studien in den Hotline-Sitzungen war TRILOGY-ACS mit Prasugrel vs. Clopidogrel bei konservativ, ohne Intervention behandelten Patienten mit akutem Koronarsyndrom und dem Ergebnis, dass Prasugrel nach einem Follow-up von 2,5 Jahren ebenso sicher wie Clopidogrel, aber nicht wie erhofft signifikant besser ist. Vorgestellt wurden die Ergebnisse bei unter 75-jährigen Patienten, die als Minimum 6, als Maximum 30 Monate behandelt wurden (medianes Follow-up 17 Monate). Über 12 Monate verliefen die Kurven des primären Wirksamkeitsendpunkts (kardiovaskulärer Tod, Infarkt oder Schlaganfall) beider Therapiearme nahezu deckungsgleich. Gemessen über 30 Monate trat der primäre Endpunkt unter Prasugrel tendenziell bei weniger Patienten auf. D. h. potenzielle Vorteile für Prasugrel stellten sich ab dem zweiten Behandlungsjahr ein, es gab in dieser Hinsicht eine signifikante Interaktion mit der Behandlungsdauer. Darüber hinaus wurde am ESC festgehalten, dass unter Prasugrel signifikant weniger multiple ischämische Ereignisse auftraten, dass der primäre Endpunkt aber nur das erste ischämische Ereignis eines Patienten beinhaltet (ähnlich wie sich in der Therapie der Herzinsuffizienz im Endpunkt „Hospitalisierung wegen Herzinsuffizienz“ nur das erste Ereignis wiederfindet). Wenngleich schwere Blutungen häufiger auftraten als unter Clopidogrel, war das Risiko nicht signifikant erhöht. Die Fragen an Professor Huber konzentrierten sich auf den längeren Therapiezeitraum und mögliche Gründe für das unerwartete neutrale Abschneiden.
Eine weitere viel beachtete Hotline-Studie war WOEST, die untersuchte, ob bei Patienten unter oraler Antikoagulation (OAC, z. B. infolge Vorhofflimmerns), die gleichzeitig an einem akuten Koronarsyndrom leiden und für eine Intervention vorgesehen sind, ob bei diesen Patienten zusätzlich zur OAC und Clopidogrel auch Aspirin erforderlich ist. Daher wurde nach der Intervention ein Vitamin-K-Antagonist und Clopdidogrel einmal mit (Triple-Therapie) und einmal ohne Aspirin (duale Therapie) verabreicht. Der primäre Endpunkt war das Auftreten aller Blutungsereignisse, das Follow-up betrug 1 Jahr. Im Ergebnis gab es signifikant mehr Blutungen und eine höhere Gesamtmortalität unter Tripletherapie. Es wurde festgehalten, dass das Weglassen von Aspirin bei antikoagulierten Patienten mit akutem Koronarsyndrom das Blutungsrisiko halbiert, die Stentthromboserate nicht beeinflusst und die Mortalität verringert. Die naheliegende Frage war, was das für Aspirin und die derzeitige Praxis bedeutet. Man kann dazusagen, dass am ESC-Kongress der „pauschale“ Einsatz von Aspirin von den WOEST-Studienleitern heftig kritisiert wurde, während umgekehrt das Design der WOEST-Studie ebenfalls hinterfragenswert ist (vgl. Kommentar).
Klappenintervention bei Aortenstenose
Im deutschen Aortenklappenregister GARY wurden Patienten mit schwerer Aortenstenose einer transaortalen Klappenintervention, TAVI, unterzogen und die Ergebnisse mit dem chirurgischen Aortenklappenersatz verglichen. TAVI-Patienten hatten eine schlechtere Ausgangslage, waren älter, kränker und hatten ein höheres Operationsrisiko. Im Fazit wurde festgehalten, dass die TAVI-assoziierte Mortalität (30 Tage) abhängig von der Methode (transfemoral, transapikal) höher war als unter Chirurgie, wobei der Unterschied auch davon abhing, ob im chirurgischen Setting gleichzeitig eine koronare Bypassoperation (CABG) durchgeführt wurde oder nicht: Wenn ja, war der Mortalitätsunterschied mit der transfemoralen TAVI-Methode am geringsten. Als weiteres Ergebnis hat sich der Euroscore offenbar als schlechter Prädiktor für die Spitalssterblichkeit erwiesen, sodass ein neuer Score erarbeitet wurde, der German Aortic Valve Disease Score („AKL-Score“). Laut Professor Huber wäre der Euroscore ein schlechter Prädiktor sowohl für das chirurgische als auch das interventionelle Outcome und die Ergebnis oft besser als prognostiziert. Sodass trotz derzeit fehlender klarer Empfehlung der in den letzten 20 Jahren etablierte Euroscore zugunsten validerer Parameter in den Hintergrund treten wird.