Hepatozelluläres Karzinom: neue Leitlinien der Europäischen Lebergesellschaft
Im April 2018 wurde nach sechs Jahren eine neue Version der klinischen Praxisleitlinien der Europäischen Lebergesellschaft (EASL) veröffentlicht.1 Diese Leitlinien beschreiben viele Teilaspekte im Management des hepatozellulären Karzinoms (HCC), wobei vor allen Dingen im Bereich der medikamentösen Therapie ein großer Schritt vorwärts in den letzten sechs Jahren gelang.
Im Bereich der Überwachung von Risikopatienten sowie der Diagnostik des hepatozellulären Karzinoms stellt die neue Leitlinie mehr eine Evolution als eine Revolution im Vergleich zur alten Leitlinie aus dem Jahr 2012 dar. Hier darf ich Ihnen einen Überblick über den aktuellen leitlinienkonformen Stand geben.
Definition der Risikogruppen für die Entwicklung eines HCC: Grundsätzlich stellen alle chronischen Lebererkrankungen mit fortgeschrittener Fibrose bzw. Leberzirrhose eine Risikogruppe für die Entwicklung eines hepatozellulären Karzinoms dar. Dabei ist es grundsätzlich so, dass je fortgeschrittener die Zirrhose und je höher die entzündliche Aktivität einer Lebererkrankung sind, desto höher ist das Risiko, ein HCC zu entwickeln. Als grober Anhaltspunkt kann gelten, dass bei Vorliegen einer Leberzirrhose und aktiver Lebererkrankung (z. B. einer nichtgeheilten oder kontrollierten Virushepatitis) ein jährliches Risiko zur Entwicklung eines HCC von ca. 3 % besteht.
Die EASL-Empfehlungen sehen deshalb eine starke Empfehlung für die Verbesserung der Implementierung von Screeningprogrammen für Risikopopulationen vor. Durch solche Programme, die ein unbedingtes Ziel für die öffentliche Gesundheit sein sollten, soll sowohl die leberkrebs- als auch die leberassoziierte Mortalität dieser Patienten reduziert werden. Alle Patienten mit einem hohen Risiko zur Entwicklung eines HCC sollten in solche Programme eingeschleust werden. Regierungen sollten – sowohl über ihre Gesundheitspolitik als auch über ihre Forschungsagenturen – diesem Bedarf entgegenkommen.
Überwachungsprogramme für das HCC: Wie soll das gemacht werden? Es gilt als allgemein akzeptiert, dass die Entwicklung eines HCC ein schrittweises Fortschreiten vom simplen Regeneratknoten, über den dysplastischen Knoten bis zum kleinen und großen hepatozellulären Karzinom darstellt. Diese schrittweise maligne Transformation geht in vielen Fällen zugleich mit einem Größenwachstum des Herdes einher, was zugleich zu einem geänderten Anfärbeverhalten in den Schnittbildverfahren (CT oder MR der Leber) führt. Dies wiederum ermöglicht es, dass anhand von Größenprogression und verändertem Anfärbeverhalten eine Überwachung von Patienten mit Leberzirrhose und eine frühzeitige Diagnosestellung im Rahmen dieser Überwachungsprogramme möglich sind. Es konnte inzwischen auch gezeigt werden, dass sich trotz adäquater Information lediglich 27 % von über 1.000 Patienten mit Hepatitis-C-assoziierter Leberzirrhose diesem regelmäßigen Ultraschalluntersuchungsprogramm tatsächlich unterzogen haben.2
Allgemein akzeptiert ist, dass die richtige Modalität für die Überwachungsuntersuchung der Ultraschall der Leber durch einen erfahrenen Untersucher darstellt. Die Frage, ob zusätzlich auch eine Blutuntersuchung des Alpha-Fetoproteins (AFP) durchgeführt werden soll, wurde lange Zeit heftig debattiert. Letztendlich konnte in einer Metaanalyse 2009 jedoch gut gezeigt werden, dass die zusätzliche Untersuchung des AFP zum Ultraschall in erster Linie die Kosten deutlich erhöht, jedoch zu einer vernachlässigbaren zusätzlichen Detektion von hepatozellulären Karzinomen führt.3
Welches ist das richtige Untersuchungsintervall für Überwachungsuntersuchungen bei Patienten mit Leberzirrhose? In einer retrospektiven Analyse der ITA.LI.CA-Kohorte konnte im Jahr 2010 unter Einbeziehung des Nachbeobachtungsintervalls und einer daher formal korrekteren Betrachtung ein signifikanter Überlebensvorteil für die Patienten gezeigt werden, die alle 6 Monate eine Ultraschalluntersuchung hatten, im Vergleich zu Patienten, die nur jährlich mittels Ultraschall untersucht wurden (p = 0,028).4 Außerdem konnten durch die kürzeren 6-Monats-Intervalle 5-mal mehr kleine HCC bis 2 cm Größe gefunden werden, und nur halb so viele Tumoren waren größer als 3 cm, verglichen mit den jährlichen Untersuchungsintervallen.
In einer französischen multizentrischen Untersuchung aus dem Jahr 2011 wurde in der Folge untersucht, ob eine Verkürzung der Untersuchungsintervalle auf alle 3 Monate, verglichen mit Ultraschalluntersuchungen alle 6 Monate, zu einer weiteren Verbesserung des Patientenüberlebens oder zu einer höheren Detektionsrate von Frühkarzinomen führen könnte. Allerdings konnte in dieser Studie sehr klar gezeigt werden, dass durch eine Verkürzung der Intervalle zwischen den Ultraschalluntersuchungen weder die Tumordetektionsrate insgesamt noch die Anzahl der entdeckten kleinen Tumoren verbessert werden konnte – und dass vor allen Dingen auch das Gesamtüberleben durch eine häufigere Untersuchungsfrequenz nicht positiv beeinflussbar ist, wohingegen die Kosten und der logistische Aufwand durch die 3-monatigen Ultraschalluntersuchungen deutlich zunehmen.
Die EASL-Praxisleitlinien empfehlen daher eine Ultraschallüberwachung bei allen Patienten mit einem erhöhten HCC-Risiko im 6-Monats-Intervall. Dies betrifft alle Patienten mit Leberzirrhose im Stadium Child-Pugh A und B sowie alle Patienten im Stadium Child-Pugh C, die auf eine Lebertransplantation warten. Darüber hinaus sollen auch nichtzirrhotische Hepatitis-B-Patienten mit mittlerem oder hohem Risiko (nach dem PAGE-B-Score für Kaukasier) sowie alle nichtzirrhotischen Patienten mit fortgeschrittener Leberfibrose F3, entsprechend ihrem individuellen Risiko, einem regelmäßigen Ultraschalluntersuchungsprogramm unterzogen werden.
Rezent konnte in einer französischen Studie bei Patienten mit Hepatitis-C-assoziierter Leberzirrhose gezeigt werden, dass die Adhärenz zu dem definierten 6-Monats-Intervall für die Ultraschalluntersuchung ebenfalls zu einer Verdopplung des Patientenüberlebens mit HCC führt; dies aufgrund der deutlich höheren Frühdetektionsraten sowie der damit assoziierten häufigeren kurativen Therapiemaßnahmen.5
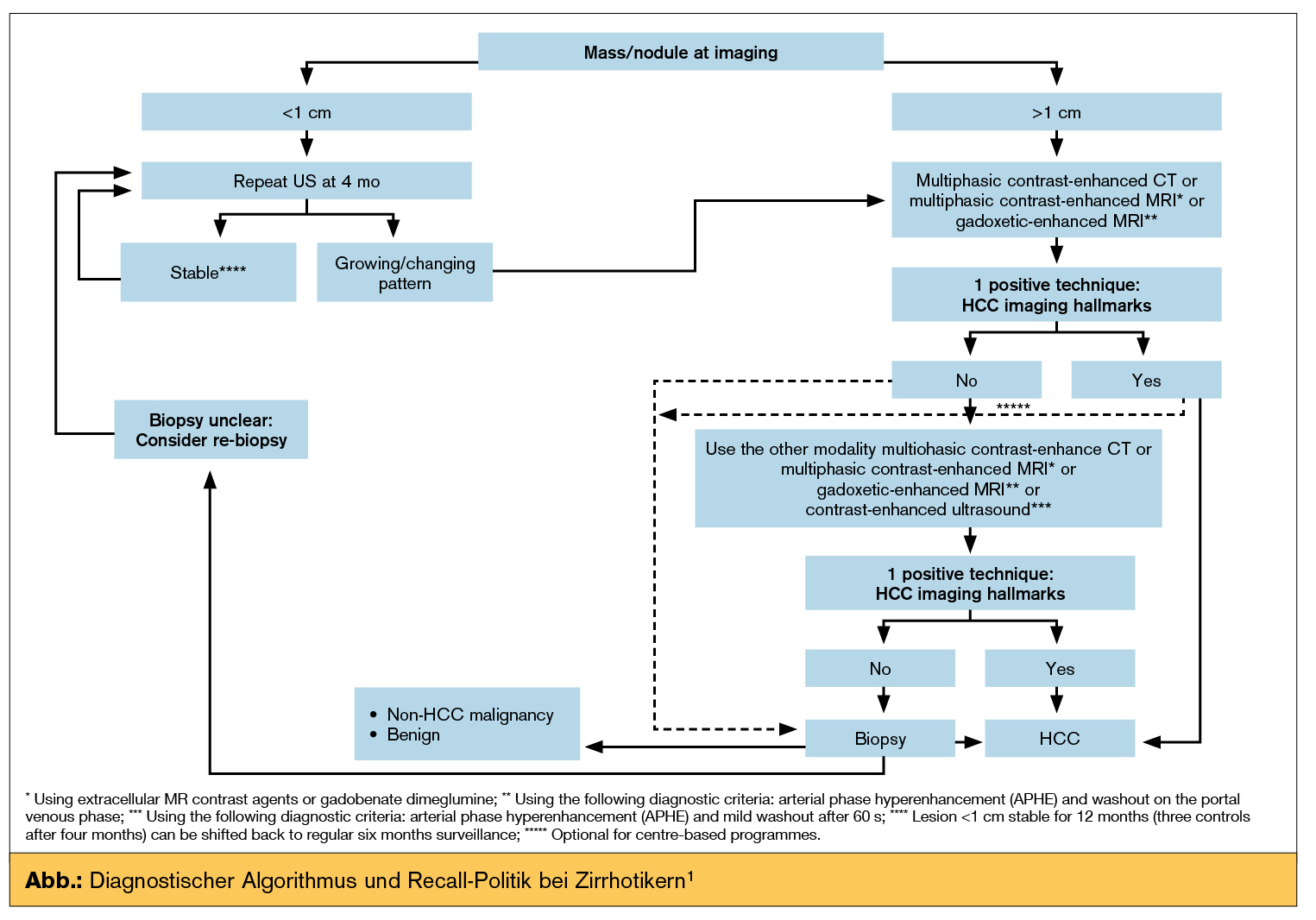
Diagnosealgorithmus für den Leberkrebs in Europa: Die EASL stellt in der aktuellen Leitlinie klar, dass die Diagnose des HCC grundsätzlich auf der Pathologie basiert. Allerdings können nichtinvasive Kriterien bei Patienten mit Leberzirrhose angewandt werden, da die speziellen Gefäßveränderungen im Rahmen der hepatischen Karzinogenese dies erlauben, solange eine hohe Vorteilswahrscheinlichkeit für das Vorliegen eines HCC gegeben ist. Deshalb sollte die Diagnose eines HCC-Zirrhotikers entweder auf nichtinvasiven Kriterien und/oder der Pathologie basieren. Bei nichtzirrhotischen Patienten muss die Diagnose eines HCC durch die Pathologie bestätigt werden, und die pathologische Diagnose eines HCC sollte an den internationalen Konsensusempfehlungen zur pathologischen Diagnose eines HCC orientiert sein, welche spezielle histologische und immunhistochemische Analysen erfordert.
Hinsichtlich der nichtinvasiven Diagnosekriterien hält die Praxisleitlinie fest, dass nichtinvasive Kriterien nur dann bei zirrhotischen Patienten angewandt werden, wenn der Herd zumindest 10 mm im Durchmesser hat und diagnostisch entweder auf einer multiphasischen CT oder einer dynamischen kontrastmittelverstärkten MRT basiert. Zudem wird mit hohem Empfehlungsgrad klar festgehalten, dass die FDG-PET nicht für die Frühdiagnose des HCC geeignet ist, da es eine hohe Rate von falsch negativen Befunden gibt.
Empfehlung für die Wiederholung von Untersuchungen: Bei Patienten mit hohem HCC-Risiko sollte die Entdeckung eines Knotens von < 1 cm Durchmesser im ersten Jahr durch weitere Ultraschalluntersuchungen nach vier oder weniger Monaten erfolgen. Sollte es innerhalb des ersten Jahres zu keinem Größenwachstum oder einem Wachstum neuer Knoten kommen, kann das Überwachungsintervall wieder auf 6 Monate erhöht werden. Bei zirrhotischen Patienten kann bei Herden > 1 cm die Diagnose eines HCC sowohl nichtinvasiv als auch durch Biopsie pathologisch bestätigt werden.
Eine wiederholte Biopsieentnahme ist dann empfohlen, wenn die histologischen Ergebnisse unklar oder die gesammelten Befunde diskordante Ergebnisse aufweisen, oder wenn es im Verlauf zu einem Größenwachstum oder einem veränderten Anfärbeverhalten in der Bildgebung kommt, diese jedoch immer noch nicht eindeutig diagnostisch für das Vorliegen eines HCC ist (Abb.).
Fazit
Insgesamt führen die EASL-Praxisleitlinien zur Diagnose und Überwachung eines HCC zu einer Klarstellung vieler bisher unklar definierten Bereiche, zu einer klaren Beschreibung der Risikopopulation sowie einer klaren Empfehlung für das ultraschallbasierte Überwachungsprogramm bei jedem Patienten mit Leberzirrhose. Zugleich kann die nichtinvasive Diagnose des HCC bei Patienten mit Leberzirrhose nun problemlos mit einer einzigen typischen positiven bildgebenden Methode bewerkstelligt werden. Die Leberbiopsie bleibt weiterhin der Goldstandard für die Diagnose in allen unklaren Fällen sowie in allen Fällen, bei denen sich der behandelnde Arzt durch die histologische Abklärung eine Verbesserung der therapierelevanten Information erwartet.