SERIE Lipidtherapie interdisziplinär: Lipidtherapie aus der Sicht der Leber
Adipositas erhöht das Herz-Kreislauf-Risiko, aber nicht jeder Adipöse entwickelt einen Herzinfarkt, einen Schlaganfall oder eine periphere arterielle Verschlusskrankheit. Der Grund dafür dürfte darin zu suchen sein, dass Gefäßkrankheiten stärker mit der Insulinresistenz oder dem metabolischen Syndrom assoziiert sind als mit der Körperfettmasse oder gar dem Body Mass Index (BMI).
Gefahrenquelle viszerales Fett
Zudem ist Fett auch nicht gleich Fett – entscheidend ist die Fettverteilung. Viszerales Fett ist deutlich besser mobilisierbar und dadurch im negativen Sinn stoffwechselaktiver als subkutanes Fett. Sinken die Insulinspiegel, dann kommt es auch unter Einfluss von Stresshormonen zu einer verstärkten Mobilisation von viszeralem Fett. Die Folge ist ein gesteigertes Fettangebot an die Leber, wodurch nicht nur das Risiko für Leberverfettung und hepatische Insulinresistenz steigt, sondern auch die Lipoproteinsynthese und die Glukoneogenese angekurbelt werden. Entsprechend entwickeln sich die kardiovaskulären Risikofaktoren: Der Nüchternblutzucker bzw. der postprandiale Blutzucker im oralen Glukosetoleranztest (OGTT) wie auch der Serumtriglyzeridspiegel steigen, während der HDL-Cholesterin-Spiegel sinkt. Darüber hinaus erhöht viel viszerales Fett den Blutdruck. Denn Fettgewebe kann Renin, Angiotensin und Aldosteron produzieren und steigert zudem über eine Rückkoppelung mit dem ZNS die zentrale Sympathikusaktivität.
Von NAFLD über NASH zum HCC
Aber nun zur Fettleber, die in zwei Varianten vorliegen kann. Die nicht-alkoholische Fettlebererkrankung (Non-Alcoholic Fatty Liver Disease – NAFLD) ist eine klinisch-histopathologisch definierte Erkrankung, die sich besonders bei Personen entwickelt, die beginnen, Gewicht zuzunehmen, und besonders auch bei jenen, deren Bauchumfang wächst. Es gibt aber durchaus auch schlanke Menschen, die aufgrund einer genetischen Disposition eine Fettleber entwickeln.
Die histologischen Veränderungen der NAFLD als einfache Steatose ohne Zeichen von Entzündung oder Fibrose ähneln jenen der alkoholinduzierten Lebererkrankungen. Die NAFLD kann aber auch in eine Steatose mit entzündlich-nekrotischer Komponente übergehen (nicht-alkoholische Steatohepatitis – NASH). Und diese ist die gefährlichere Form. Denn zu bis zu 20 % der Patienten mit NASH entwickeln eine Leberzirrhose. Die NASH ist auch eine der Hauptursachen der kryptogenen Zirrhose, die wiederum ein Risikofaktor für die Entwicklung eines hepatozellulären (HCC) ist.
Ein besonders hohes Risiko für die Entwicklung einer Fettleber haben Typ-2-Diabetiker. Bei ihnen liegt die Prävalenz der NAFLD/NASH bei 75 %. Bemerkenswerterweise sind bei diesen Patienten die Transaminasen (ALT, AST) oft nicht oder kaum erhöht. > Tab. 1 gibt einen Überblick über die Prävalenz NAFLD und ihrer Komplikationen in der Gesamtbevölkerung und bei Kindern.
Wann die Fettleber ein „Vorteil“ sein kann
Die geeigneten Maßnahmen gegen die Fettleber sind in > Tab. 2 zusammengefasst. Eine ganz entscheidende therapeutische Intervention bei Patienten mit NAFLD ist die Gewichtsreduktion. Und hier gibt es ein interessantes Phänomen: Die Fettleber bringt Menschen mit Insulinresistenzsyndrom bzw. metabolischem Syndrom einen „Vorteil“ gegenüber jenen ohne Fettleber. Denn bei ihnen greift die Gewichtsreduktion mehr.
Das Tübinger Lebensstil-Interventionsprogramm (TULIP) hat kürzlich gezeigt, dass die „gesunden Dicken“ von einer neunmonatigen Lebensstilumstellung nicht wesentlich profitierten. Bei den „kranken Dicken“ verringerten sich hingegen der Fettgehalt in der Leber und im Bauchbereich sowie die Insulinresis – tenz, die den Hauptbeitrag zur Stoffwechselerkrankung leistet. Die „kranken Dicken“ hatten allerdings bei geringerer Gesamtfettmasse weiterhin etwa doppelt so viel Fett in der Leber und im Bauch und waren immer noch annähernd doppelt so insulinresistent wie die „gesunden Dicken“.
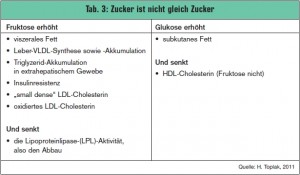
Zucker ist nicht gleich Zucker
Die Prinzipien einer ausgewogenen Ernährung pfeifen bereits die Spatzen von den Dächern. Nun folgt ein Aspekt, über den selten zu lesen ist: Wer abnehmen will, sollte nicht zu viel Obst essen. > Tab. 3 zeigt, warum: Fruktose hat mehrere gravierende negative Auswirkungen auf den Stoffwechsel, beginnend von einer Steigerung des viszeralen Fetts und der Synthese und Akkumulation von VLDL in der Leber, über die Steigerung der Insulinresistenz und der vermehrten Bildung von „small dense“ LDL-Cholesterin und oxidiertem LDL-Cholesterin. Es gilt also: Gemüse statt Obst. Ein weiterer wesentlicher Punkt bei der Ernährungsumstellung ist die Eiweißbilanzierung der Diät.
Medikamentöse Therapieoptionen
Medikamente können die Gewichtsabnahme nachweislich unterstützen und das metabolische Syndrom günstig beeinflussen. Mehrere Substanzen zur Gewichtsreduktion mussten allerdings aufgrund von Nebenwirkungen vom Markt genommen werden. Diskrete Stoffwechseleffekte hat der Fettresorptionshemmer Orlistat, der zu einer gewichtsunabhängigen LDL-C-Senkung um ca. 10 % führt. Neuere Hoffnungsträger sind Kombinationen wie Naltrexon/Buproprion und Topiramat/Phentermin.
Einen neuen, interessanten Ansatz liefern experimentelle Studien zum Cholesterin-Resorptionshemmer Ezetimib. Sie geben Hoffnung darauf, in Zukunft nicht nur das Leberfett, sondern auch die assoziierten Inflammationsparameter verringern und auch die Leberhistologie verbessern zu können. Ezetimib inhibiert das Niemann-Pick-C1-like-1-Protein (NPC1L1). NPC1L1 wird in Leber und Darm exprimiert und spielt eine entscheidende Rolle bei der Cholesterinresorption. Studien liefern Hinweise darauf, dass Ezetimib die hepatische Insulinsensitivität verbessert und die hepatische Inflammation und Lipidakkumulation verringert. Die NPC1L1-Hemmung könnte ersten Pilotstudien mit sehr kleinen Fallzahlen zufolge auch bei schlanken Patienten mit nichtalkoholischer Lebererkrankung eine Behandlungsoption darstellen. Dieser Ansatz in der Therapie der NAFDL verdient, weiterverfolgt zu werden.
FAZIT: Patienten mit Leberverfettung sind in erhöhtem Maß von Insulinresistenz bzw. meta – bolischem Syndrom betroffen. Zu hohe Energiezufuhr und ein zu hoher Zucker- und Fettgehalt der Nahrung begünstigen die Entstehung einer Fettleber. Die Stoffwechselsituation von adipösen Patienten mit Leberverfettung ist besser zu beeinflussen als jene von übergewichtigen Patienten ohne Leberverfettung. Es gilt, Gewicht und Körperfett zu reduzieren. Bei der Ernährungsumstellung ist auf eine Eiweißbilanzierung zu achten und das Faktum zu berücksichtigen, dass Fruktose zahlreiche ungünstige Effekte auf den Stoffwechsel hat. Obst sollte daher durch Gemüse ersetzt werden. Aus experimentellen Studien gibt es interessante Erkenntnisse zu Ezetimib, die darauf hinweisen, dass dieser Cholesterin-Resorptionshemmer möglicherweise die hepatische Insulinsensitivität verbessern und die hepatische Inflammation und Lipidakkumulation verringern kann.