Mounier-Kuhn-Syndrom – Rezidivierende Atemwegsinfekte auf dem Boden einer hochseltenen Erkrankung
Rezidivierende Atemwegsinfekte sind eine häufig gestellte Diagnose, vor allem zu der derzeit beginnenden kalten Jahreszeit. Diese können häufig mit obstruktiven Ventilationsstörungen einhergehen. Wenn solche jedoch auch im infektfreien Intervall weiterbestehen und anamnestisch keine Ursache für eine COPD gefunden werden kann sowie Asthma bronchiale bereits ausgeschlossen wurde, sollte man der Sache auf den Grund gehen.
Ein 53-jähriger Patient kommt an unsere Abteilung zur geplanten Bronchoskopie. Bezüglich der Beschwerdesymptomatik bestehen seit 2004 zunehmende Belastungsdyspnoe, wie zum Beispiel beim Stiegensteigen, mit der Erschöpfungsdauer von einer halben Minute. Zusätzlich leidet er unter vermehrter Schleimbildung sowie Rasseln im Kehlkopfbereich mit stressabhängiger Verschlechterung des Hustenreizes tagsüber. Beruflich ist unser Patient als Bauleiter tätig. Den Alkoholkonsum hatte er bereits vor einigen Jahren völlig eingestellt (Z. n. chronischem Nikotinabusus vom 14.–21. Lebensjahr). Ansonsten ernährt sich der Patient ausgewogen und gesund, bei gleichbleibendem Gewicht. In der Vorgeschichte sind seit der Kindheit rezidivierende Bronchitiden sowie in den letzten Jahren ein vermehrtes Auftreten von Bronchopneumonien zu erheben.
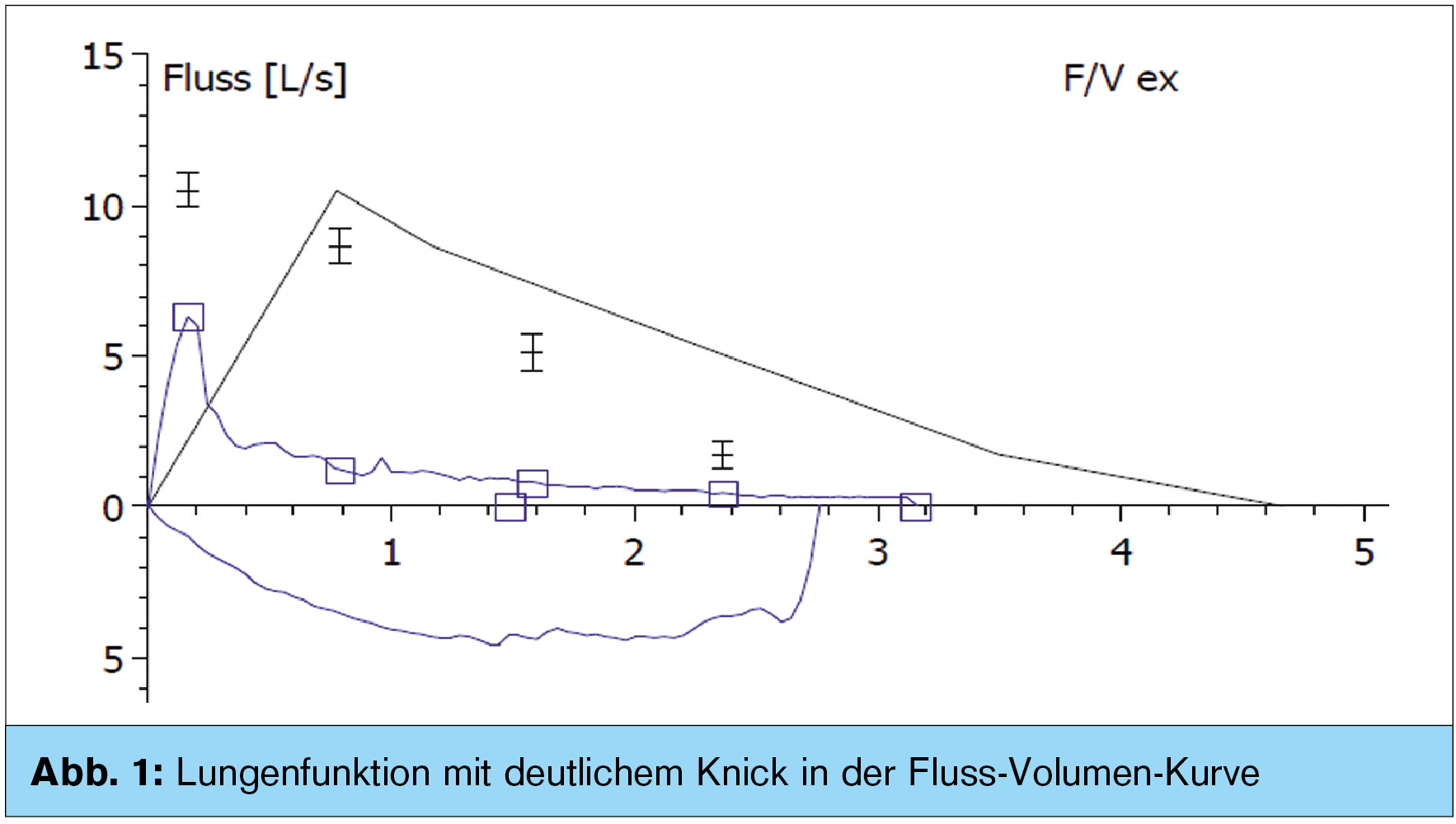
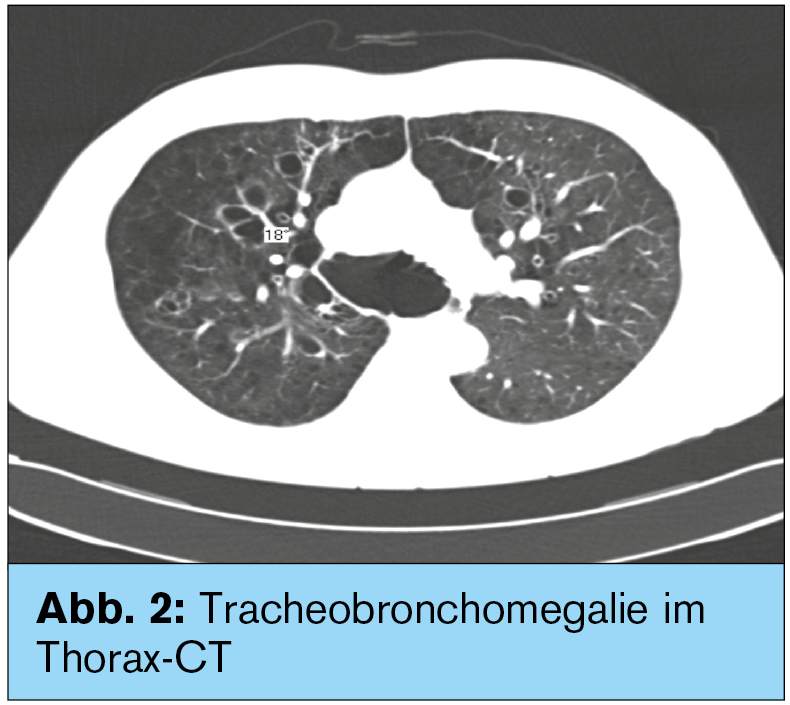
Befunde: Die Lungenfunktion zeigt eine hochgradig obstruktive Ventilationsstörung, wie bei COPD III bei einem FEV1 von 1,48 l und einem Sollwert von 3,84 l (38,6 %) (Abb. 1). Der Tiffeneau-Index liegt bei 46,88 %, deutlicher Knick in der Fluss-Volumen-Kurve. Im mitgebrachten CT-Thorax (Abb. 2) zeigt sich eine hochgradige Ausweitung von Trachea und Bronchien mit irregulärer Wandverdickung und einem maximalen Trachealdurchmesser unmittelbar vor der Bifurkation von 5,6 cm mit zystischer Dilatation sämtlicher Bronchien im Ober-, Mittel- und Unterlappen beidseits, multiplen Bronchiektasien mit Schleimimpaktierung und nachgeschalteter Minderbelüftung. Weiters findet sich ein paraseptal betontes, zum Teil bullöses Lungenemphysem. In der CO-Diffusion zeigt sich eine Einschränkung auf 62,8 % aufgrund eines Mangels an O2-Austauschfläche im Rahmen des Lungenemphysems.
Diagnose: Klinisch und funktionell entspricht die Erkrankung einem klassischen Mounier-Kuhn-Syndrom. Histologisch konnte die Erkrankung aufgrund der chronischen Entzündung im Knorpelgewebe nicht bestätigt, jedoch auch nicht ausgeschlossen werden.
Diskussion
Das Mounier-Kuhn-Syndrom wurde erstmals 1932 von Mounier-Kuhn beschrieben – in der Literatur sind bisher weniger als 100 Fälle erwähnt – und ist gekennzeichnet durch eine seltene deformierende Anomalie der Atemwege mit Instabilität der zentralen Bronchialanteile. Weiters kann sich histologisch eine Atrophie der elastischen Fasern und der glatten Muskulatur der Trachea und Hauptbronchien zeigen. Die Erkrankung betrifft bevorzugt Männer und wird meist in der 3.–4. Lebensdekade diagnostiziert.
In der Anamnese sind – wie teilweise auch oben beschrieben – chronischer Husten, Atemnot, Hämoptysen sowie rezidivierende Atemwegsinfekte zu erheben. Radiologisch wird eine Tracheobronchomegalie bei einem Durchmesser der Trachea koronar > 25 mm bei Männern und > 21 mm bei Frauen sowie sagittal > 27 mm bei Männern und > 21 mm bei Frauen mit zusätzlich möglich bronchiektatischen Veränderungen sowie Lungenemphysem dargestellt. Der durchschnittliche Durchmesser der Trachea beträgt bei Männern 19,5 mm, bei Frauen 17,5 mm.
Man unterscheidet drei Typen des Mounier-Kuhn-Syndroms:
- Typ I: symmetrische Erweiterung der Trachea und Hauptbronchien
- Typ II: exzentrische Erweiterung der Trachea und Hauptbronchien
- Typ III: auch die distalen Atemwege sind betroffen
Der Verlauf der Erkrankung ist progredient und bringt keine Heilung mit sich. Dennoch können physiotherapeutische Maßnahmen zur Sekretmobilisation (z. B. Cornet, Flutter) zu einer Verbesserung der Situation beitragen. Auch mit der Implantation eines Trachealstents haben wir bei einem weiteren Fall an unserer Abteilung gute Erfahrungen gemacht. Die Lungentransplantation ist ebenfalls eine therapeutische Option. Eine Grippe- und Pneumokokkenschutzimpfung sowie eine Behandlung mit unspezifischen Immunstimulantien sind empfehlenswert. Auf Nikotin muss unbedingt verzichtet werden. Unser oben beschriebener Patient gab an, sich durch täglich kalte Duschen und Qi-Gong-Übungen besser zu fühlen.
Differenzialdiagnosen: Eine Tracheobronchomegalie kann auch mit genetischen Syndromen wie zum Beispiel Marfan- oder Ehlers-Danlos-Syndrom sowie Dermatochalasis (Cutis laxa) und autoimmunologischen Erkrankungen wie rheumatoider Arthritis vergesellschaftet sein. Als weitere Differenzialdiagnosen für Tracheopathien mit Dilatation und Instabilität der Trachea kommen die Tracheobronchopathia osteoplastica sowie die idiopathische Tracheomalazie in Frage.
Differenzialgnostische Ursachen für Bronchiektasen können angeborener oder erworbener Natur sein. Angeborene wären zum Beispiel zystische Fibrose, α1-Antitrypsinmangel, primäre ziliäre Dyskinesie. Bei erworbenen stehen virale, bakterielle, fungoide, autoimmunologische Ursachen im Raum.
FAZIT: Häufig werden rezidivierende Atemwegsinfekte über Jahre symptomatisch therapiert und nicht weiter abgeklärt. Deshalb möchte ich abschließend darauf hinweisen, dass bei chronischem Husten, Atemnot, Hämoptysen, rezidivierenden Atemwegsinfekten und COPD mit ungeklärter Ursache auch einmal an seltene Erkrankungen wie ein Mounier-Kuhn-Syndrom gedacht werden sollte. Eine Abklärung mittels Thoraxröntgen, CT-Thorax, Bodyplethysmograpfie und optional Bronchoskopie mit funktioneller und wenn möglich histologischer Beurteilung sind hierfür unumgänglich.