Neue Therapieoptionen bei Aortenbogenpathologien
Pathologien im Arcus aortae (Aortenbogen) sind seltener als in der thorakalen Aorta oder in der Aorta ascendens, die Therapie ist meist komplexer. Etwa 10 % der Aneurysmen1, 13 % der intramuralen Hämatome (IMH)2 und 6,8 % der penetrierenden Aortenulzera (PAU)3 sind primär im Arcus aortae lokalisiert.
Retrograde Dissektionen in den Arcus aortae treten bei 16,5 % der Patienten mit einer Typ-B-Aortendissektion auf4, 11 % der Patienten mit einer akuten Dissektion weisen eine Non-A-non-B-Aortendissektion mit primärem Entry im Bereich des Arcus aortae auf.5
Reentries im Arcus aortae bei Patienten mit Typ-A-Dissektionen stellen eine harte Indikation zur Sanierung des Aortenbogens dar, da unbehandelt im Langzeitverlauf die Reoperationsrate steigt und das Langzeitüberleben sinkt.
Die Dringlichkeit der Behandlung ist von Pathologie, Morphologie (v. a. bei PAU) und Größenprogredienz abhängig. Grundsätzlich besteht bei Patienten mit > 55 mm Durchmesser im Aortenbogen – bei Patienten mit angeborener Bindegewebsschwäche und bei genetischer Prädisposition bereits früher (> 50 mm) – die Indikation zur chirurgischen oder endovaskulären Therapie.6, 7
Die Therapie der Aortenbogenpathologien ist komplex und muss individuell für den Patienten, unter Berücksichtigung des Alters, der Komorbiditäten und der Aortenbogen-Anatomie und -Pathologie sowie der Größenprogression getroffen werden und sollte deshalb in einem hochspezialisierten Zentrum von einem erfahrenen Aorten-Team erfolgen. Dieses Team sollte die Expertisen von Herzchirurgie und Radiologie (inkl. interventionelle Radiologie) sowie kardiovaskulärer Anästhesie vereinen, um entweder konventionell chirurgisch oder endovaskulär die beste Therapieoption für den Patienten zu bestimmen.
Chirurgische Therapie
Der chirurgische Bogenersatz wird an der Herzlungenmaschine im hypothermen Kreislaufstillstand bei 24 °C unter bisphärischer antegrader Hirnperfusion (sowohl Truncus brachiocephalicus als auch A. carotis communis sinistra werden über die HLM perfundiert) und Neuromonitoring (NIRS etc.) durchgeführt. Distal wird die Aortenbogen-Prothese, welche Seitenäste für die Abgänge der supraaortalen Äste hat, an die Aorta descendens angeschlossen, dann erfolgen die Anschlüsse an die supraaortalen Äste, beginnend mit A. subclavia sinistra, A. carotis communis sinistra und Truncus brachiocephalicus. Proximal wird je nach Ausdehnung der Bogenpathologie die Prothese an der A. ascendens angeschlossen oder eben die gesamte A. ascendens oder bis in die Aortenwurzel ersetzt.
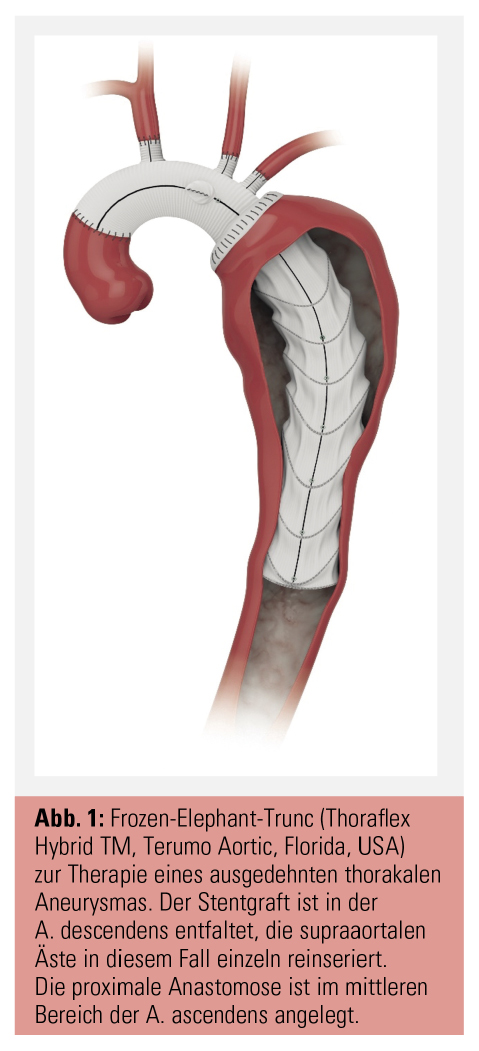
Der „Frozen Elephant Trunk“ wird meist zur Therapie von ausgedehnten Aneurysmen oder Dissektionen mit Beteiligung mehrerer Segmente (Arcus aortae und A. descendens) angewendet. Er stellt ein klassisches Hybridverfahren dar. Der Eingriff entspricht im operativen Setting eine All-in-One-Prozedur, es wird ein operativer Bogenersatz und eine Stentgraftimplantation in einer Operation durchgeführt. In einem ersten Schritt wird ein Stentgraft in die Aorta descendens eingebracht und im Anschluss ein chirurgischer Bogenersatz durchgeführt. Der Stentgraft stabilisiert die erkrankte Aorta bzw. schafft bei ausgedehnter Pathologie eine adäquate Landezone für eine weitere etwaige endovaskuläre Therapie. Je nach Art der Prothese können die supraaortalen Äste selektiv oder als Insel in die Prothese reinseriert werden (Abb. 1).
Zone-0-Prothesen sind eine alte, rezent wieder neu entdeckte Therapieoption für ausgedehnte Aortenpathologien mit anatomisch oder durch eine vorangegangene Operation im Bereich der Aorta erschwertem Zugang zu den supraaortalen Ästen. Unter Verwendung dieser Prothese werden alle drei supraaortalen Äste im Bereich der A. ascendens (Zone 0) angeschlossen. Dies erfolgt mittels eines Seitenschenkels, welcher an die Aorta ascendens anastomosiert wird und sie distal wie ein Dreizack in drei Seitenschenkel aufzweigt, um jeden der drei supraaortalen Äste singulär reinserieren zu können. Mit dieser Prothese kann eine adäquate Landezone für eine spätere endovaskuläre Therapie geschaffen werden, um komplexe und ausgedehnte Pathologien versorgen zu können. Das operative Setting entspricht im Wesentlichen dem des konventionellen Bogenersatzes.
Endovaskuläre Therapie
Die endovaskuläre Therapie des Arcus aortae ist komplex und sollte nur in spezialisierten Zentren durchgeführt werden. Derzeit wird die endovaskuläre Therapie bei Patienten in hohem Lebensalter (> 70. Lebensjahr) oder mit hohem Operationsrisiko und zahlreichen Komorbiditäten (COPD, Frailty, hochgradig reduzierte LVEF etc.) eingesetzt. Zur Evaluation der anatomischen Eignung des Patienten ist ein Planungs-CT inklusive CT-Angiografie der Hirngefäße obligatorisch.
Neben der Evaluation der proximalen und distalen Landezonen (idealerweise mind. 2 cm Landezone mit normalem Aortendurchmesser und guter Wandqualität, proximal und distal der Pathologie zur Platzierung des Stentgrafts), um das Risiko eines Endoleaks (= Undichtigkeit des Stentgrafts mit konsekutiver Perfusion des Aneurysmasackes) zu reduzieren, müssen auch die Zugangsgefäße vermessen und die Zugangsoptionen sichergestellt werden. Im Rahmen einer elektiven Versorgung einer Bogenpathologie können Stentgrafts entsprechend der Anatomie und Pathologie des Aortenbogens geplant und individuell für jeden Patienten angefertigt werden.
Klassische endovaskuläre Therapie
Im Fall eines akuten Aortensyndroms ist es nicht möglich, auf eine Custom-made-Prothese zu warten, sodass man auf konventionelle Optionen bzw. Hybrid-Verfahren zurückgreifen muss. Diese stellen eine Kombination aus einer chirurgischen Transposition der supraaortalen Äste und einer endovaskulären Therapie mittels konventionellen Stentgrafts dar. Transposition der supraaortalen Äste: Um eine adäquate Landezone für eine endovaskuläre Therapie bei Pathologien im Aortenbogen zu schaffen, ist oftmals eine sogenannte Transposition der supraaortalen Äste erforderlich. Ein kompletter Bogenumbau wird bei Aortenbogenpathologien im Bereich des Truncus brachiocephalicus durchgeführt, um eine adäquate Landezone für die endovaskuläre Therapie zu generieren. Hierbei werden alle drei supraaortalen Äste mittels Kunststoffprothese in die A. ascendens umgeleitet, um eine Landezone im Bereich des Truncus brachiocephalicus kreieren zu können. Die Doppeltransposition wird bei Aortenbogenpathologien im Bereich der A. carotis communis sinistra durchgeführt. Die A. subclavia sinistra und die rechte A. carotis communis werden mittels Kunstoffprothese miteinander verbunden und die A. carotis communis sinistra in den Bypass anastomosiert. Letztlich werden alle supraaortalen Äste über die A. carotis communis dextra versorgt.
LSA-Carotis-Transposition/-Bypass: Bei Aortenbogenpathologien im Bereich der A. subclavia sinistra stehen zwei Möglichkeiten zur Verfügung, um eine adäquate Landezone zu generieren. Eine ist die Transposition der A. subclavia sinistra auf die A. carotis communis sinistra. Dabei wird die A. subclavia sinistra abgesetzt, der bogennahe Abschnitt ligiert und an die A. carotis communis sinistra anastomosiert. Eine Alternative dazu ist der Subclavia-Carotis-Bypass, wobei die A. subclavia sinistra mit einem Kunststoffbypass an die A. carotis communis sinistra verbunden wird und der bogennahe Abschnitt der A. subclavia sinistra mittels Plug endovaskulär oder mittels Ligatur klassisch chirurgisch verschlossen werden kann.
Nach diesen Vorbereitungsoperationen kann in der Regel ein konventioneller Stentgraft zur Versorgung der Bogenpathologien verwendet werden. Dies ist vor allem in der Akutsituation von Vorteil, da jeder konventionelle Stentgraft verwendet werden kann, um die lebensbedrohliche Situation bei einem akuten Aortensyndrom abzuwenden.
Neue endovaskuläre Therapieoptionen
In den letzten Jahren wurden die endovaskulären Therapieoptionen für Aortenbogenpathologien stetig weiterentwickelt.
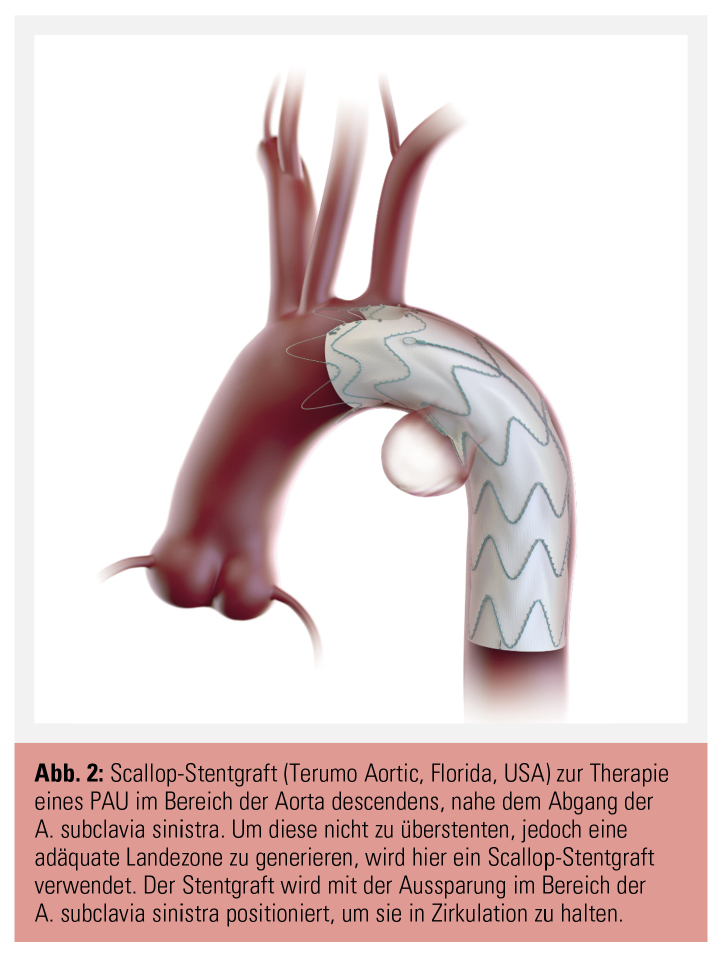
Zu den klassischen Stentgrafts kamen Custom-made-Spezialanfertigungen wie Scalloped Stentgrafts, gebranchte Prothesen (single, double, triple) und fenestrierte Bogenprothesen als Therapieoptionen dazu. Bei all diesen Prothesen handelt sich es um Spezialanfertigungen, die für jeden Patienten entsprechend seiner Anatomie bzw. Pathologie individuell vermessen und produziert werden. Der Produktionsprozess dauert ca. 3–8 Wochen, je nach Komplexität der Prothese. Der Scalloped Stentgraft zeichnet sich durch eine Aussparung im proximalen Teil des Stentgrafts aus, zur Platzierung im Bereich der A. carotis communis sinistra oder der A. subclavia sinistra (Abb. 2). Die Implantation erfolgt über die Femoralarterie.
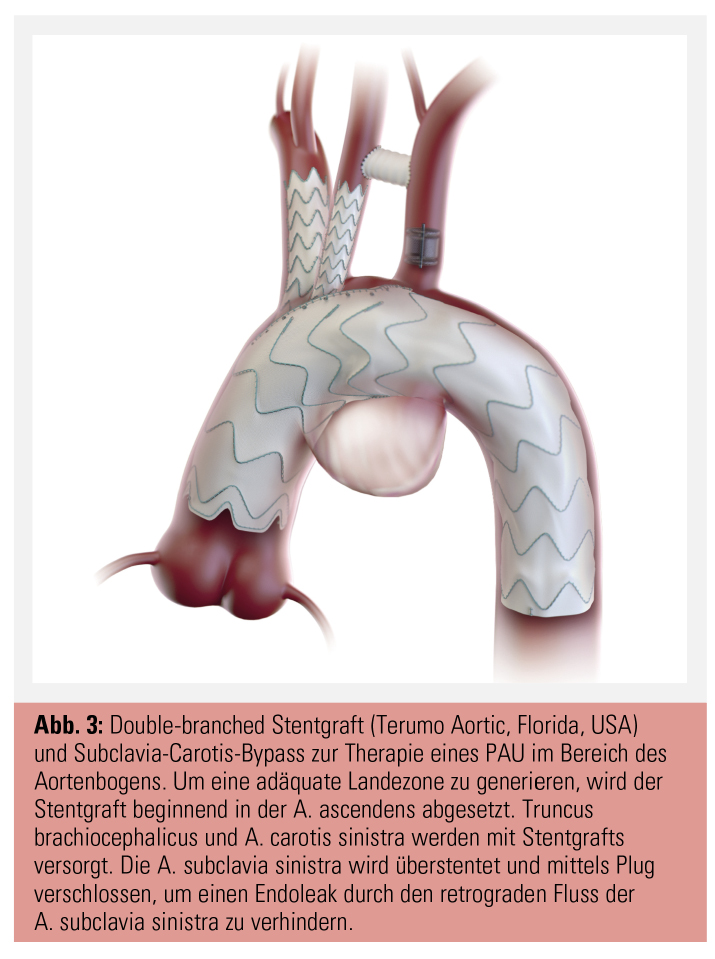
Der Double-branched Bogenstentgraft verfügt über 2 „inner branches“ für die A. carotis communis sinistra und den Truncus brachiocephalicus. Die A. subclavia sinistra wird bei diesem Eingriff überstentet und sollte entsprechend der Anatomie der A. vertebralis sinistra mittels Transposition oder Subclavia-Carotis-Bypass versorgt werden. Die Abgänge der supraaortalen Äste werden im CT vermessen, entsprechend der Anatomie dieser Abgänge wird dann der Stentgraft gefertigt. Die Implantation erfolgt über die Femoralarterie, die Seitenbranches für die A. carotis communis sinistra und den Truncus brachiocephalicus werden jeweils über die A. carotis communis sinistra und A. carotis communis dextra implantiert (Abb. 3).
Bei fenestrierten Bogenprothesen handelt es sich um einen Bogenstentgraft mit Öffnungen (Fenster) für die A. carotis communis sinistra und den Truncus brachiocephalicus. Die A. subclavia sinistra wird bei diesem Eingriff überstentet und sollte entsprechend der Anatomie der A. vertebralis sinistra mittels Transposition oder Subclavia-Carotis-Bypass versorgt werden. Die Abgänge beider supraaortalen Äste werden im CT vermessen und der entsprechende Stentgraft angefertigt. Die Implantation des Stentgrafts erfolgt über die Femoralarterie, es werden keine weiteren Zugänge benötigt (Abb. 4). Single-branched Stentgraft: Die neueste Entwicklung der endovaskulären Bogenversorgung ist der Single-branched Stentgraft für die A. subclavia sinistra. Diese Prothese dient einerseits der Sicherstellung der Perfusion der A. subclavia sinistra, ohne Notwendigkeit einer chirurgischen Revaskularisation, und andererseits der Prävention von proximalen Endoleaks des Stentgrafts.
Zusammenfassung
Die Therapie von Aortenbogenpathologien ist komplex und Bedarf eines spezialisierten Zentrums und eines erfahrenen Aorten-Teams, das sowohl konventionell chirurgische, Hybrid- und endovaskuläre Therapieoptionen anbieten kann. Das Aorten-Team soll die Expertise der Herzchirurgie, Radiologie (inkl. interventionelle Radiologie) und kardiovaskulären Anästhesie vereinigen und die beste Therapieoption für jeden Patienten individuell bestimmen. Die Entscheidung über eine endovaskuläre oder konventionell chirurgische Therapie ist multifaktoriell und muss entsprechend den anatomischen Verhältnisses, den Komorbiditäten des Patienten, der Durabilität der Therapie und dem Gesamtrisiko getroffen werden. Weiterentwicklungen sowohl endovaskulärer als auch konventionell chirurgischer Therapieoptionen ermöglichen minimalinvasivere Eingriffe, eine Verkürzung der Gesamtoperationszeit und damit eine Verringerung von Komplikationen und raschere Rehabilitation des Patienten.
- Isselbacher EM, Circulation 2005; 111(6):816–28
- Harris KM et al., Circulation 2012; 126(11 Suppl 1):S91–6
- Nathan DP et al., J Vasc Surg 2012; 55(1):10–5
- Tsai TT et al., Circulation 2007; 116(11 Suppl):I150–6
- Rylski B et al., Eur J Cardiothorac Surg 2017; 52(6):1111–7
- Czerny M et al., Eur J Cardiothorac Surg 2019; 55(1):133–62
- Hiratzka LF et al., Circulation 2010; 121(13):266–369