Optimierung der medikamentösen Therapieadhärenz in der kardiovaskulären Sekundärprophylaxe
Nach einem Myokardinfarkt kann das Risiko für ein erneutes kardiovaskuläres Ereignis heute durch eine differenzierte medikamentöse Therapie mittels Thrombozytenaggregationshemmern, Cholesterinsenkern und einer neurohumoralen Kombinationstherapie um bis zu 75 % gesenkt werden.1 Effektivität und ein positives Nutzen-Risiko-Verhältnis der genannten Medikamentenklassen sind heute zweifelsfrei belegt. Die langfristige Wirksamkeit dieser Therapeutika hängt allerdings sehr von der dauerhaften Einnahmetreue (Therapieadhärenz) der Patienten ab.
Therapieadhärenz nach einem Akutereignis
In der Frühphase nach einem akuten Koronarsyndrom wird Patienten heute ein Medikamentencocktail aus zumindest fünf verschiedenen Präparaten verordnet, die an bis zu drei verschiedenen Zeitpunkten (morgens, mittags, abends) des Tages eingenommen werden sollen. Während die Einnahmetreue in den folgenden Wochen meist noch problemlos funktioniert, nimmt die Therapieadhärenz im Verlauf von Monaten und Jahren im Regelfall deutlich ab und folgt einem logarithmischen Kurvenverlauf. Dadurch wird die Effektivität der medikamentösen Sekundärprophylaxe deutlich limitiert. In einer Arbeit von Bansilal et al. konnte nachgewiesen werden, dass eine Einnahmetreue von über 80 % notwendig ist, um das Auftreten von erneuten kardiovaskulären Ereignissen nach Myokardinfarkt nachhaltig zu senken.2 Heute existieren mehrere ärztliche Interventionsmöglichkeiten, um die Therapieadhärenz langfristig zu steigern.
Compliance vs. Adhärenz
Der wichtigste Grundpfeiler für eine langfristig hohe Einnahmetreue basiert auf einer ausführlichen ärztlichen Aufklärung. Während früher die sog. Compliance im Vordergrund stand, also die ärztliche Erwartung eines strikten Befolgens der therapeutischen Anweisungen durch den Patienten, versuchen wir heute durch eine detaillierte Erläuterung der Wirkungsweise der einzelnen Medikamente sowie deren Vor- und Nachteile, den Patienten von der Sinnhaftigkeit einer dauerhaften und regelmäßigen Medikamenteneinnahme zu überzeugen. Das Ziel ist, dass der Patient schließlich aus eigenem Antrieb und zu seinem eigenen Nutzen die verordneten Therapien einhält, und nicht, um seinem Arzt einen „Gefallen“ zu tun. Unterstützend sollte dabei das Auftreten von Nebenwirkungen durch eine engmaschige Therapieüberwachung rasch detektiert und durch Dosis- bzw. Wirkstoffanpassung behoben werden.
Anschließend sollte die Medikamenteneinnahme durch die im Folgenden beschriebenen Maßnahmen für die Patienten so einfach wie möglich gestaltet werden.
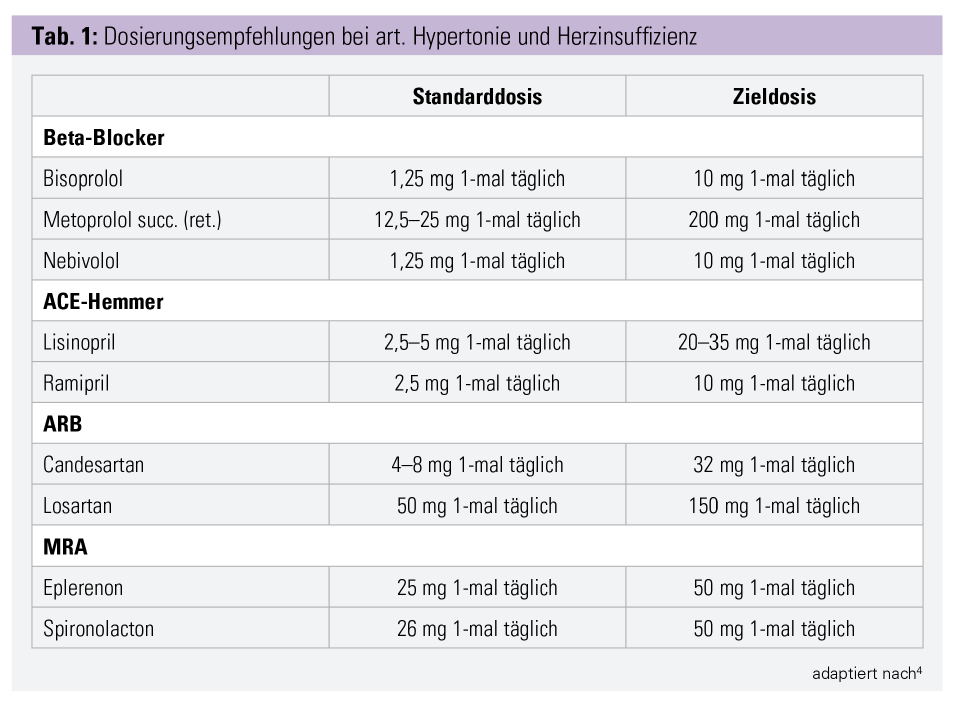
Dosiszusammenfassung
Einen ersten Schritt stellt dabei die komprimierte Einnahme der gesamten Tagesdosis eines Wirkstoffs zu einem Einnahmezeitpunkt (z. B. morgens oder abends) dar. ACE Hemmer (z. B. Ramipril) ebenso wie Betablocker (z. B. Bisoprolol) werden häufig aufgeteilt auf eine morgendliche und eine abendliche Dosis verordnet. Dabei ermöglicht die lange Plasmahalbwertszeit vieler Substanzen dieser Wirkstoffklassen bei guter Verträglichkeit eine einmal tägliche Einnahme der gesamten Tagesdosis, die im Übrigen in vielen Fällen auch der Fachinformation sowie den Leitlinienempfehlungen der Europäischen Gesellschaft für Kardiologie entspricht. Eine nichterschöpfende Liste von gängigen Präparaten in der kardiovaskulären Sekundärprophylaxe, für die eine einmal tägliche Gabe empfohlen ist, wird in Tabelle 1 dargestellt.
Einnahmeschemata
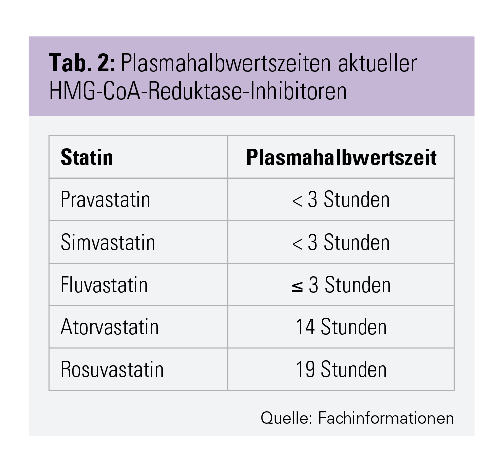
Eine Vereinfachung der Tabletteneinnahme kann ferner dadurch erreicht werden, dass die Anzahl der Einnahmezeitpunkte möglichst reduziert wird. So kann ein Ziel sein, möglichst alle einzunehmenden Tabletten auf eine morgendliche Einnahme zu komprimieren. Beim klassischen Herzinfarkt-Patienten kann, neben der neurohumoralen Therapie, z. B. auch ASS problemlos morgens verabreicht werden (es existieren keine soliden Daten, die eine Überlegenheit einer mittäglichen Einnahme nachweisen würden). Ebenso können die neueren Statine (Atorvastatin und Rosuvastatin) aufgrund ihrer langen Plasmahalbwertszeit problemlos morgens verabreicht werden (Tab. 2). Eine dadurch theoretisch geringere Effektivität wird durch eine gesteigerte Einnahmetreue im Regelfall zudem mehr als kompensiert. Insbesondere aktive und berufstätige Patienten leiden häufig stärker unter einer mittäglichen oder abendlichen Tabletteneinnahme (Stigmatisierung im privaten und beruflichen Umfeld, Transportprobleme) oder vergessen die Einnahme an diesen Zeitpunkten gleich ganz. Eine ritualisierte Einnahme am Morgen ist da häufig wesentlich einfacher umzusetzen.
Polypillen
In einem dritten Schritt sollte schließlich versucht werden, nach optimaler Einstellung auf die benötigten Wirkstoffe durch eine gezielte Umstellung auf sog. Polypillen (Tabletten/Kapseln, die eine Kombination mehrerer Wirkstoffe enthalten) die Anzahl der einzunehmenden Tabletten zu reduzieren. Durch eine Verringerung der Tablettenanzahl wird der Komfort für die Patienten und damit die langfristige Therapieadhärenz noch einmal deutlich gesteigert. Eine kürzlich publiziert retrospektive Analyse konnte nachweisen, dass durch Verwendung von Polypillen zur Behandlung der arteriellen Hypertonie und der Hypercholesterinämie tatsächlich die Therapieadhärenz gesteigert und dadurch Blutdruck- und LDL-C-Werte besser kontrolliert werden konnten.3 Daneben müssen Rezeptgebühren von Patienten immer pro Medikamentenpackung getragen werden – durch Verwendung von Polypillen entstehen ihnen geringere Kosten, was ebenfalls die Einnahmetreue verbessern kann. Zahlreiche Polypillen zur Therapie der arteriellen Hypertonie, des Diabetes mellitus, der Hypercholesterinämie u. a. können heute ärztlich frei (Grüne Box) verordnet werden, sodass hierfür auch kein zusätzlicher administrativer Aufwand in der Praxis entsteht.
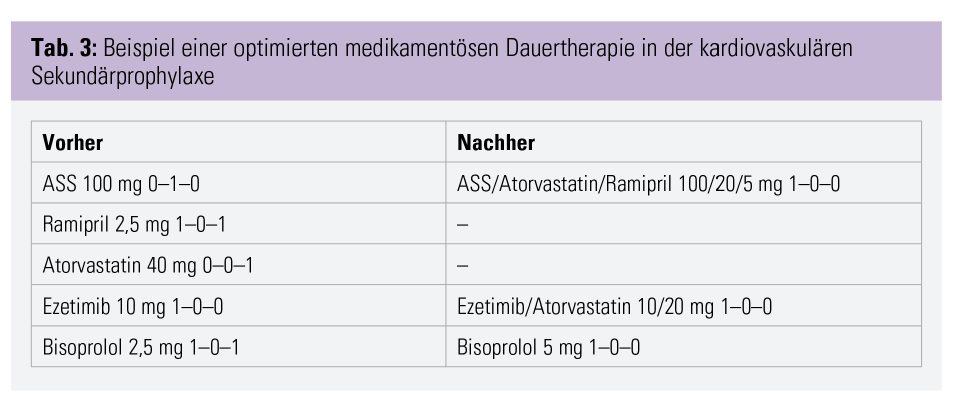
Fallbeispiel: medikamentöse Sekundärprophylaxe
An dem in Tabelle 3 dargestellten Fallbeispiel in der kardiovaskulären Sekundärprophylaxe soll praktisch veranschaulicht werden, wie die Medikamenteneinnahme unter Beachtung der oben genannten Punkte deutlich vereinfacht werden kann. Durch Verschiebung der Medikation auf eine morgendliche Einnahme, eine Zusammenfassung der Tagesdosen von Ramipril und Bisoprolol sowie der Verwendung von zwei Polypillen (Ezetimib/Atorvastatin sowie ASS/Atorvastatin/Ramipril) kann so eine Reduktion der einzunehmenden Tabletten von 7 auf 3, der zu kaufenden Medikamentenpackungen von 5 auf 3 sowie der Einnahmezeitpunkte von 3 auf 1 erreicht werden.
Resümee
Durch Optimierung der medikamentösen Dauertherapie in der kardiovaskulären Sekundärprophylaxe kann die langfristige Therapieadhärenz signifikant verbessert werden. Dies hebt nicht nur den Komfort der Patienten, sondern reduziert auch das Auftreten von erneuten kardiovaskulären Ereignissen und führt zu einer finanziellen Entlastung sowohl der Patienten als auch unseres Gesundheitssystems.