Prävention bei Herzpatienten – Neues vom ESC 2020
Guidelinekonforme Lipidzielwerte werden in Europa nur bei bis zu 50 % aller behandelten Patienten erreicht. Neue effektive Lipidtherapien haben bislang nur wenig Eingang in die Praxis gefunden. Neben einer möglichst dauerhaften Senkung des LDL-C scheint auch der Behandlung erhöhter Triglyzeridwerte, etwa mit Icosapent-Ethyl, steigende Bedeutung zuzukommen. In der Sekundärprävention der koronaren Herzkrankheit (KHK) könnte Colchicin nach der LoDoCo2-Studie (neben Plättchenhemmern und Statinen) einen weiteren Baustein darstellen. Auch in dem in den neuen Vorhofflimmern-Guidelines enthaltenen holistischen ABC-Algorithmus nimmt die Prävention kardiovaskulärer Risikofaktoren einen wichtigen Stellenwert ein. Die neuen Guidelines zu Sport und Training bei kardiovaskulären Erkrankungen geben detaillierte Empfehlungen für Gesunde und Patienten mit unterschiedlichen Herzerkrankungen.
Lipidtherapie
DA VINCI war eine Querschnittsuntersuchung in 18 europäischen Ländern zur Erfassung der Zielwerterreichung unter Lipidtherapie bei Patienten mit und ohne kardiovaskulärem Ereignis.1 Erhoben wurden die Lipidwerte und die laufende Therapie ohne weitere Intervention bei 2.888 Patienten in der Primärprävention und bei 3.000 Patienten in der Sekundärprävention. Dabei konnten nur bei 54 % der Patienten die Zielwerte gemäß den Lipid-Guidelines von 2016 festgestellt werden und nur noch bei 33 % gemäß den Lipid-Guidelines von 2019. Besonders schlecht schnitten Patienten mit höherem Risiko ab, bei denen oft nur moderate Statindosen zum Einsatz kamen.
Während die Reduktion des LDL-C als zentraler Zielparameter zur Senkung des atherogenen Risikos unbestritten ist, zielen neuere Therapieansätze auch auf die Reduktion des residualen Risikos bei Patienten mit Hypertriglyzeridämie ab. Vupanorsen, eine Antisense Drug gegen ANGPTL3, reduzierte in einer Dosisfindungsstudie sowohl Triglyzeride als auch weitere atherogene Lipoproteine wie ApoC-III.2 Letzteres wurde in einer weiteren Phase-II-Studie unter Einsatz eines Antisense-Oligonukleotids selektiv inhibiert und zeitigte ebenfalls eine deutliche Senkung von Triglyzeriden, VLDL-C und Non-HDL-C.3
Die EVAPORATE-Studie untersuchte Patienten mit nichtsignifikanter KHK, die unter Statintherapie eine moderate Hypertriglyzeridämie (TG 150–500) aufwiesen.4 Die Patienten erhielten in einem randomisierten, doppelblinden Design entweder tgl. 4 g Icosapent-Ethyl oder Placebo und wurden mittels serieller Koronar-CT nachuntersucht. Dabei zeigte sich nicht nur ein Rückgang des gesamten Plaquevolumens, sondern auch eine Reduktion von Low-Attenuation-Anteilen der Plaques in der Verumgruppe. Diese Befunde stehen durchaus im Einklang mit den Ergebnissen der REDUCE-IT-Studie, die einen signifikanten Benefit von Icosapent-Ethyl in Hinblick auf harte klinische Endpunkte ergeben hatte.5
Hypertonie
Eine große Metaanalyse der BPLTTC mit Individualdaten von 348.854 Patienten aus 48 randomisierten Blutdrucktherapiestudien untersuchte die Effekte einer Blutdrucksenkung in verschiedenen Patientenkohorten.6 Insgesamt waren die positiven Effekte bei Patienten mit und ohne bekannter kardiovaskulärer Vorerkrankung vergleichbar. Jede Senkung des systolischen Blutdrucks um 5 mmHg bewirkte eine Reduktion des Schlaganfalls um 13 %, der ischämischen Herzerkrankung um 7 %, der Herzinsuffizienz um 14 % und des kardiovaskulären Todes um 5 %. Besonders erstaunlich war die Tatsache, dass selbst Patienten mit sehr niedrigem Ausgangsblutdruck (< 120 mmHg) einen vergleichbaren relativen Nutzen aus der Blutdrucksenkung zogen wie Patienten mit höheren Ausgangswerten. Es ist gut möglich, dass diese Daten ähnlich wie die SPRINT-Studie7 erneut die Diskussion um den Therapiebeginn und die Definition von Hypertoniegrenzwerten befeuern werden.
Antiinflammatorische Therapie
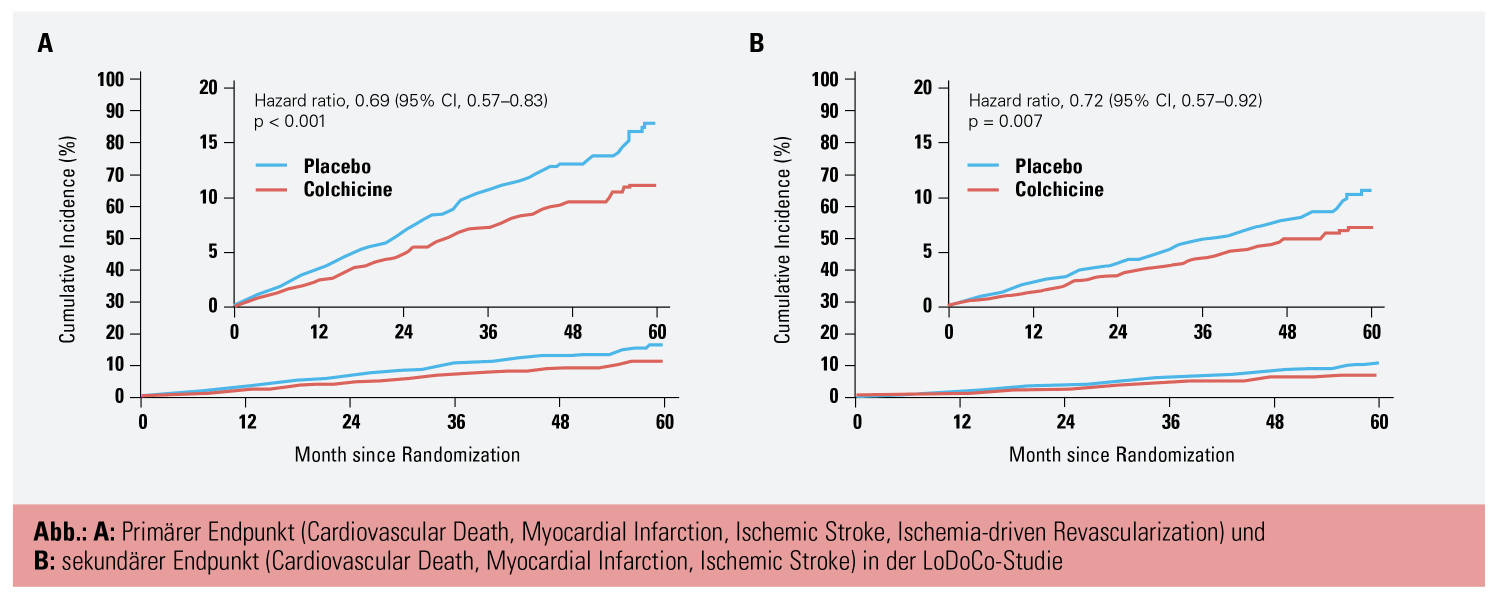
Spätestens seit der CANTOS-Studie8 ist die antiinflammatorische Therapie bei KHK in den Fokus gerückt. Während sich die Behandlung mit dem Anti-IL-1β-Antikörper Canakinumab wegen potenzieller Nebenwirkungen und hoher Therapiekosten klinisch nicht durchsetzen konnte, hatte die COLCOT-Studie mit Colchicin bei Patienten mit akutem Koronarsyndrom (ACS) ebenfalls einen deutlichen klinischen Benefit gezeigt.9 Die nun präsentierte LoDoCo2-Studie betraf Patienten mit stabiler chronischer KHK.10 5.522 Patienten wurden zu 0,5 mg Colchicin tgl. oder Placebo randomisiert, nachdem in einer 30-tägigen Run-in-Phase 10 % aller Patienten aufgrund von Nebenwirkungen ausgeschlossen worden waren. Patienten unter Colchicin zeigten eine hochsignifikante Reduktion verschiedener ischämischer kardialer Endpunkte um etwa 30 % (Abb.). Kardiovaskulärer Tod und Gesamtmortalität wurden allerdings nicht signifikant beeinflusst. Dennoch könnte Colchicin (neben Plättchenhemmern und Statinen) einen weiteren kostengünstigen und letztlich nebenwirkungsarmen Baustein in der Sekundärprävention von Patienten mit KHK darstellen.
Impfungen
Nicht zuletzt wurde in zwei Arbeiten auch das Thema Influenza- und Pneumokokkenimpfung bei Herzpatienten behandelt. Eine Posterpräsentation beschäftigte sich unter Verwendung einer großen US-Datenbank mit dem Einfluss des Impfstatus auf das intrahospitale Überleben von Patienten mit Herzinfarkt nach früherer Revaskularisation.11 Dabei konnte eine signifikant reduzierte Sterblichkeit bei Patienten mit positivem Impfstatus festgestellt werden. Dieselbe Arbeitsgruppe berichtete zusätzlich über ähnliche Daten bei akut wegen einer Herzinsuffizienz hospitalisierten Patienten, wo geimpfte Patienten ebenfalls eine weitaus geringere Sterblichkeit aufwiesen (1,3 % vs. 3,6 %).12 Das Thema Impfungen bei Herzpatienten ist in Hinblick auf die herrschende Corona-Pandemie äußerst relevant und hat den Vorstand der ÖKG dazu veranlasst, in den nächsten Wochen eine webbasierte Impfkampagne zu starten.
Neue Vorhofflimmern-Guidelines
Auch die neuen Vorhofflimmern-Guidelines13 heben verstärkt das Risikomanagement zur Vermeidung und Rezidivprophylaxe von Vorhofflimmern hervor. Alle bekannten kardiovaskulären Risikofaktoren können das Auftreten von Vorhofflimmern begünstigen. Im neu präsentierten ganzheitlich orientierten ABC-Algorithmus steht A für Antikoagulation, B für Better Symptom Control und C für die Behandlung von Kardiovaskulären Risikofaktoren und Komorbiditäten. Im Lifestyle-Management steht bei der Rhythmuskontrolle an erster Stelle die Reduktion von Übergewicht, weiters moderater Sport sowie die Vermeidung von Triggern wie etwa Nikotin- und Alkoholkonsum.
Guidelines: Sport/Training bei CV-Erkrankung
Diese neuen Guidelines gehen über die bisherigen Empfehlungen deutlich hinaus, da sie nicht nur die kompetitive Sportausübung, sondern generell die Auswirkungen der körperlichen Aktivität bei Herzpatienten umfassen.14 Regelmäßiges aerobes Training nebst einer Ergänzung durch Krafttraining wird über ein weites Spektrum von gesunden Personen und Patienten empfohlen. Natürlich nimmt das Kapitel über die notwendige Abklärung von Risikopatienten vor Belastung einen breiten Raum ein. Daneben werden ausführlich und detailliert die Auswirkungen und mögliche Gefahren von körperlicher Aktivität und Sport bei speziellen Patientengruppen abgehandelt; begonnen bei Patienten nach ACS über Patienten mit Herzinsuffizienz, Klappenerkrankungen und Rhythmusstörungen bis hin zu Patienten mit Ionenkanaldefekten und kongenitalen Vitien.
- Ray et al., Eur J Preventive Cardiology 2020; DOI: 10.1093/eurjpc/zwaa047
- Gaudet D, Präsentation am ESC 2020
- Tardif C, Präsentation am ESC 2020
- Budoff MJ et al., Eur Heart J 2020; DOI: 10.1093/eurheartj/ehaa652
- Bhatt DL et al., N Engl J Med 2019; 380:11–22
- Rahimi K, Präsentation am ESC 2020
- SPRINT Research group, N Engl J Med 2015; 373:2103–16
- Ridker P et al., N Engl J Med 2017; 377:1119–31
- Tardif JC et al., N Engl J Med 2019; 381:2497–2505
- Nidorf SM et al., N Engl J Med 2020; DOI: 10.1056/NEJMMoa2021372
- Gonuguntla K, Präsentation am ESC 2020
- Gonuguntla K, Präsentation am ESC 2020
- Hindricks G et al., Eur Heart J 2020; DOI: 10.1093/eurheartj/ehaa612
- Pelliccia A et al., Eur Heart J 2020; DOI: 10.1093/eurheartj/ehaa605