Update Hormonsubstitution – Positive Nutzen-Risiko-Bilanz bei fachgerechter Anwendung
Vor 10 Jahren hat die erste Publikation einer Studie der Women’s Health Initiative (WHI) die Hormonsubstitution (HRT) nachhaltig in Verruf gebracht hat. Paradoxerweise war diese Studie keine Studie zur HRT: die Frauen waren zu alt, hatten häufig kardiovaskuläre Risikofaktoren und keine klimakterischen Beschwerden; sie hätten im Real-Life-Setting keine HRT erhalten.
Eine Vielzahl von Studien mit realistischen Designs bescheinigt der HRT nicht nur eine sehr gute Wirksamkeit mit großem individuellem und volkswirtschaftlichem Nutzen, sondern auch ein sehr geringes Risiko, vorausgesetzt sie wird lege artis durchgeführt. Wirksamkeit und Sicherheit der HRT hängen im Wesentlichen von drei Faktoren ab (Tab. 1). Wer eine HRT erhalten soll, wird von den Indikationen und Risikofaktoren bestimmt (Tab. 2).
Indikationen: Anders als in der WHI-Studie sind in der klinischen Praxis klimakterische Beschwerden die erstrangige Indikation, aber auch ein erhöhtes Fraktur- oder kardiovaskuläres Risiko können zusätzliche Gründe für eine HRT sein. Idealerweise soll eine Substitution in der Peri- oder der frühen Postmenopause, aber nicht später als 10 Jahre nach der Menopause begonnen werden („window of opportunity“).
In der Perimenopause, die klinisch durch unregelmäßige Menstruationen gekennzeichnet ist, finden sich (gering) erhöhte Spiegel des Follikel-stimulierenden Hormons (FSH) und niedrige Progesteron-(P)-Spiegel, häufig neben normal hohen bis erhöhten Östradiol-(E2)-Spiegeln. Die Hormonkonzentrationen können beträchtlich fluktuieren und temporär als prä- oder postmenopausale Werte missinterpretiert werden. Entsprechend schwierig kann sich eine HRT gestalten. Oft, vor allem bei langen oder starken Blutungen, ist eine sequenzielle Therapie mit Progestogenen* sinnvoll, z. B. mit 200 mg mikronisiertem P (Utrogestan®) oder 10–20 mg Dydrogesteron (DG) (Duphaston®) über 12 –14 Tage.
In der Postmenopause sind die FSH-Spiegel konstant erhöht und die E2- und P-Spiegel konstant erniedrigt. Dann ist, bei nicht-hysterektomierten Frauen, eine kontinuierlich kombinierte Östrogen-Progestogen-Substitution die geeignete Therapie. Wie lange sie durchgeführt und welche Substanzen in welcher Form und Dosierung angewendet werden sollen, hängt von den individuellen Indikationen und Risikofaktoren ab.
Die HRT hat neben der Therapie klimakterischer Beschwerden auch in der primären Prävention von Herz-Kreislauf-Erkrankungen und Osteoporose einen hohen Stellenwert. Bei der kardiovaskulären Prävention sind das „window of opportunity“, der Administrationsweg und die Auswahl der Wirkstoffe von besonderer Bedeutung (siehe unten). Die fatalen Auswirkungen einer versäumten Osteoporose-Prävention wurden kürzlich in den USA publiziert: Frauen, die aufgrund der WHI-Resultate ihre HRT abgesetzt hatten, erlitten um 55 % mehr Hüftfrakturen als Frauen, die ihre HRT beibehielten.
Administrationsweg und Wirkstoffe: Im Ambulatorium KLIMAX ist seit mehr als zwei Jahrzehnten die transdermale E2-Substitution (meist als Gel: Estrogel®) kombiniert mit mikronisiertem P oral (Utrogestan®) die erste Wahl. Sie stellt die der Natur am nächsten kommende HRT dar und hat kaum unerwünschte Nebenwirkungen. Eine Vielzahl klinischer und experimenteller Studien liefert dafür die wissenschaftliche Evidenz.
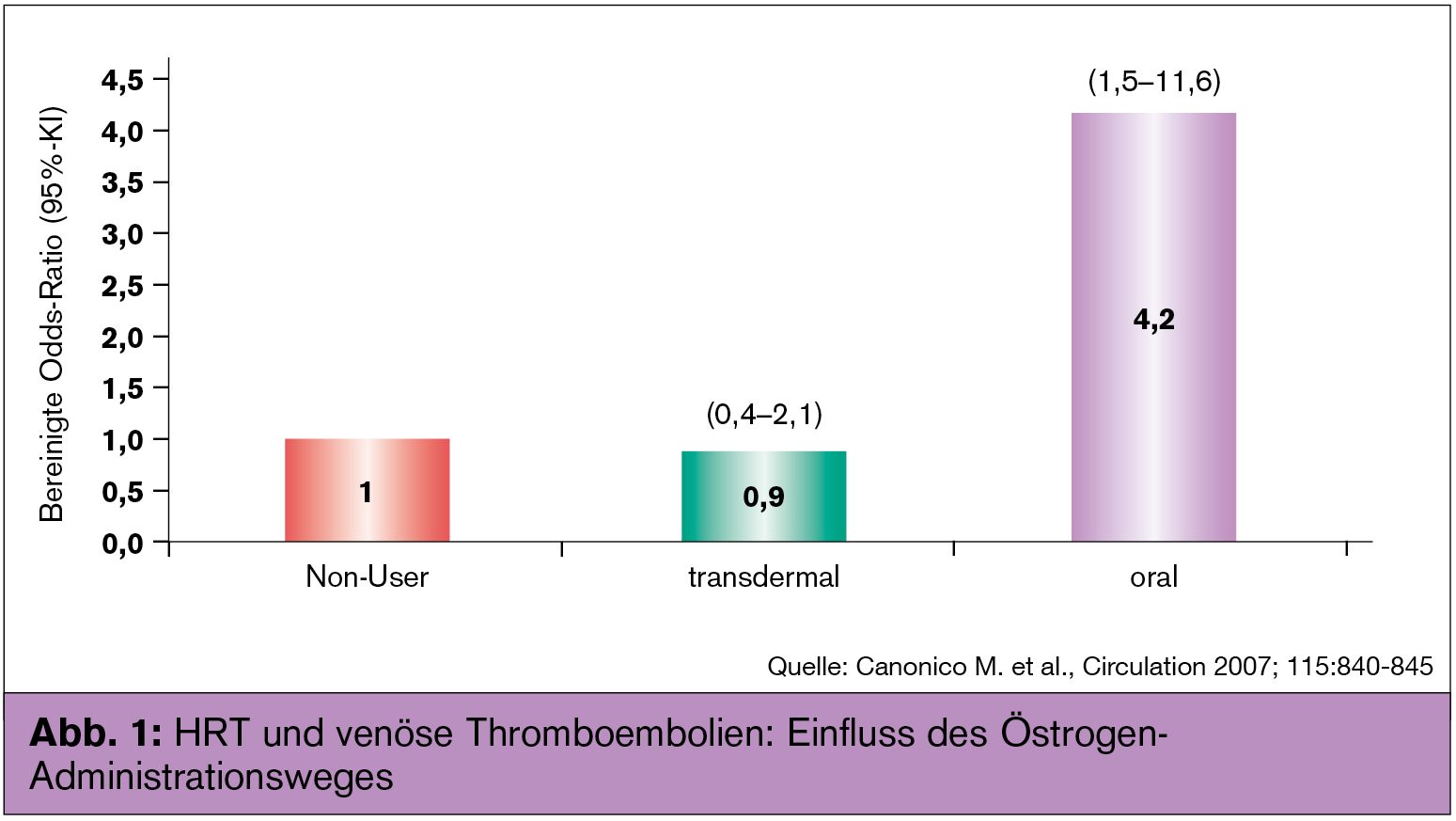
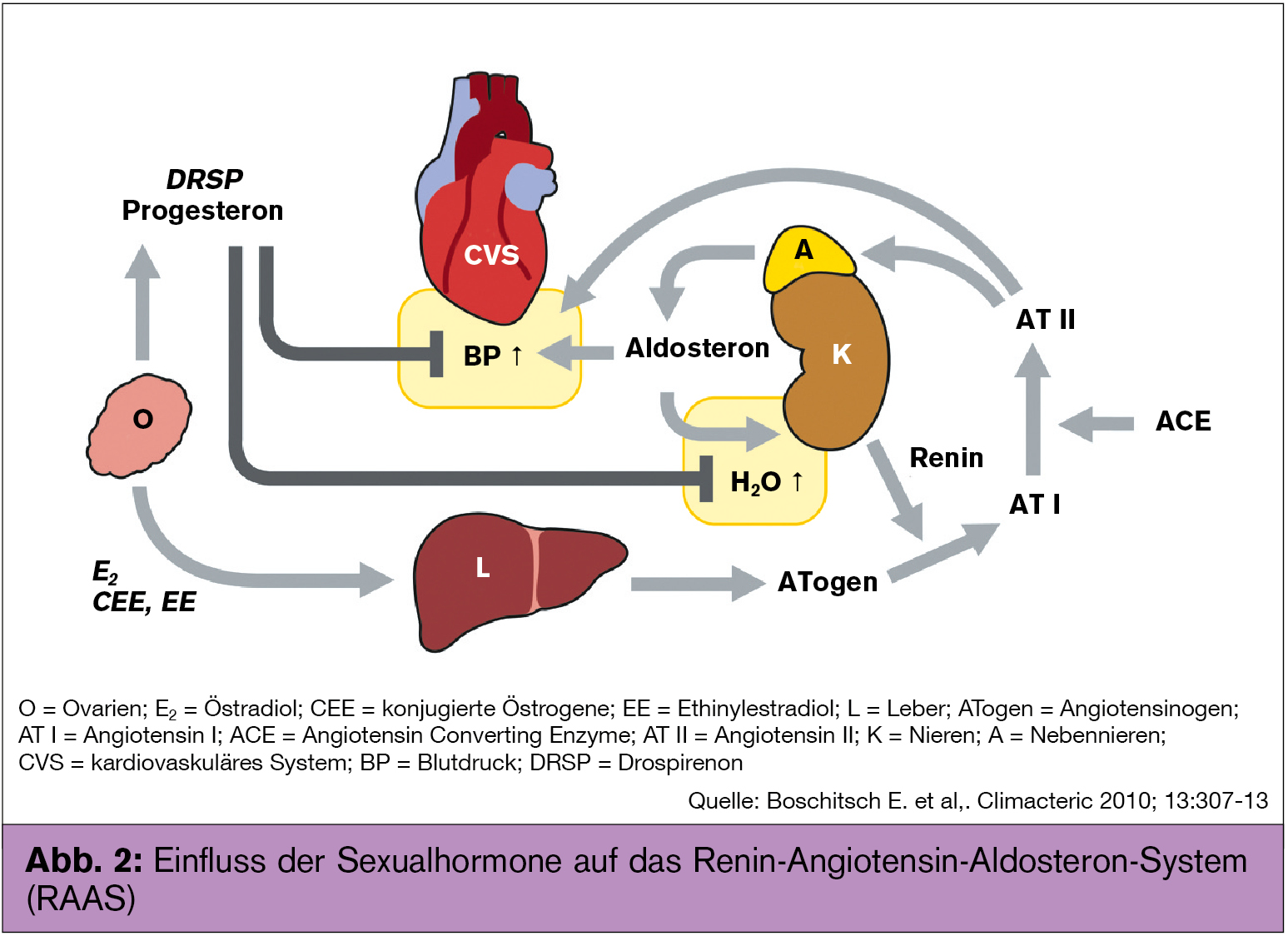
Metabolische Alterationen durch die „erste Leberpassage“ oral verabreichter Östrogene, z. B. die Stimulation der Gerinnungskaskade und die unphysiologischen Aktivitäten im Renin-Angiotensin-Aldosteron-System (RAAS), werden mit der transdermalen Administration vermieden (Abb. 1 und 2). Im Gegensatz zu P verursachen die meisten Gestagene, hauptsächlich durch ihre Bindung an Glukokortikoid- und Androgen-Rezeptoren, zahlreiche, z. T. schwerwiegende Nebenwirkungen am kardiovaskulären System und der Brust.
Endogenes und niedrig dosiertes (transdermal verabreichtes) exogenes E2 bewirken eine Vasodilatation, während hohe Östrogen-Konzentrationen (durch oral verabreichte E2-, CEE- und EE-Präparate) die Synthese von Gerinnungsfaktoren und Angiotensinogen stimulieren und zu venösen Thromboembolien und Blutdrucksteigerung führen können.
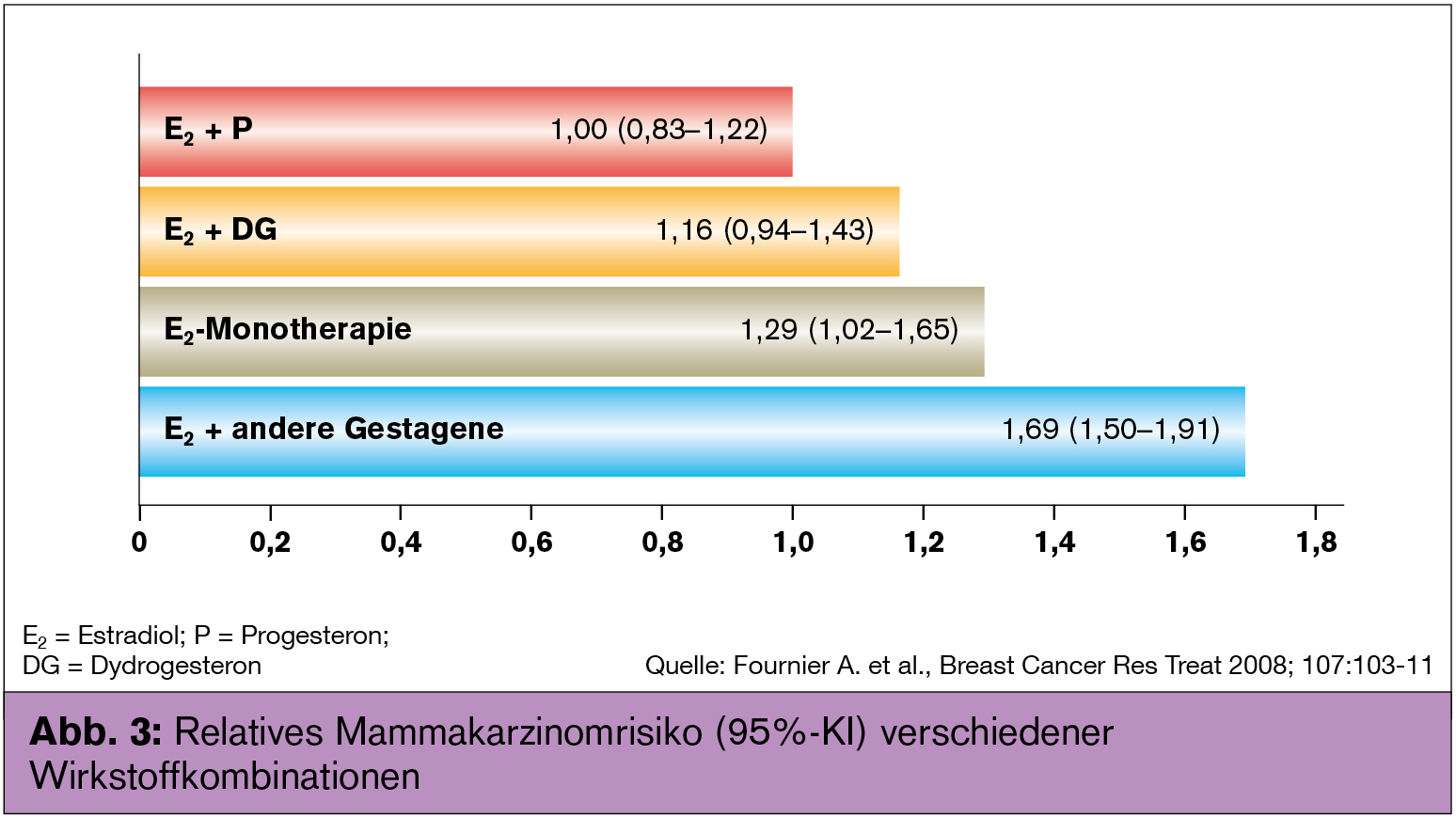
P und das Gestagen Drospirenon (DRSP) haben antimineralokortikoide und damit diuretische und blutdrucksenkende Eigenschaften. Hingegen hebt das in der WHI-Studie verwendete Medroxyprogesteronazetat (MPA) die erwünschten Östrogenwirkungen an den Gefäßen auf und erhöht das arterielle Thromboembolierisiko und damit die Myokardinfarkt- und Schlaganfall-Inzidenz. Darüber hinaus ist MPA, hauptsächlich wegen seiner androgenen und glukokortikoiden Eigenschaften, neben einigen anderen Gestagenen für eine verstärkte Proliferation von Brustdrüsenzellen und eine erhöhte Mammakarzinom-Inzidenz verantwortlich. Natürliches (mikronisiertes) P erhöht die Proliferationsrate nicht und hat pro-apoptotische Eigenschaften. Es führt, kombiniert mit transdermalem E2, nicht zu einem erhöhten Mammakarzinomrisiko (Abb. 3).
P soll am Abend oral eingenommen werden, da dann jene Metaboliten, die ihm seine milden hypnotischen und antidepressiven Wirkungen verleihen, in höherer Konzentration vorliegen.
In zweiter Linie, insbesondere wenn die Patientinnen eine rein orale HRT bevorzugen, sollten Fixkombinationen aus E2 plus DRSP (Angeliq®) oder E2 plus Dydrogesteron (DG) (Femoston®) angewendet werden. DG hat weniger nachteilige Wirkungen auf Brust und Gefäße als andere Gestagene. DRSP kann wegen seiner blutdrucksenkenden Eigenschaften bevorzugt bei Hypertonikerinnen eingesetzt werden. Leider ist es nicht als Monosubstanz verfügbar und kann deshalb nicht mit transdermalem E2 kombiniert werden. In bestimmten Fällen, z. B. bei Akne oder verstärktem Haarwuchs, können antiandrogene Gestagene, z. B. Cyproteronazetat (fix kombiniert mit E2 als Climen®), sinnvoll sein. Steht hingegen die Libidoreduktion im Vordergrund, werden möglicherweise androgene Gestagene oder besser eine zusätzliche Testosteronsubstitution zur Anwendung kommen.