Versorgungsqualität der Schmerztherapie bei Palliativpatienten
In etwa 60–90 % der Schmerzzustände bei Tumorpatienten sind durch Infiltration, Kompression mit konsekutiver Durchblutungsstörung, Ödem, Ulzeration oder Perforation direkt tumorbedingt. 10–25 % der Schmerzzustände sind therapiebedingt. Operation, Chemotherapie, Hormontherapie oder Radiatio können schmerzhafte Folgezustände wie z. B. Neuralgien, Phantomschmerz, Fibrose, Mukositis oder Ödem verursachen. Außerdem unterscheidet man zwischen tumorassoziierten Schmerzursachen wie z. B. Pneumonie, Pilzinfektion, Venenthrombose, Dekubitus (5–20 %) und tumorunabhängigen Schmerzursachen wie z. B. Migräne oder Arthrits (3–10 %). Neben somatischen Ursachen beeinflussen kulturelle, psychosoziale und spirituelle Faktoren das Schmerzerleben. Pathophysiologisch unterteilt man den Karzinomschmerz in Nozizeptorschmerz und neuropathischen Schmerz bzw. gemischten Schmerz.
Therapieprinzipien
Eine erfolgreiche Schmerztherapie setzt eine gründliche Schmerzanamnese und Dokumentation voraus. Der Charakter, die Lokalisation, die Dauer und Intensität des Schmerzes müssen festgehalten werden. Zur Erfassung der Schmerzintensität eignen sich Mess-Skalen wie z. B. die numerische Ratingskala (0 = kein Schmerz, 10 = unerträglicher Schmerz) oder die visuelle Analogskala in Form von Schmerzlinealen. Die Schmerztherapie sollte nach ausführlicher Aufklärung individualisiert erfolgen. In jeder Phase der Erkrankung muss erneut die Möglichkeit einer kausalen Therapie erwogen werden. Eine transdermale oder Medikamentenverabreichung ist zu bevorzugen, während eine parenterale Applikation einer besonderen Indikation bedarf. Die Medikamenteneinnahme soll regelmäßig und nach einem festen Zeitschema und nicht erst beim Eintritt der Schmerzen erfolgen, da sonst die Gefahr der Entwicklung einer physischen Abhängigkeit erhöht ist. Zu bevorzugen sind lang wirksame Retardpräparate, da diese die Compliance des Patienten steigern. Für Schmerzspitzen muss dem Patienten eine kurz wirksame Bedarfsmedikation zur Verfügung stehen. Begleitsymptome und u Nebenwirkungen müssen konsequent, teilweise auch prophylaktisch, behandelt werden. Eine regelmäßige Kontrolle der medikamentösen Schmerztherapie ist notwendig, um eine effektive Dosisanpassung auch bei Veränderung der Schmerzsymptomatik zu ermöglichen.
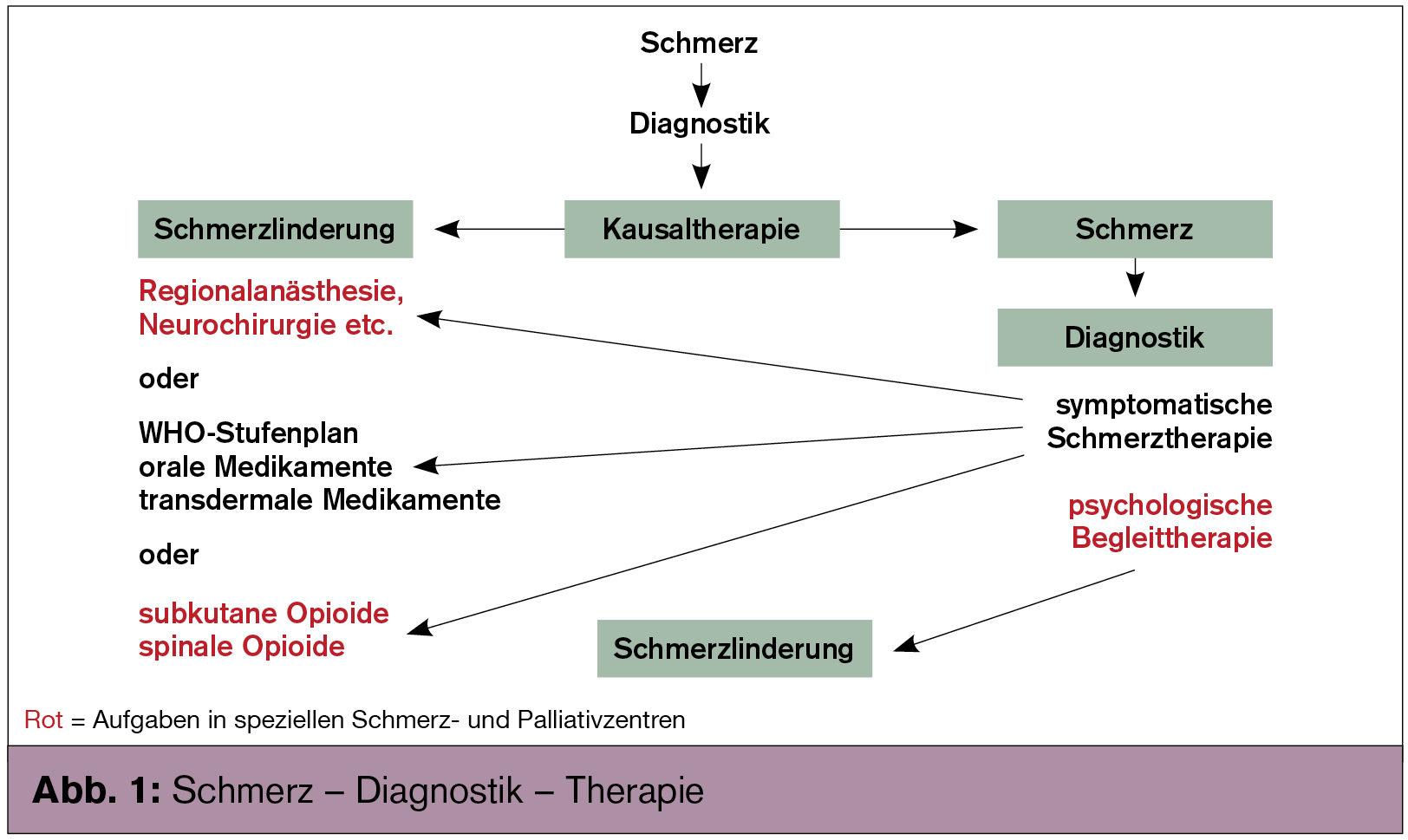
Die medikamentöse Schmerztherapie sollte so lange wie möglich oral mit retardierten Präparaten oder transdermal durchgeführt werden – d. h. eine subkutane, intravenöse, epidurale bzw. spinale Medikamentengabe bzw. Nervenblockaden sollten zum Einsatz kommen, begleitet von physikalischen und psychotherapeutischen Maßnahmen. Für diese Maßnahmen sind Schmerz- und Palliativzentren notwendig.
WHO-Stufenplan
Die WHO nennt für das von ihr vorgeschlagene Stufenschema zur medikamentösen Behandlung der Schmerzen Erfolgsraten von bis zu 90 %, eingeteilt wird in drei Stufen (Abb. 1, 2).
Stufe I: Nichtopioidanalgetika
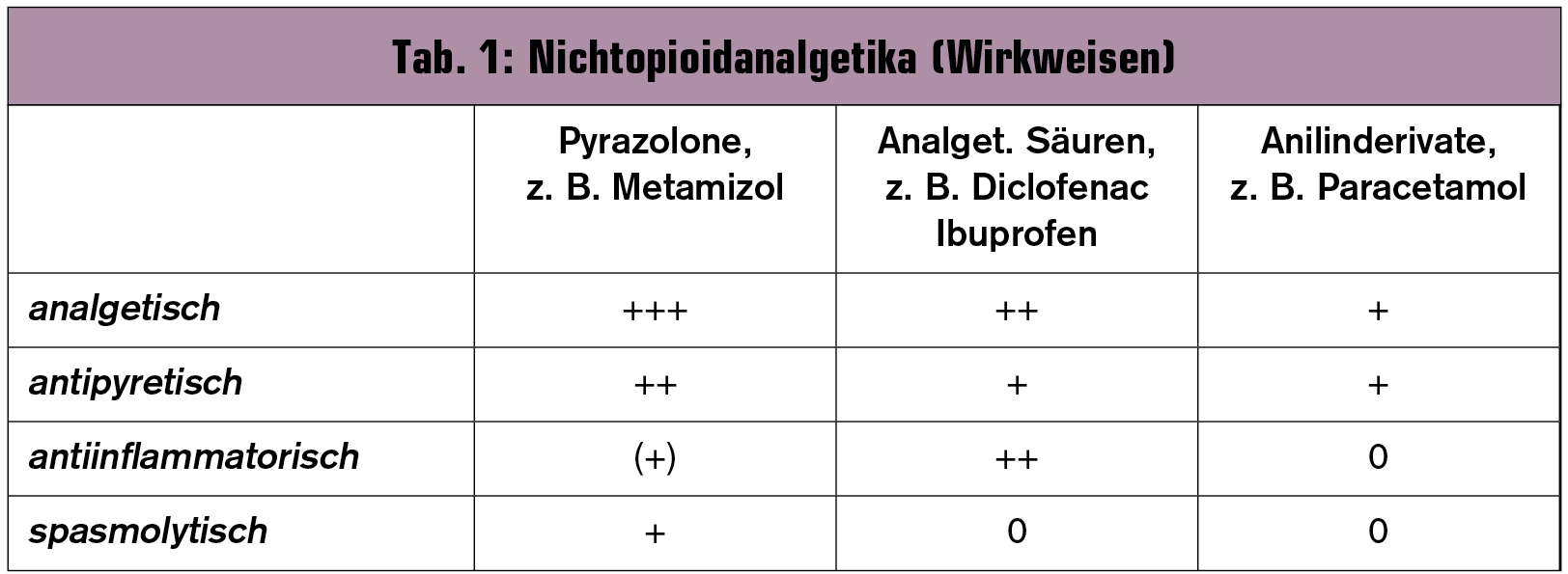
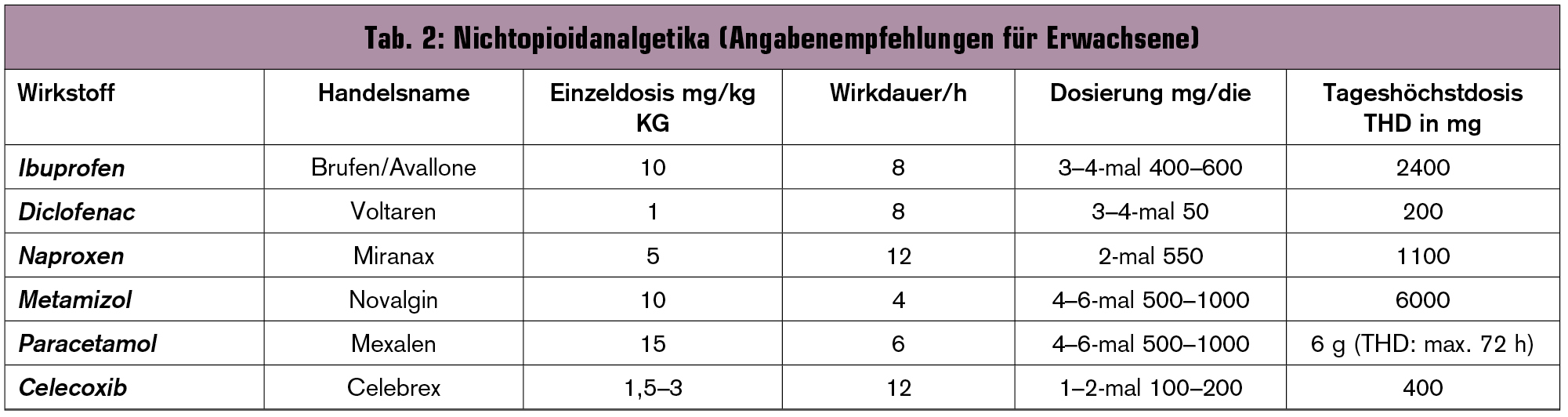
Zu den Nichtopioidanalgetika gehören die nichtsteroidalen Antirheumatika (NSAR) wie Azetylsalizylsäure, Ibuprofen und Diclofenac, Anilinderivate wie Paracetamol und Pyrazolderivate wie Metamizol. Bei den meisten dieser Medikamente treten ab bestimmten Dosierungen verstärkt Nebenwirkungen ohne Steigerung des analgetischen Effektes auf (Ceiling-Effekt). Beim Risiko von gastrointestinalen Nebenwirkungen sollten nichtsteroidale Antirheumatika mit Protonenpumpenhemmer oder Prostaglandin analog kombiniert werden (Tab. 1, 2).
Stufe II und III: schwache und starke Opioide
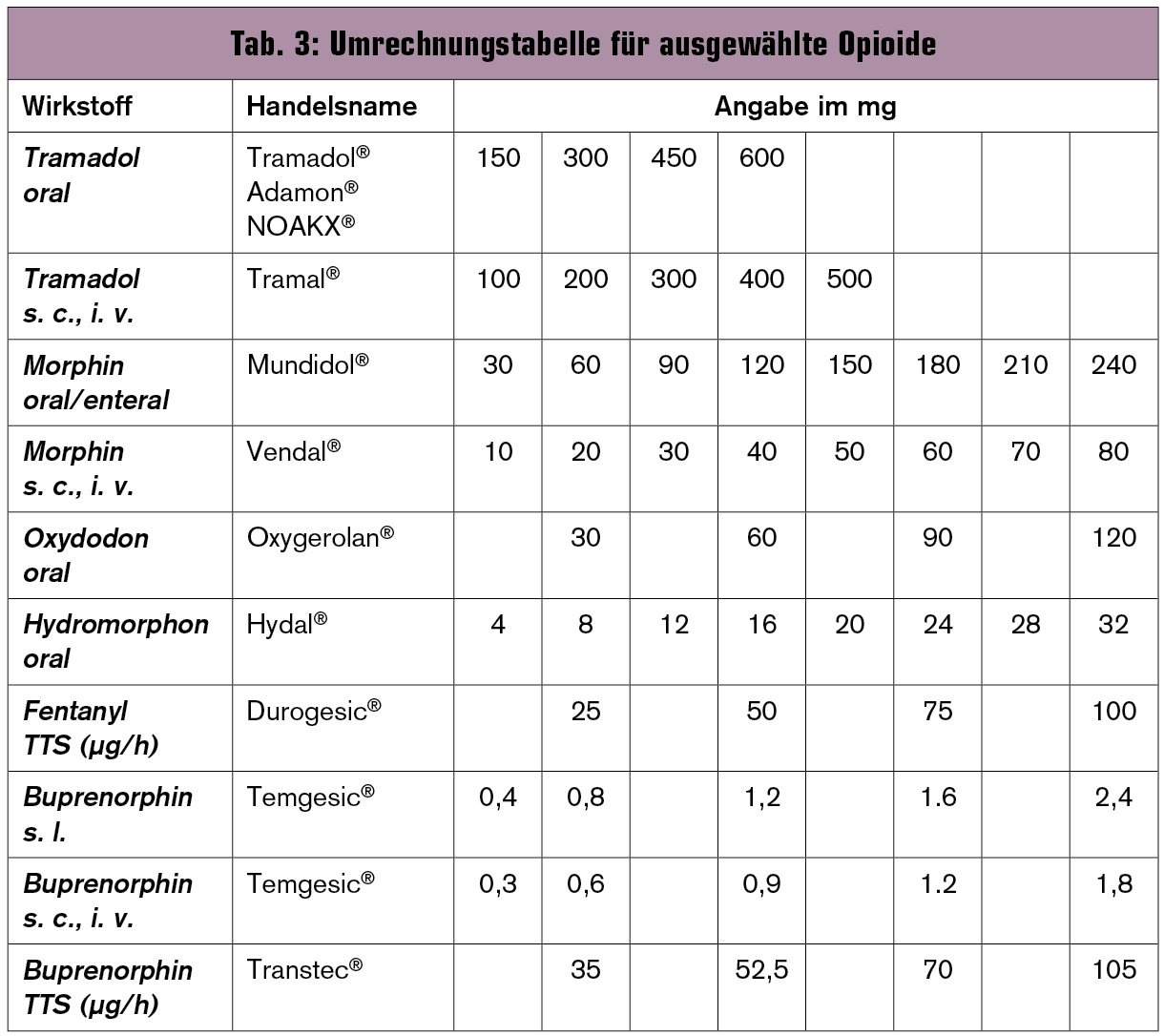
Kann mit den Nichtopioidanalgetika keine akzeptable Schmerzreduktion erzielt werden, so ist die zusätzliche Verschreibung eines Opioids (meist reiner Agonist) erforderlich. Eine Kombination von retardierten Opioiden ist nicht ratsam. Zur Stufe II gehören Tramadol (Tageshöchstdosis = THD 600 mg/d) und Dihydrocodein (THD 240 mg/d). Aufgrund der Metabolisierung und Elimination sollte bei Leberschädigung Tramadol bevorzugt werden. Aufgrund dessen, dass Tramadol in den ersten 14 Tagen Übelkeit und Erbrechen hervorrufen kann, sollte in diesem Zeitraum eine Kombination mit einem Antiemetikum erfolgen. Dihydrocodein ist bei einer zusätzlich erwünschten antitussiven Wirkung indiziert. Allerdings ist wegen ausgeprägter Obstipation eine prophylaktische Gabe eines Laxans notwendig. Bei unzureichender Wirkung sollte zügig auf ein starkes Opioid der Stufe III umgestellt werden. Hierbei sind die äquianalgetischen Umrechnungsregeln zu beachten (Tab. 3).
Aufgrund einer inkompletten Kreuztoleranz wird bei der Opioidrotation eine Dosisreduktion von bis zu 30 % empfohlen.
Auf der Stufe III ist Morphin nach wie vor das Standardmedikament. Bei Niereninsuffizienz und älteren Patienten empfiehlt sich eine Dosisreduktion oder eine Opioidrotation, da es zu einer Kumulation der Morphinmetaboliten Morphin-3- und Morphin-6-Glucuronid kommen kann. Alternativpräparat wäre in diesem Fall das Hydromorphon und Buprenorphin transdermal. Es weist im Vergleich zu Morphin im Trend geringere Nebenwirkungen wie Übelkeit und Erbrechen auf. Eine weitere Alternative stellt das transdermale Fentanyl (Agonist) oder das transdermale Buprenorphin (Partialagonist) dar. Die Akzeptanz erhöht sich durch den nur jeden dritten bzw. vierten Tag notwendigen Pflasterwechsel und einer Reduktion von Übelkeit bzw. Erbrechen gegenüber Morphin. Die Wirkung der Pflaster tritt durchschnittlich erst nach 12 Stunden ein. Die Abklingzeit beträgt nach Entfernung des Pflasters ca. 16 Stunden.
Bei Morphin, Hydromorphon, transdermalem Fentanyl und transdermalem Buprenorphin gibt es keine THD. Allerdings liegt unserer klinischen Erfahrung nach die Grenze beim transdermalen Fentanyl bei 300–400 µg/h.
Die Behandlung eines opioidnaiven Patienten sollte grundsätzlich mit der niedrigsten Pflasterstärke begonnen werden. Entgegen früherer Vorstellungen kann aufgrund der geringen Anzahl von Rezeptoren, die durch Buprenorphin besetzt werden, bei Notwendigkeit ohne Unterbrechung der analgetischen Versorgung auf einen reinen Opioidagonisten (z. B. Morphin) umgestellt werden. Neben der oralen und transdermalen Opioidanwendung ist bei entzündlichen Schleimhaut- und Hautschäden die lokale Anwendung von 0,1%-igem Morphingel eine therapeutisch sinnvolle Option.
Therapie von Durchbruchschmerzen
Als Bedarfsmedikation für Schmerzspitzen kann u. a. auch bei transdermalem Buprenorphin jedes nichtretardierte starke Opioid verwendet werden. Für die Therapie von Durchbruchschmerzen stehen Optionen mit besonders raschem Wirkeintritt verschiedener Fentanyl-Applikationsformen zur Verfügung.
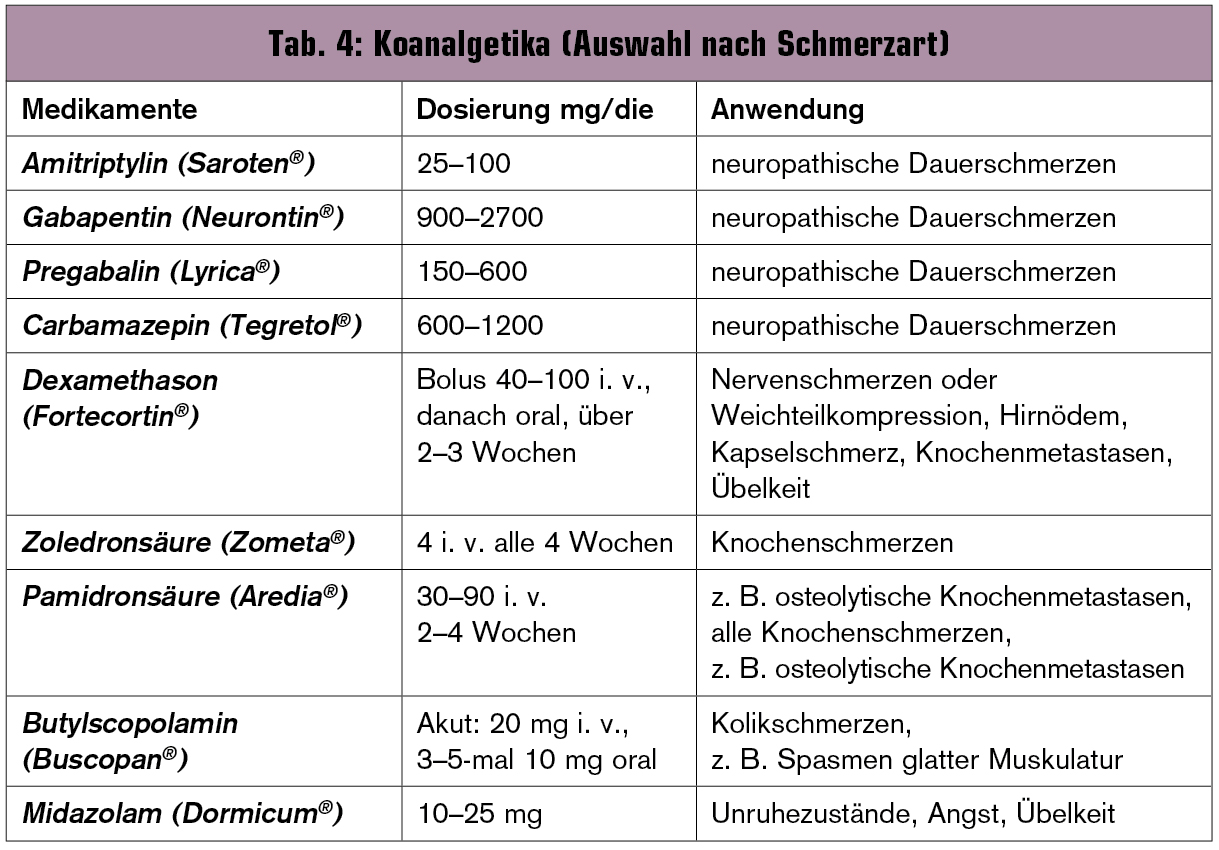
Koanalgetika bei Tumorschmerz
Bei vielen Schmerzsyndromen ist eine Kombination von Opioiden und Nichtopioiden nicht ausreichend effektiv (Tab. 4).
Daher sollte zusätzlich zum WHO-Stufenschema zur Behandlung verschiedener Symptome der Tumorerkrankung immer die Gabe von adjuvanten Medikamenten und Koanalgetika erwogen werden. Vor allem bei Patienten mit neuropathischen Schmerzen ist der zusätzliche Einsatz von Koanalgetika in Kombination mit Opioiden zu empfehlen .
Trizyklische Antidepressiva
Trizyklische Antidepressiva wie Amitriptylin (25–75 mg/Tag) oder Clomipramin (1–2-mal 10–25 mg/Tag) werden vor allem bei neuropathischen, brennenden Dauerschmerzen verwendet. Ihre Wirkung beruht auf einer Verstärkung der schmerzhemmenden serotonergen und noradrenergen Bahnen. Die wesentlichen Nebenwirkungen sind Mundtrockenheit, Sedierung, Schwindel und Tachykardie. Die analgetische Wirkung der Antidepressiva setzt erst nach 3–4 Tagen ein.
Antikonvulsiva
Antikonvulsiva wie Carbamazepin (600 bis 1.200 mg/Tag), Gabapentin (Neurontin®) (1.200 bis 2.700 mg/Tag) und Pregabalin (Lyrica®) (150 bis 600 mg/Tag) kommen bei blitzartig einschießenden neuropathischen Schmerzattacken zum Einsatz. Antikonvulsiva können Müdigkeit und Schwindel verursachen.
Kortikosteroide
Kortikosteroide wie Dexamethason (Fortecortin®) finden bei Nerven- und Weichteilkompressionen, Leberkapselspannung, Ödemen und Knochenmetastasen Anwendung und wirken antiphlogistisch. Gleichzeitig wirkt Dexamethason appetitsteigernd, euphorisierend und antiemetisch. Die Therapie sollte mit einer initialen i. v. Bolusgabe von 40–100 mg begonnen werden. Danach folgt eine orale Gabe von 16 bzw. 8 mg Dexamethason. Zur Appetitsteigerung und Hebung der Stimmung empfiehlt sich eine Dauertherapie mit 4 mg Dexamethason p. o.
Weiters kann zur Appetitsteigerung bzw. zur Behandlung von Übelkeit und Erbrechen auch Dronabinol mit 3-mal 3 gtt/die (2,5 mg) bis maximal 3-mal 12 gtt/die (10 mg) zur Anwendung kommen.
Bisphosphonate
Bisphosphonate wie Pamidronsäure (60–90 mg i. v. über 1–1,5 Std. alle vier Wochen) Zelodronat (Zometa® 4 mg i. v. alle vier Wochen) oder Ibandronat (Bondronat 2–6 mg i. v. alle vier Wochen; alternativ 50 mg p. o. 1-mal 1/d) finden vor allem bei Schmerzen aufgrund von Knochenmetastasen Anwendung.
Cannabinoide
Cannabinoide wirken appetitanregend und antiemetisch, führen zu einer Reduktion von Krämpfen bzw. muskulärer Verspannung und Schmerzen sowie zu einer Stimmungsaufhellung. Als Nebenwirkungen können Schwindel, Benommenheit, Panikattacken, psychotische Symptome, Tachykardie und Autostase auftreten.
FACT-BOX
Auch eine optimale Schmerztherapie kann nicht immer zu Schmerzfreiheit/Schmerzlinderung führen. Die Behandlung von Tumorschmerzen wird dann eine interdisziplinäre Aufgabe. Bei neu aufgetretenem Schmerz muss primär geklärt werden, ob eine kausale Behandlung der Schmerzen, wie z. B. die chirurgische Entfernung von Metastasen, eine Bestrahlung bzw. eine hormonell/zytostatische Behandlung möglich ist. Bei stärkeren Schmerzen sollte jedoch bereits parallel zur Diagnostik mit einer suffizienten medikamentösen Schmerztherapie begonnen werden.