Was gehört zu einer rheumatologischen Fachuntersuchung?
Die Diagnostik bei seltenen rheumatischen Erkrankungen kann viel Erfahrung und gelegentlich auch technischen Aufwand erfordern. Erlebnisse aus einer „Akutrheumaambulanz“ mit großer alltäglicher Zuweisungsbreite lassen mich auf einige Punkte hinweisen, die es ermöglichen, zielgerichtete diagnostische Schritte einzuleiten, die eine möglichst hohe Treffsicherheit bei nicht allzu ausuferndem Aufwand erlauben.
Im klinischen Alltag ergibt sich oft der Verdacht, dass ein Beschwerdekomplex, der nicht auf Anhieb erklärbar ist, auf eine Erkrankung „des rheumatischen Formenkreises“ zurückzuführen ist, vor allem dann, wenn es sich um unklare Schmerzzustände, insbesondere Gelenkschmerzen, erhöhte Entzündungsparameter oder beides zusammen handelt. Darüber hinaus, allerdings weitaus seltener, wird eine rheumatologische Ursache von Beschwerden bei unklaren Organschäden (z. B. der Nieren, Lunge, Muskeln sowie des ZNS …) angenommen, wenn die initialen diagnostischen Schritte, die von Ärzten der Allgemeinmedizin, aber auch den jeweiligen Fachärzten unternommen wurden, nicht zu einer zufriedenstellenden Diagnose geführt haben.
In der rheumatologischen Ambulanz des AKH Wien gibt es eine sogenannte Akutbegutachtungsambulanz, an die Patienten mit Verdacht auf eine rheumatologische Erkrankung zugewiesen werden können. Die Anzahl an Patienten mit einer tatsächlichen rheumatologischen Erkrankung liegt bei ungefähr 30 %. Das Spektrum der zugewiesenen Patienten ist sehr breit, und ich würde gerne kurz anhand einiger Beispiele die Situation verdeutlichen.
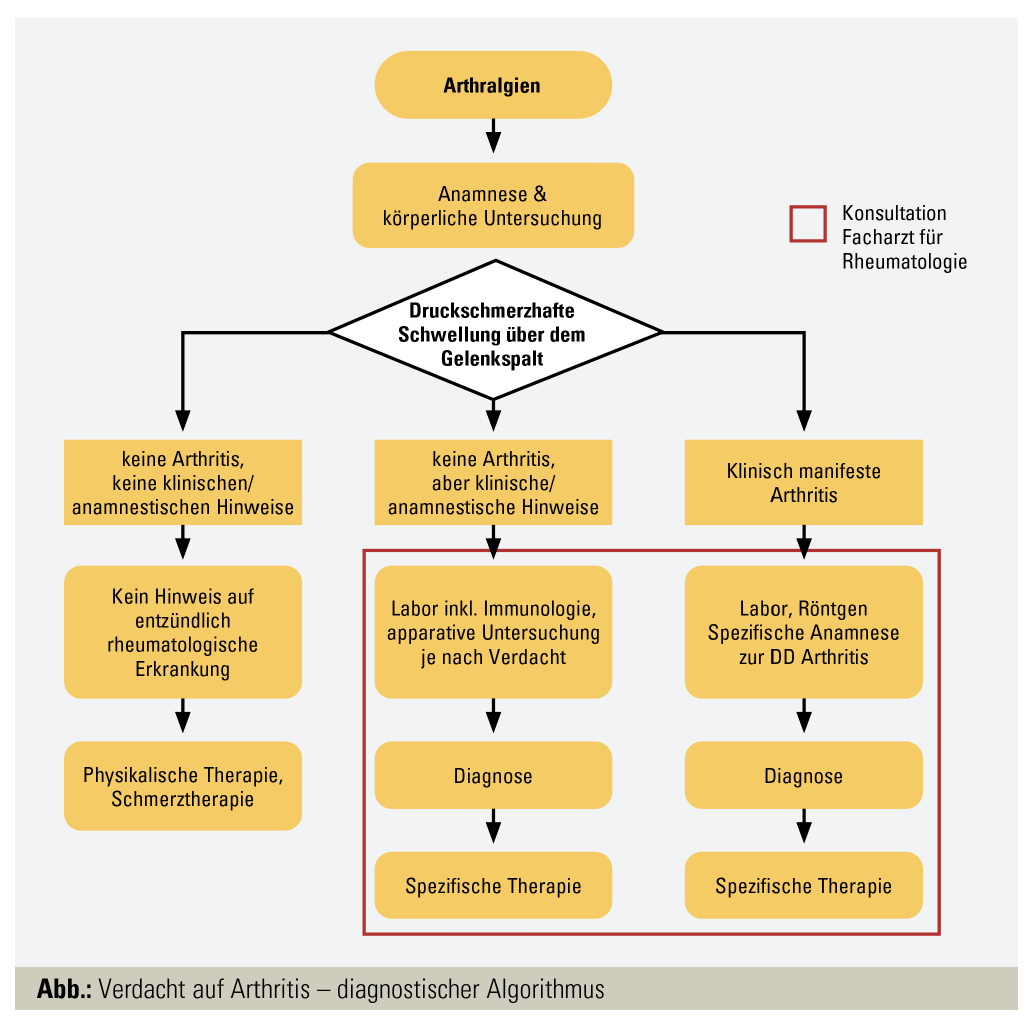
Abklärung einer Arthritis
Das häufigste Symptom, das bei tatsächlichen rheumatologischen Krankheiten auftritt, ist eine Gelenkschwellung als Ausdruck einer Arthritis. Weitaus häufiger sind aber unspezifische Gelenkschmerzen, Arthralgien, die einerseits auch im Rahmen einer Arthritis auftreten, andererseits aber auch bei nicht entzündlichen rheumatischen Erkrankungen, allen voran bei der Arthrose. Die Identifikation einer Arthritis haben wir im Studium als Entscheidungsbaum gelernt. Aus der Praxis des Facharztes seien hier einige Schritte im Spannungsfeld zwischen Sparsamkeit und Genauigkeit erwähnt.
Anamnese und Klinik: Obwohl differenzialdiagnostisch äußerst hilfreich, gerät die Anamnese leider oft zu kurz, was vor allem im niedergelassenen Bereich an der sehr schlechten Remuneration des Arztgespräches liegt. Zur Anamnese gehört die Symptomdauer, die Familienanamnese, vor allem hinsichtlich rheumatologischer Erkrankungen, aber auch Hauterkrankungen wie Psoriasis, sowie eine Anamnese der bisherigen Krankengeschichte des Patienten. Eine körperliche Untersuchung ist ebenfalls nötig, einerseits um das Ausmaß der Arthritis zu dokumentieren (Befallsmuster), andererseits um differenzialdiagnostische Hinweise zu gewinnen. Hier ist die Haut ein wichtiges Organ, da viele rheumatologische (Gelenk-)Erkrankungen mit Hautmanifestationen einhergehen können (Psoriasisarthritis, SLE, Sarkoidose, eventuell systemische Sklerose, diverse Vaskulitiden …). Wenn dann eine spezifische Diagnose gestellt wurde, sollte eine strukturierte Gelenkuntersuchung in jedem Fall Teil der Verlaufskontrollen sein, um den Erfolg bzw. Misserfolg therapeutischer Interventionen objektivieren zu können.
Eine Blutuntersuchung mit Bestimmung von Rheumafaktor und CCP, ANA, dsDNA, CRP, Blutbild, Leber- und Nierenfunktionsparameter sollte in jedem Fall gemacht werden, wenn eine Arthritis das führende klinische Symptom ist. Falls sich anamnestisch oder in der körperlichen Untersuchung Differenzialdiagnosen ergeben, muss die Laboruntersuchung entsprechend ausgeweitet werden. So sollten bei V. a. Kollagenosen die „extractable nuclear antigens (ENA)“ und quantitative Immunglobuline bestimmt und Komplementanalysen durchgeführt werden, bei V. a. Sarkoidose ACE und bei V. a. Vaskulitiden ANCA. Wichtig ist hier festzuhalten, dass diese Untersuchungen nur in der Zusammenschau mit den klinischen Symptomen sinnvoll sind und nicht als Vorsorgeuntersuchung gemacht werden sollten.
Apparative Untersuchungen sind zur Abklärung einer Arthritis größtenteils nicht nötig, mit Ausnahme des konventionellen Gelenkröntgens, das zur Beurteilung von durch die Arthritis entstandenen strukturellen Gelenkschäden, sowohl bei Manifestation als auch in der Verlaufsbeobachtung, unumgänglich ist. Während eine MRT der Hände oder Füße zur Beurteilung einer Arthritis in der klinischen Routine nur in unklaren Fällen einen Stellenwert hat, da die klinische Untersuchung in den meisten Fällen ausreicht, ist diese Untersuchungsmethode zur Diagnose entzündlicher Wirbelsäulenveränderungen z. B. im Rahmen einer axialen Spondylarthritis das Mittel der Wahl. Ebenfalls anders gelagert ist der Stellenwert apparativer Untersuchungen bei anderen rheumatologischen Erkrankungen, wo wie im Falle z. B. einer Lungenbeteiligung bei Kollagenosen oder Vaskulitiden eine Lungenfunktionsprüfung sowie eine Computertomografie des Thorax unverzichtbare Bestandteile der Untersuchung sind.
Sollte die Diagnose einer entzündlich rheumatologischen Erkrankung eine immunmodulierende Therapie notwendig machen, was meistens der Fall ist, sollte vor Therapie ein Impfstatus erhoben und gegebenenfalls gemäß den Empfehlungen der Österreichischen Gesellschaft für Infektiologie vervollständigt werden.
Positiver Autoantikörperbefund
Während die oben genannten Überlegungen primär die Differenzialdiagnosen einer Arthritis im Auge hatten, würde ich gerne, wieder basierend auf Erfahrungen aus unserer Akutbegutachtungsambulanz, einige weitere Szenarien skizzieren. Ein oft vorkommender Zuweisungsgrund ist ein positiver Befund eines Autoantikörpers, der entweder bei unspezifischen Beschwerden oder sogar im Rahmen einer Vorsorgeuntersuchung festgestellt wurde. Diese Befunde stellen auch Rheumatologen oft vor Probleme, weil in vielen Fällen nicht klar ist, wie hier zu verfahren ist. Am einfachsten ist die Sachlage wieder bei Autoantikörpern, die mit einer rheumatoiden Arthritis assoziiert sind, dem Rheumafaktor und ACPAs. Diese sind, ohne eine bestehende Arthritis, zur Kenntnis zu nehmen, und mit den Patienten ist ein Gespräch darüber zu führen, dass vor allem der Rheumafaktor, insbesondere mit niedrigem Titer, in einer beträchtlichen Zahl gesunder Meschen vorkommt. Wichtig ist allerdings, aufzuklären, wie sich eine Arthritis klinisch äußert. Im Falle einer Arthritis sollte man dem Patienten nahelegen, ehebaldigst einen Rheumatologen aufzusuchen, um weitere Schritte, insbesondere Therapieeinleitung, rasch zu veranlassen.
Schwieriger gestaltet sich die Sachlage bei kollagenoseassoziierten Autoantiköpern. Auch hier gibt es eine Reihe von Fällen in unserer Akutbegutachtungsambulanz, wo Patienten ohne Beschwerden mit positiven ANA oder ENA vorstellig werden. Abgesehen davon, dass der Test je nach Testsystem falsch positiv sein kann, was z. B. für Anti-SCL70-Antikörper schon gezeigt wurde, ist selbst bei einem tatsächlich positiven Resultat die Frage, in welchem Ausmaß jetzt Tests veranlasst werden sollen, unklar. Eine Anamnese hinsichtlich der Symptome, die mit dem jeweiligen Antikörper assoziiert sind, ist in jedem Fall nötig, da man hier durch strukturierte Fragen auch Dinge erfahren kann, die die Patienten von sich aus nicht berichtet hätten. Eine Kontrolle des Blutbildes, der Nieren- und Leberfunktionsparameter sowie ein Harnstix sind im Rahmen der initialen Abklärung sinnvoll. Im Verlauf jedes Falls ist eine Kontrolle des positiven Resultates angezeigt, in unserer Ambulanz empfehlen wir einmal/Jahr.
Fazit
Insgesamt möchte ich die Bedeutung der Anamnese bei der Evaluierung von rheumatologischen Systemerkrankungen unterstreichen. Hierzu ist außer der Kenntnis der möglichen Symptome bei den jeweiligen Erkrankungen kein Materialaufwand nötig. Die Sequenz weiterer technischer Spezialuntersuchungen sollte – falls terminlich möglich – vom Facharzt für Rheumatologie festgesetzt werden, der ja auch die Therapie angibt und kontrolliert.